Quotidiano on line
di informazione sanitaria
Venerdì 22 NOVEMBRE 2024
Studi e Analisidi informazione sanitaria
Venerdì 22 NOVEMBRE 2024
Assistenza domiciliare integrata e riforma previdenziale in sanità: una tempesta perfetta?
di Carmelo GaglianoNegli ultimi 13 anni solamente metà delle regioni italiane sono riuscite a garantire il turn over degli infermieri che lasciano la professione e qualora dovessero intervenire modifiche al sistema di calcolo retributivo dell’assegno pensionistico per gli infermieri, questi potrebbero decidere di accelerare l’abbandono lavorativo e determinare una crisi di sistema e di organizzazione del lavoro davvero grave per la sostenibilità del sistema
27 NOV - In Italia nel 2031 la percentuale di coppie composte da persone sole saranno il 37% del totale delle famiglie mentre il numero delle persone over 64enni tra vent’anni saranno il 62% del gruppo di popolazione con età compresa tra i 15 – 64enni (F. Longo - Rapporto OASI, cap 1, Università Bocconi). Dati che confermano l’urgenza non più rinviabile di dare avvio in maniera omogenea al servizio di ADI perché non più rinviabile sia per le previsioni contenute nel PNRR che per alleggerire l’accesso improprio in ospedale.E’ dello scorso mese di marzo la pubblicazione in G.U. della LEGGE 23 marzo 2023, n. 33 Deleghe al Governo in materia di politiche in favore delle persone anziane con il compito di promuovere il coordinamento e la programmazione integrata delle politiche nazionali in favore delle persone anziane, con particolare riguardo all’assistenza domiciliare integrata per la presa in carico delle fragilità e della non autosufficienza. L’assistenza domiciliare agli anziani è un tema al centro delle riflessioni di politica professionale da parte degli infermieri perché costituisce uno dei pilastri oggetto della sanità territoriale disegnata all’interno della missione 6 del PNRR ma è altrettanto forte la preoccupazione circa la realistica sostenibilità del progetto complessivo. Le ragioni di questo pessimismo risiedono su due elementi complementari: la capacità organizzativa delle Aziende sanitarie di offrire i servizi di ADI e la disponibilità di un numero adeguato di infermieri da dedicare a questo servizio per raggiungere gli obiettivi assistenziali e di presa in carico del bisogno di salute.
Nella tabella 1 che segue vengono illustrate le capacità di risposta delle singole regioni alla domanda di ADI e in maniera inequivocabile viene rappresentata la fotografia di un paese frammentato e con disuguaglianze significative nell’offerta dei servizi assistenziali domiciliari
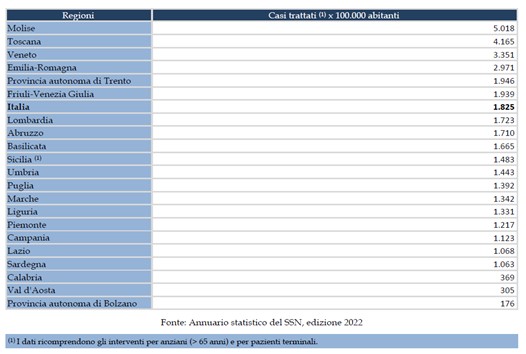
Tabella 1: assistenza domiciliare integrata, casi trattati nelle Regioni al 2020
A fronte di una media nazionale di cittadini assistiti con i servizi di assistenza domiciliare integrata pari a n. 1825 casi / 100.000 abitanti solamente 6 regioni rientrano all’interno di tale valore medio. Ci sono ben 15 regioni che stentano a far decollare il servizio ADI con una forbice molto ampia che va dai 176 casi/ 100.000 della P.A. di Trento ai 1723 casi/100.000 abitanti della Lombardia. Il D.M. n. 77/2022 per la riforma della sanità territoriale fissa l’obiettivo di aumentare il volume delle prestazioni rese in assistenza domiciliare fino a prendere in carico, entro la metà del 2026, almeno il 10% della popolazione di età superiore ai 65 anni (in linea con le migliori prassi europee), rispetto all’attuale media tra le diverse regioni italiane di poco inferiore al 5%.
Questo traguardo, già di per sé difficile da raggiungere stante la stratificazione del servizio di cui alla tabella sopra, risulta ulteriormente difficile da traguardare per la mancata disponibilità di un numero sufficiente di infermieri a disposizione delle Aziende sanitarie. Se a queste variabili fin qui illustrate aggiungiamo che ad oggi non si è ancora giunti a identificare l’interlocutore istituzionale deputato a declinare quanto previsto dall’ Intesa, ai sensi dell’articolo 8, comma 6 della legge 5 giugno 2003, n. 131, tra il Governo, le Regioni e le Province autonome di Trento e Bolzano sul documento recante “Proposta di requisiti strutturali, tecnologici e organizzativi minimi per l’autorizzazione all’esercizio e requisiti ulteriori per l’accreditamento delle cure domiciliari, in attuazione dell’articolo 1, comma 406, della legge 30 dicembre 2020, n. 178”, ecco che la tempesta perfetta è servita: da una parte regioni che faticano a garantire omogeneità di offerta dell’assistenza domiciliare e dall’altra una riduzione e una carenza sempre più marcata di infermieri.
Nella tabella 2 i dati relativi all’occupazione degli infermieri pubblicati dalla Ragioneria generale dello Stato e contenuti nel Conto annuale per l’anno 2021
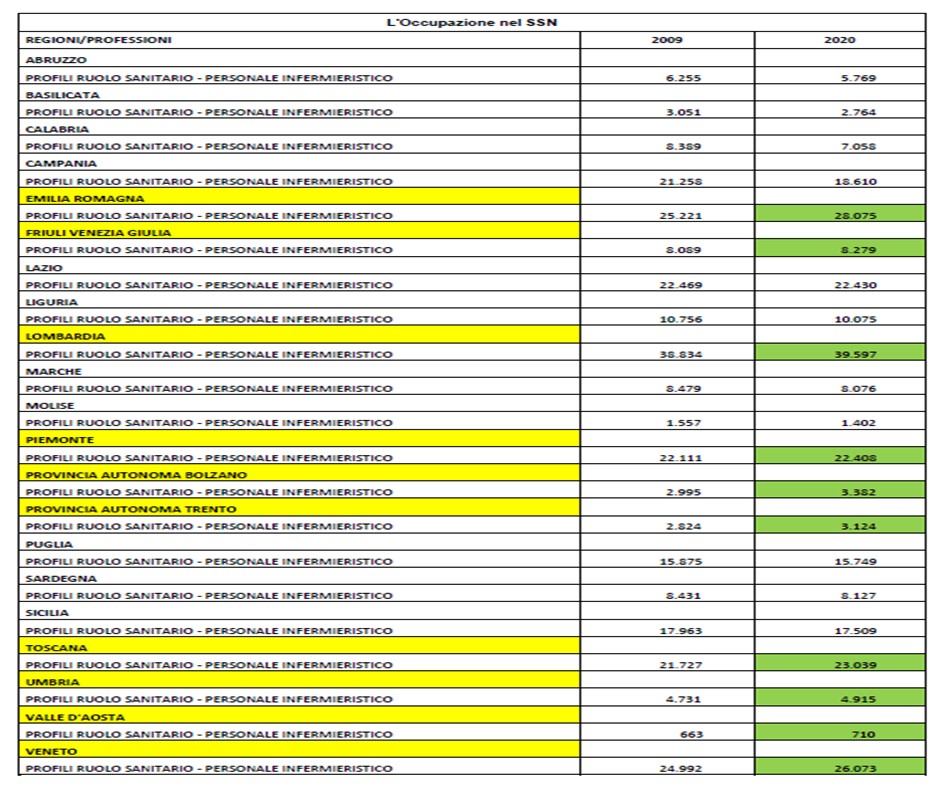
Tabella 2: L’Occupazione nel S.S.N.: differenza 2021 - 2009
Negli ultimi 13 anni solamente metà delle regioni italiane sono riuscite a garantire il turn over degli infermieri che lasciano la professione e qualora dovessero intervenire modifiche al sistema di calcolo retributivo dell’assegno pensionistico per gli infermieri questi potrebbero decidere di accelerare l’abbandono lavorativo e determinare una crisi di sistema e di organizzazione del lavoro davvero grave per la sostenibilità del sistema. La platea di infermieri interessati dalle disposizioni citate nell’art. 33 della Legge di bilancio (AS 926) che potrebbero decidere di andare in pensione ammontano a circa 12.000 unità che potrebbero lasciare le aziende sanitarie entro l’anno 2024 a fronte di non più di 9.000 infermieri che si laureano ogni anno.
Alla luce delle considerazioni fin qui esposte per offrire ai cittadini un servizio di ADI appropriato alla domanda di salute e ai bisogni epidemiologici occorre:
1. definire l’avvio di nuovi modelli assistenziali e ruoli infermieristici con la valorizzazione dell’Infermiere di Famiglia e Comunità allo scopo di operare in maniera proattiva e migliorare la presa in carico dei bisogni sanitari e sociosanitari;
2. rivedere lo skill mix/task evolution dell’equipe di cura e assistenza che deve vedere coinvolti non solo medici e infermieri ma favorire l’interconnessione anche con figure di supporto per l’assistenza e i caregiver per giugnere ad un cambiamento di ruoli e responsabilità, ben progettato, che restituisca “senso di valore” per il miglioramento e snellimento dei percorsi sanitari e sociali, in particolare il cittadino dovrebbe essere guidato nell’utilizzo dei servizi e accompagnato all’interno dei percorsi diagnostico-terapeutici e assistenziali;
3. avviare l’impiego di servizi in sanità digitale con il governo dell’Infermiere di Famiglia e comunità e la necessaria eleggibilità assistenziale per semplificare i percorsi paziente e migliorare l’aderenza terapeutica e l’appropriatezza grazie alla coesione dell’intera equipe di cura e assistenza così da favorire l’empowerment del paziente, caregiver e del suo contesto di cura.
In assenza di interventi volti a sostenere l’avvio anche sperimentale di modelli integrati di assistenza domiciliare, di un finanziamento specifico a supporto dell’avvio di un sistema digitale per il governo dei percorsi nelle cure di transizione ospedale territorio e di un progetto di valorizzazione formativa e contrattuale dell’infermiere difficilmente potranno trovare compimento i principi e gli obiettivi propri della legge n.33/2023 a favore delle necessarie e non più rinviabili politiche in favore della popolazione anziana.
Carmelo Gagliano
Comitato Centrale Fnopi
Presidente Opi Genova
27 novembre 2023
© Riproduzione riservata
Altri articoli in Studi e Analisi
gli speciali
Quotidianosanità.it
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Direttore responsabile
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Tel. (+39) 06.89.27.28.41
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
Copyright 2013 © QS Edizioni srl. Tutti i diritti sono riservati
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy






