Quotidiano on line
di informazione sanitaria
Venerdì 22 NOVEMBRE 2024
Studi e Analisidi informazione sanitaria
Venerdì 22 NOVEMBRE 2024
Tra Manovra e Pnrr piatto ricco per la sanità. Ma attenti a non far la fine del “Galeone Vasa”
di Filippo Palumbo e Maria Giuseppina La FalceLa mole di risorse destinate alla sanità nei prossimi anni va gestita con una visione unitaria e lungimirante. Bisogna evitare quanto si verificò a Stoccolma alcuni secoli orsono quando uno scoordinato lavoro di costruzione di un grande galeone, il Regalskeppet Vasa, si risolse in un clamoroso insuccesso: il 10 agosto 1628 la nave enorme, sbilanciata e iperdotata di grandi cannoni affondò poche decine di minuti dopo il suo varo nelle acque prospicienti il porto della capitale svedese
17 GEN - 1. Con la legge di bilancio 2022 sono stati fissati gli importi del finanziamento del SSN cui concorre lo Stato per gli anni 2022-2024, che in base ad una variazione in aumento rispetto alle precedenti previsioni, sono stati determinati in 124.061milioni di euro per il 2022, 126.061 milioni per il 2023 e 128.061 milioni per l'anno 2024.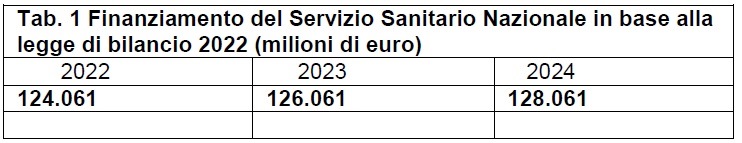
Tale rivalutazione (in rialzo) del livello del finanziamento del SSN rappresenta certamente un elemento positivo ma va valutato distinguendo quattro fasi:
• la fase che ha preceduto l’impatto COVID, nella quale la sottrazione di risorse a danno del Servizio Sanitario Nazionale, negli ultimi sei/sette anni, ha contribuito a determinare un deficit di resilienza della Sanità italiana rispetto alla pandemia. Con riferimento all'andamento della spesa sanitaria pubblica, un’efficace sintesi della situazione è riportato in un documento tecnico elaborato dagli uffici della Camera (https://temi.camera.it/leg18/temi/tl18_il_fabbisogno_sanitario.html) nel quale si segnala che, in base ai dati dell'Istituto nazionale di Statistica (ISTAT), in Italia tale voce ha fatto registrare tra il 2000 e il 2008 un aumento di circa il 3%, superiore all'aumento del PIL. Il rapporto rispetto al Prodotto interno loro si è attestato oltre il 6%. Dal 2009 al 2017, il tasso di variazione medio anno rispetto al PIL è gradualmente sceso attestandosi intorno allo 0,1% e facendo registrare una sostanziale stabilità della spesa sanitaria pubblica corrente dovuta anche a politiche di contenimento, con un peso sul PIL costante al 6,8% tra il 2017 ed il 2018. Nel 2019, la spesa sanitaria ha raggiunto i 115,4 miliardi, con un incremento dell'1,4 per cento rispetto al 2018, inferiore a quella prevista nel DEF 2019 (+2,3%), rimanendo sostanzialmente invariata l'incidenza in termini di prodotto rispetto al 2018. Nell'ultimo periodo, pertanto, il rallentamento della componente pubblica della spesa sanitaria ha avuto ripercussioni sulla crescita della spesa sanitaria privata sostenuta dalle famiglie, aumentata in media di circa il 2,5%;
• la fase di gestione dell’emergenza, gli anni 2020-2021, in cui un rilevante apporto di risorse è avvenuto proprio ed esclusivamente per affrontare tale emergenza;
• la fase di attuazione del PNRR con i connessi provvedimenti strutturali ed un cospicuo ammontare di spese di investimento;
• la fase che verrà, rispetto alla quale, si prospetta un riassorbimento (verso il basso) del maggior finanziamento per riportarlo tendenzialmente ai valori della ultima parte della prima fase e non si hanno elementi di certezza:
- né sulla capacità dei citati provvedimenti strutturali di conseguire significativi incrementi della efficacia e dell’efficienza del SSN
- né sulla priorità (effettiva e non semplicemente invocata) che verrà data al finanziamento degli interventi di promozione della salute, di riqualificazione della rete assistenziale e di investimento nella filiera italiana connessa alla ricerca, produzione e qualificazione degli interventi in campo sanitario.
2. Il livello di finanziamento del Servizio sanitario nazionale che si sta consolidando per il 2022 va letto osservando la dinamica che ha caratterizzato la fissazione degli importi cui concorre annualmente lo Stato per il funzionamento del SSN.
Un primo punto di riferimento è il quadro che si era delineato in base a quanto previsto dall'art. 1, co. 514-516 della legge n. 145 del 2018 e reso operativo con la sottoscrizione del Patto per la salute 2019-2021. Ciò comportò per il triennio 2019-2021 la decisione di incrementare l’importo dei 114.439 milioni di euro del 2019, di 2.000 milioni per il 2020 e di ulteriori 1.500 milioni per il 2021, nonché di mettere a disposizione un’ulteriore quota pari a 10 milioni di euro, per effetto del comma 518 del medesimo articolo della legge di bilancio 2019, finalizzata a un corrispondente aumento delle disponibilità vincolate sul fondo sanitario nazionale, per l'attivazione di un maggior numero di borse di studio per la formazione specifica di medici di medicina generale.
Il quadro risultante era il seguente:
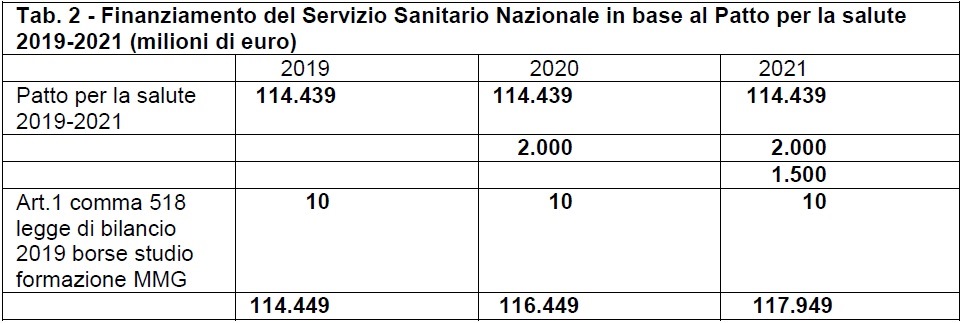
Un secondo punto di riferimento è costituito dalla scelta fatta nel corso dell’anno 2020 di reagire all’avvenuto impatto COVID , prospettando, già nella definizione del Documento di economia e finanza 2020 (DEF 2020) , la messa disposizione di ulteriori risorse per il SSN. Tali risorse aggiuntive e la modalità con cui esse potevano essere utilizzate non furono definiti in coerenza e sinergia con i programmi operativi e i piani di cui all’articolo 18 del decreto-legge n. 18/2020, agli articoli 1 e 2 del decreto n.34/2020 e anche agli articoli 29 della legge n.126/2020. In altre parole, la scelta fu quella di procedere a “spicchi”, per cui la complessiva dotazione di risorse aggiuntive si configurò come una sommatoria di finalizzazioni molto specifiche rivolte a sostenere singoli fattori produttivi (le risorse umane, anzi le singole figure professionali, i dispositivi medici, i farmaci, ecc.).
In definitiva, si può affermare che per gli anni 2020 e 2021 il livello di finanziamento del fabbisogno sanitario nazionale standard cui concorre lo Stato fu rivisto in aumento sulla base di specifiche determinazioni contenute nei provvedimenti legislativi urgenti connessi al controllo e al contrasto della pandemia. Il quadro prospettato in tabella 2 venne sostituito da quello rappresentato in tabella 3.
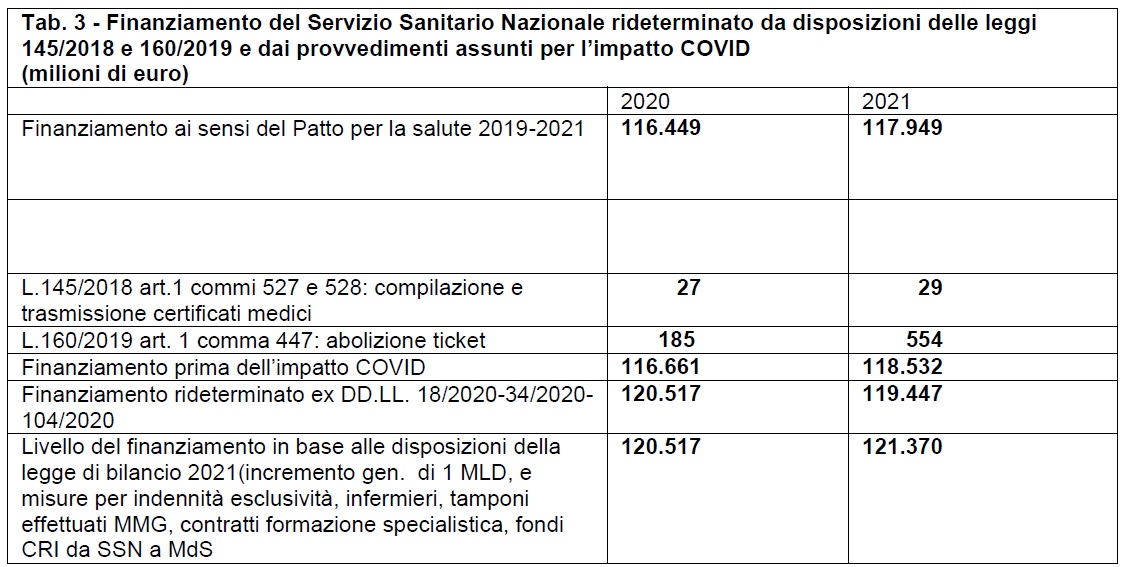
La Corte dei conti valutò che la maggiore spesa per il biennio 2020-2021 disposta con normativa emergenziale COVID nel corso del 2020 fu rispettivamente di 3,7 miliardi per il 2020 e 1,7 miliardi per il 2022. La medesima Corte osservò tuttavia che:
- mentre per il 2020 vi era stata una corrispondenza tra aumento del finanziamento e maggior fabbisogno, tranne che per la spesa per l’esecuzione di tamponi rapidi da parte dei Medici di medicina generale e dei Pediatri di libera scelta che grava sul finanziamento già accordato
- invece per il 2021 l’adeguamento fu solo parziale in quanto la maggior spesa autorizzata di circa 1,6 miliardi trova una corrispondenza solo parziale nel maggior finanziamento disposto che è stato pari solamente a 500 milioni.
La situazione determinatasi per gli anni 2020-202 è presentata nella tabella 4, costruita ricorrendo a una elaborazione della Corte dei conti su dati MEF, contenuta nella Memoria sul bilancio di previsione dello Stato per l’anno finanziario 2021.
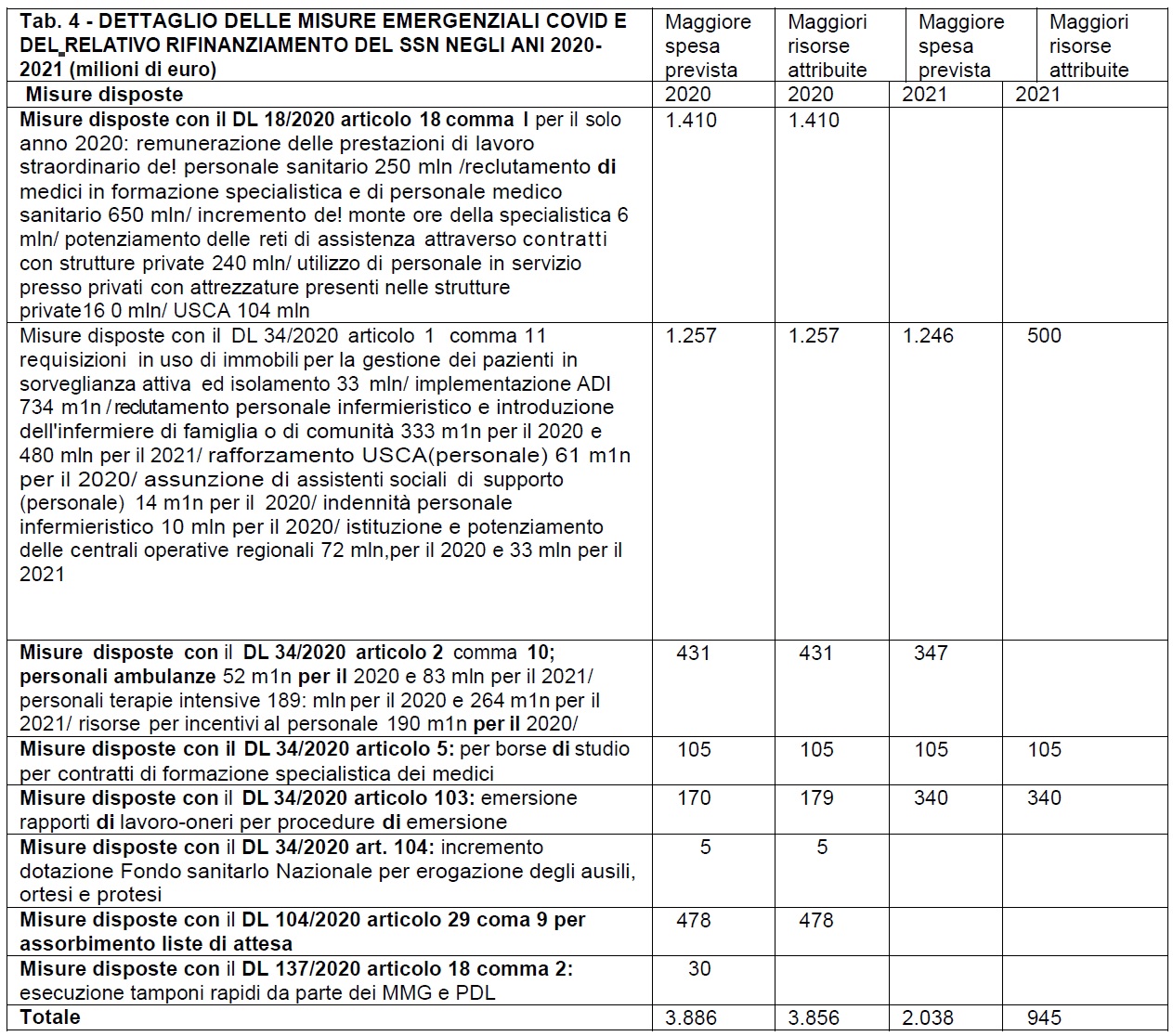
Nel commentare questa situazione la Corte dei conti da un lato invitò a tener conto che molte delle attività e delle iniziative previste (e corredate della necessaria autorizzazione alla spesa) segnavano un forte ritardo.
Si ricorda che questo ritardo riguardava:
• la presentazione da parte delle regioni del piano per la revisione dell’assistenza territoriale prevista dall’articolo 1 del decreto-legge n.34/2020 (e a cui sono riferibili circa 734 milioni). E quindi riguardava anche la valutazione e il monitoraggio da parte del Ministero della salute e dell’Agenas;
• l’attuazione piena dei piani regionali per il recupero delle liste d’attesa (D.L. 104/2020);
• la mancata piena attivazione delle Unità speciali di continuità assistenziale, che avrebbero potuto irrobustire l’assistenza sul territorio ad alleviare la pressione sugli ospedali, con forti differenze territoriali;
• la effettiva implementazione della figura e dl ruolo dell’infermiere, per la quale era atteso un documento da assumere come intesa Stato regioni.
Dall’altro lato la stessa Corte, in astratto, rilevava che, dal punto di vista meramente finanziario, la parziale scopertura delle misure, prima evidenziata, avrebbe potuto essere compensata dalle economie di risorse derivanti dalla ritardata attuazione delle misure. Ma ovviamente la Corte richiamò le conseguenti eventuali difficoltà che questo avrebbe potuto comportare in termini di contabilità economica e di aumento dell’indebitamento netto per il 2021. Ciò perché si trattava di economie di risorse destinate all’attuazione di disposizioni non impegnate nel 2020.
Infine, la Corte esprimeva un severo monito segnalando che sul prossimo esercizio andranno a gravare, inoltre, i costi per il recupero del forte rallentamento dell’attività registrata nel 2020. Il rinvio dell’attività ospedaliera e di quella specialistica e ambulatoriale ordinaria, evidente nei “risparmi” rilevati nei costi delle aziende sanitarie, è destinata a tradursi in fabbisogni aggiuntivi nel prossimo anno.
È su questa base che con la Nota di aggiornamento del Documento di Economia e Finanza 2021 si è delineato il quadro che ha portato alle decisioni assunte con la legge di bilancio 2022.
3. Analisi di dettaglio del finanziamento del SSN fissato dalla legge di bilancio 2022 e delle disposizioni in essa contenute rilevanti per l’assistenza sanitaria e socio sanitaria
Il NaDEF dell’autunno 2021 aveva preannunciato: con la prossima Legge di Bilancio 2022-2024 sarà rafforzato il sistema sanitario nazionale, al fine di migliorare l'accesso alle cure e incoraggiare la prevenzione.
3.1. Sulla base di questo impegno, con la legge di bilancio 2022, L. n. 234/2021 viene approvato il seguente quadro di finanziamenti generali e specifici
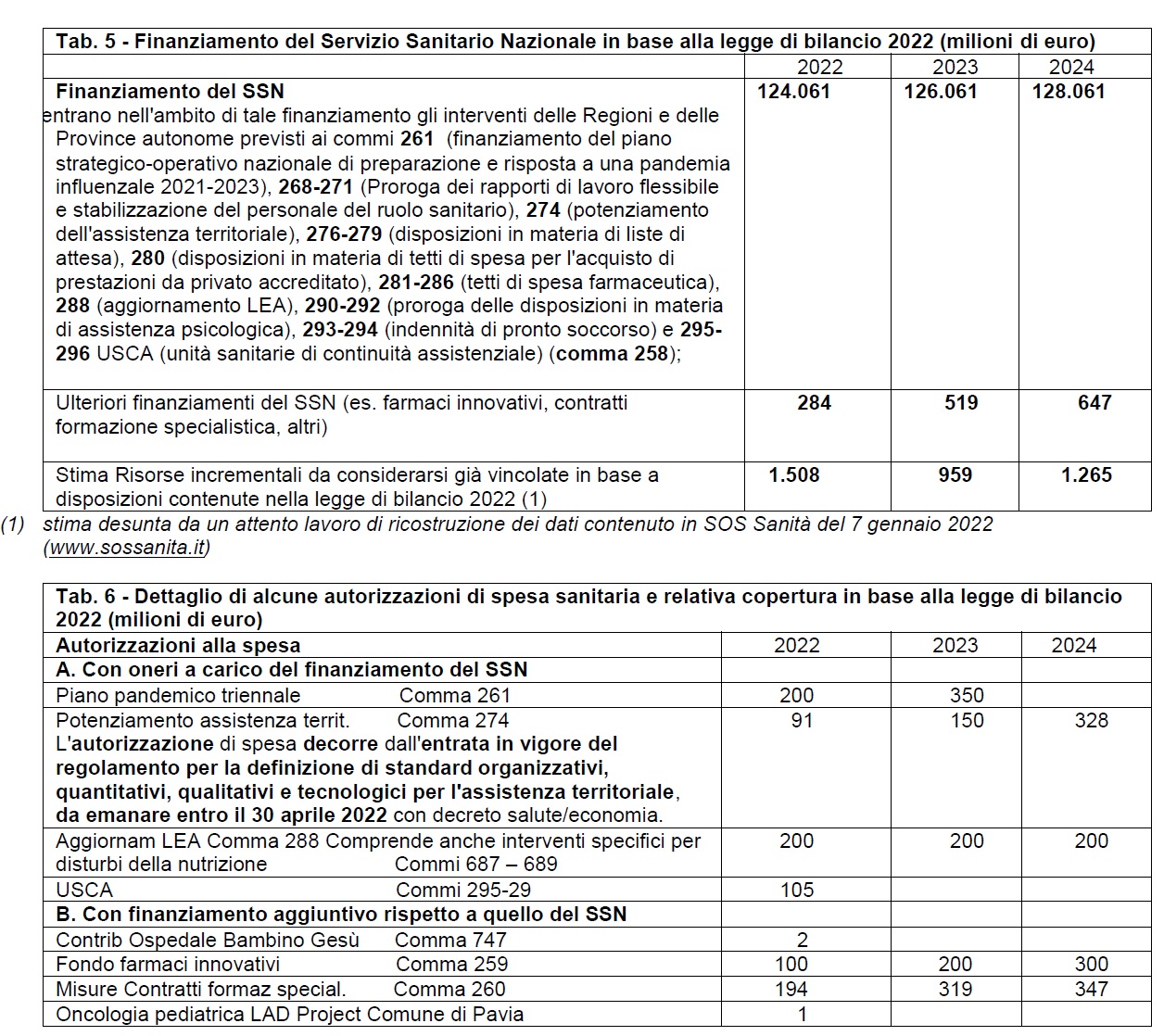
Per quanto riguarda le spese per investimenti, oltre a quanto previsto per l’attuazione del PNRRR, vengono stanziate risorse incrementali per l’edilizia sanitaria e l’ammodernamento tecnologico del SSN per un importo di 2 miliardi di euro per IL periodo 2024-2025
3.2. Analisi della legge di bilancio 2020 in riferimento alle norme rilevanti per l’assistenza sanitaria e socio sanitaria
La legge 30 dicembre 2021 n.234recante:” Bilancio di previsione dello Stato per l’anno finanziario 2022 e bilancio pluriennale per il triennio 2022-2024” reca numerose disposizioni in materia di sanità.
Il Fondo sanitario nazionale viene incrementato per tre anni di due miliardi l’anno così che il fondo da 124.061 per l’anno 2022 giungerà nel 2024 a 128,061 miliardi (comma 258).
Il Piano strategico-operativo nazionale di preparazione e risposta a una pandemia influenzale (2021-2023) è finanziato per 200 milioni nel 2022 per l’implementazione delle prime misure e per 350 nel 2023 a valere sul fabbisogno standard. (comma 261). La disposizione non ha immediata attuazione in quanto le Regioni nell’anno 2022 devono approvare i decreti per l’adozione dei Piani pandemici regionali e provinciali. La legge prevede anche che per il 2023, “nelle more dell’adozione dei piani da parte delle regioni” sarà autorizzata la spesa ulteriore di 350 milioni a valere sul fabbisogno standard per l’anni 2023.
Al finanziamento accedono tutte le Regioni e le Province Autonome in deroga alle disposizioni legislative di compartecipazione al finanziamento del fabbisogno sanitario per le autonomie speciali. Il Piano strategico redatto dal Ministero della salute è stato oggetto di un Accordo Stato Regioni (G.U. n.23 del 29 gennaio 2021). Il Piano vuole aggiornare e sostituire, sulla scorta delle raccomandazioni dell’OMS, i precedenti strumenti di governo delle emergenze, tenendo conto anche di quanto già stabilito con il Piano Nazionale Prevenzione 2020-2025 e Piano Nazionale della prevenzione vaccinale.
Il Piano evidenzia l’imprevedibilità delle pandemie influenzali che però possono avere un significativo impatto sulla salute e sull’economia a livello mondiale e individua gli strumenti della pianificazione e della preparazione nelle emergenze di sanità pubblica, per gestire una risposta tale da garantire la ripresa delle normali attività.
Vengono prorogate le disposizioni a carattere di urgenza in materia di liste di attesa già stabilite dalla legge 106/2021 fino a 31 dicembre 2022. Le Regioni, comprese quelle in piano di rientro, possono coinvolgere anche le strutture private accreditate nell’ambito del Piano operativo regionale per il recupero delle liste di attesa in relazione alle prestazioni non erogate nell’anno 2020. (commi da 276 a 279) Entro il 31 gennaio 2022 le Regioni devono rimodulare i loro piani e presentarli al Ministero della salute e al Ministero dell’economia e finanze. Il Ministero della salute deve verificare sulla base della relazione che le Regioni sono tenute a trasmettere il numero e la tipologia delle prestazioni da recuperare.
L’articolo 29 della legge n.126/2020 aveva disposto la presentazione da parte delle regioni e delle province autonome di Trento e Bolzano, entro 30 giornidalla data di entrata in vigore del decreto legge ( 14 agosto 2020, n.104) , al Ministero della salute e al Ministero dell'economia e delle finanze, nell'ambito del programma operativo previsto dall'articolo 18, comma 1, quarto periodo, del decreto-legge 17 marzo 2020, n. 18, convertito, con modificazioni, dalla legge 24 aprile 2020, n. 27 un Piano Operativo Regionale per il recupero delle liste di attesa,con la specificazione dei modelli organizzativi prescelti, dei tempi di realizzazione e della destinazione delle risorse.
La realizzazione dei suddetti Piani Operativi con il raggiungimento delle finalità di cui al comma 1 doveva essere oggetto di monitoraggio ai sensi del richiamato articolo 18, comma 1, quarto periodo, del decreto-legge 17 marzo 2020, n. 18, convertito, con modificazioni, dalla legge 24 aprile 2020, n. 27
La disposizione richiama a tal fine le circolari del Ministero della salute del 16,25 e 30 marzo 2020, al fine di corrispondere alla richiesta di prestazioni ambulatoriali, screening e ricovero ospedaliero non erogate nel periodo di emergenza, consentendo deroghe ai vincoli di cui alle disposizioni vigenti in materia di spesa per il personale.
In questo caso, nonostante il legislatore preveda che le Regioni debbano presentare al Ministero della salute un altro Piano operativo, ne prevede il coordinamento nell’ambito dell’iniziale Programma operativo ex art. 18 legge 27/2020, da sottoporre al medesimo monitoraggio.
La legge 23 luglio 2021, n.106, di conversione del decreto-legge 25 maggio 2021, n.73, interviene espressamente al Titolo III con misure in materia di tutela della salute.
La prima misura è destinata a riprendere gli interventi già disposti con il decreto-legge 14 agosto 2020, n.104, convertito dalla legge 13 ottobre 2020 n.126, che, all’articolo 29, aveva stabilito che le Regioni dovessero adottare, nell’ambito dei programmi operativi (di cui all’articolo 18, comma 1 della legge 27/2020) un Piano operativo regionale per il recupero delle liste di attesa, da monitorarsi da parte del Ministero della salute.
L’articolo 26 della legge in esame, per le finalità del suddetto Piano, al fine di consentire un maggior recupero delle prestazioni di ricovero ospedaliero per acuti in regime di elezione e delle prestazioni di specialistica ambulatoriali non erogate dalle strutture pubbliche e private accreditate nel 2020, consente alle Regioni di ricorrere a prestazioni aggiuntive con deroga del regime tariffario relativo, anche con l’integrazione di acquisiti di prestazioni da privato sia ospedaliere che di specialistica ambulatoriale, utilizzando le risorse già stanziate e non impiegate per l’anno 2020.
A tal fine sono tenute a rimodulare il Piano delle liste di attesa già adottato.
Al riguardo si segnala che, con l’accordo Stato Regioni in materia di interventi strategici a favore delle Regioni e province autonome del 20 maggio 2021 (rep atti n.58 CSR), era stato convenuto di autorizzare le Regioni ad utilizzare le risorse correnti a valere sul Fondo Sanitario Nazionale 2020 (già previste da decreti-legge n. 18, 34 e 104 /2020) per la realizzazione di tutti gli interventi dagli stessi individuati, tra cui quelli in materia di liste di attesa.
L’allegato al predetto accordo in particolare prevede la possibilità di recuperare le prestazioni di ricovero ospedaliero per acuti, quelle di specialistica ambulatoriale, integrando gli acquisti da privato. A tal fine l’impegno a rimodulare il piano delle liste di attesa adottato ai sensi dell’articolo 29 del decreto-legge 14 agosto 2020, n.104, convertito, con modificazioni, dalla legge 13 ottobre 2020, n.126
Per le prestazioni di genetica medica, clinica e di laboratorio si stabilisce la possibilità di costituire collegamenti in rete tra le strutture che operano tra le regioni confinanti.
La legge stabilisce che entro il 15 luglio 2021 le regioni dovevano inviare al Ministero della salute una relazione sulle prestazioni assistenziali erogate nel 2020. Sulla base della verifica effettuata dallo stesso Ministero le Regioni poi potevano rendere disponibili le risorse per i servizi sanitari
In tema di personale la legge finanziaria consente anche per l’anno 2022 la possibilità di conferire incarichi di lavoro autonomo ai medici specializzandi, e a tempo determinato a personale delle professioni sanitarie e operatori socio sanitari del SSN, ciò anche al fine di rafforzare le aziende sanitarie per fare fronte alla problematica delle liste di attesa. La medesima disposizione prevede la stabilizzazione del personale del ruolo sanitario e operatori socio sanitari con una determinata anzianità di servizio presso enti e aziende del SSN. (commi 268-273)
Al comma 295 di dispone la proroga degli USCA.Le USCA sono state istituite dall'art. 8 del decreto-legge n. 14 del 9 marzo 2020, poi assorbito dal decreto-legge n. 18 del 17 marzo 2020 come art. 4-bis. Dal 10 marzo 2020, le regioni e le province autonome sono state impegnate ad istituire, presso una sede di continuità assistenziale già esistente, una Unità speciale di continuità assistenziale (USCA) ogni 50.000 abitanti per la gestione domiciliare dei pazienti affetti da COVID-19 che non necessitano di ricovero ospedaliero. Le disposizioni che originariamente avevano efficacia fino al 31 luglio 2020, sono state poi prorogate al 31 dicembre 2020 e poi al 31 dicembre 2021 dalla legge di bilancio 2021.
Le USCA sono state costituite per consentire ai medici di medicina generale, ai pediatri di libera scelta e ai medici di continuità assistenziale (ex guardia medica) di garantire l'attività di assistenza territoriale ordinaria, indirizzando alle USCA, a seguito del controllo a distanza attraverso triage telefonico, i pazienti sospetti di essere affetti da COVID-19.
Per quanto riguarda l'attivazione delle USCA da parte delle Regioni, la Corte dei Conti, nella memoria depositata nel corso dell'audizione presso le Commissioni Camera e Senato riunite, in occasione dell'esame della legge di bilancio 2021, aveva lamentato che, a fine ottobre 2020: "La stessa attivazione delle Unità speciali di continuità assistenziale, che ben avrebbero potuto rappresentare uno strumento di assistenza sul territorio anche in grado di alleviare la pressione sugli ospedali, ha avuto un andamento inferiore alle attese e con forti differenze territoriali. Vi ha inciso la volontarietà dell'adesione da parte dei Medici di medicina generale e dei Pediatri e le difficoltà di disporre di adeguate attrezzature sanitarie. Nonostante in alcune regioni le realizzazioni siano state forti, la media a livello nazionale era inferiore al 50 per cento".
Una successiva verifica con gli assessorati regionali alla sanità operata da parte di Quotidiano sanità il 25 novembre, ha indicato il numero totale di Usca attivate pari a 1.312 (al netto di Calabria e PA di Bolzano che non hanno risposto alla verifica) a fronte di un totale standard previsto di 1.204 unità. Come sempre, la situazione regionale appare difforme, con alcune regioni che hanno attivato più USCA rispetto al numero previsto (rapporto 1 USCA ogni 50.000 abitanti), altre che ne hanno attivate in numero minore. (cfr Dossier Camera Deputati legge bilancio 2022).
In materia di finanziamento dei Livelli essenziali di assistenzasi prevede che, a decorrere dall’anno 2022, vengono finalizzati 200 milioni di euro per l’aggiornamento dei LEA (comma 288) a valere sulla quota indistinta del fabbisogno sanitario nazionale standard.
Giova ricordare il procedimento di aggiornamento dei Lea che ai sensi della legge n.208/2015 (art 1 commi da 554 a 559) dispone due diverse procedure a seconda del tipo di aggiornamento: se legato a inserimento nei Lea di nuovi servizi e prestazioni con incremento di oneri per la finanza pubblica [1]ovvero se, a parità di risorse sono introdotte modifiche agli elenchi delle prestazioni o per incrementarne l’appropriatezza di erogazione.[2]
Allo stato ancora non risultano esservi in vigore aggiornamenti al DPCM dei Lea/2017.
In tema di assistenza territoriale gli interventi sono finalizzati a coprire gli ulteriori costi relativi al personale da assumere attraverso l’implementazione di ulteriori standard organizzativi, quantitativi, qualitativi e tecnologici rispetto a quelli previsti dal PNRR. Tali standard saranno adottati con un regolamento, di cui non vi è riferimento normativo (si tratta dell’articolo 1, comma 169 della legge 266/2005?) da adottarsi entro il 30 aprile 2022, alla data di entrata in vigore di tale regolamento è legata l’autorizzazione di spesa del finanziamento ivi previsto.
A tal fine è autorizzata, a valere sul finanziamento del Servizio sanitario nazionale, la spesa massima di: 90,9 milioni per il 2022, 150,1 milioni per il 2023, 328,3 milioni per il 2024, 591,5 milioni per il 2025 e 1.015,3 milioni a decorrere dal 2026.
In effetti la disposizione è direttamente collegata al PNRR laddove si prevede nella Missione 6 (reti di prossimità, strutture e telemedicina per l’assistenza territoriale) che la definizione di un nuovo modello organizzativo per la rete di assistenza sanitaria territoriale, presuppone la definizione degli standard strutturali, organizzativi e tecnologici attraverso un apposito regolamento.
La Riforma intende istituire un nuovo modello di assistenza sanitaria territoriale e un nuovo assetto istituzionale per la prevenzione in ambito sanitario, ambientale e climatico. Infatti, l’altro elemento previsto dalla Riforma stessa è la definizione di un nuovo assetto istituzionale per la prevenzione in ambito sanitario, ambientale e climatico, in linea con un approccio integrato ("One Health") e con una visione olistica ("Planetary Health"). La Riforma nel suo complesso è il primo traguardo della Componente 1 della Missione 6 (secondo trimestre 2022) ed è finalizzata a definire puntualmente gli standard di strutture e servizi del SSN già esistenti, nonché a definire le modalità operative dei servizi innovativi introdotti dalla Componente 1 della Missione 6. (crf dossier studi Camera deputati legge bilancio 2022)
Nella relazione di attuazione delle misure della Missione 6 del PNRR di dicembre 2021 di competenza del Ministero della salute si prevede l’adozione di un decreto di ripartizione delle risorse, al fine di consentire una corretta programmazione regionale e l’avvio delle attività propedeutiche all’attuazione degli interventi. Lo schema di decreto è stato oggetto di esame da parte della Cabina di regia per il Patto per la salute 2019-2021 e trasmesso dal Ministero della salute con il concerto del Ministero dell’economia e delle finanze alla Conferenza Stato-Regioni al fine di acquisire l’Intesa.
La Conferenza Stato Regioni nella seduta del 12 gennaio 2022 si è espressa sullo schema di decreto recante la ripartizione programmatica delle risorse alle Regioni e alle province autonome per i progetti del Piano Nazionale di ripresa e resilienza e del Piano nazionale per gli investimenti complementari per un importo di euro 8.042.960.665,58, di cui 6.592.960.665,58 a valere sugli interventi previsti dal PNRR e 1.450.000.000,00 a valere sul PNC. L’assegnazione delle risorse è condizionata alla sottoscrizione del Contratto istituzionale di sviluppo entro il 31 maggio 2022 con l’amministrazione attuatrice. Sullo schema di decreto è stata sancita una Intesa ai sensi dell’articolo 8,comma 6 della legge 131/2003.
Si evidenzia che non essendovi una norma presupposta per l’adozione della previa intesa, la richiesta di sancire la medesima ai sensi dell’articolo 8, comma 6 della legge 131/2003 si presenta inusuale sulla scorta del richiamato disposto normativo.
Slitta al 30 giugno 2023 l’adozione del decreto del Ministro della salute, di concerto con il Ministro dell’economia e delle finanze, sentita la Conferenza Stato-Regioni, per l’aggiornamento delle tariffe per la remunerazione delle prestazioni di assistenza ospedaliera per acuti erogate in regime di ricovero ordinario e diurno, nonché per l’aggiornamento dei sistemi di classificazione delle informazioni contenute nelle schede di dimissione ospedaliera. Tali tariffe saranno un limite invalicabile per le prestazioni rese dal SSN.
Attualmente le tariffe massime sono quelle stabilite dal DM 18 ottobre 2012 recante la "remunerazione delle prestazioni di assistenza ospedaliera per acuti, assistenza ospedaliera di riabilitazione e di lungodegenza post acuzie e di assistenza specialistica ambulatoriale”.
Vengono introdotti i Livelli essenziali delle prestazioni sociali per la non autosufficienza. Un’apposita Intesa da sancire in Conferenza Unificata dovrà definire le linee guida per l’attuazione e l’adozione di atti di programmazione integrata garantendo l’omogeneità dei modelli organizzativi sul territorio nazionale.
La legge dispone al comma 159 e seguenti che i livelli essenziali delle prestazioni sociali (LEPS) sono costituiti dagli interventi, dai servizi, dalle attivita' e dalle prestazioni integrate che la Repubblica assicura, sulla base di quanto previsto dall'articolo 117, secondo comma, lettera m), della Costituzione e in coerenza con i principi e i criteri indicati agli articoli 1 e 2 della legge 8 novembre 2000, n. 328, con carattere di universalita' su tutto il territorio nazionale per garantire qualita' della vita, pari opportunita', non discriminazione, prevenzione, eliminazione o riduzione delle condizioni di svantaggio e di vulnerabilita'.
Al riguardo giova richiamare l’articolo 21 (capo IV) del DPCM 12/1/2017 di aggiornamento dei LEA che introduce i percorsi assistenziali integrati. In particolare tali percorsi assistenziali domiciliari, territoriali, semiresidenziali e residenziali prevedono l'erogazione congiunta di attivita' e prestazioni afferenti all’area sanitaria e all’area dei servizi sociali. Con apposito accordo sancito in sede di Conferenza unificata di cui all'art. 8 del decreto legislativo 28 agosto 1997, n. 281, sono definite linee di indirizzo volte a garantire omogeneita' nei processi di integrazione istituzionale, professionale e organizzativa delle suddette aree, anche con l'apporto delle autonomie locali, nonche' modalita' di utilizzo delle risorse coerenti con l'obiettivo dell'integrazione, anche con riferimento al Fondo per le non autosufficienze di cui all'art. 1, comma 1264, della legge 27 dicembre 2006, n. 296, e successive modificazioni.
Si segnala che l’accordo non è stato ancora sancito dalla Conferenza Unificata e pertanto la norma non ha trovato piena attuazione. L'accesso unitario ai servizi sanitari e sociali, la presa in carico della persona e la valutazione multidimensionale dei bisogni, sotto il profilo clinico, funzionale e sociale viene garantito dal SSN e le regioni e le province autonome devono organizzare tali attivita' garantendo uniformita' sul proprio territorio nelle modalita', nelle procedure e negli strumenti di valutazione multidimensionale, anche in riferimento alle diverse fasi del progetto di assistenza. Il DPCM introduce anche il Progetto di assistenza individuale (PAI) che definisce i bisogni terapeutico-riabilitativi e assistenziali della persona ed e' redatto dall'unita' di valutazione multidimensionale, con il coinvolgimento di tutte le componenti dell'offerta assistenziale sanitaria, sociosanitaria e sociale, del paziente e della sua famiglia.
L’articolo 22 del richiamato DPCM si sofferma a definire le cure domiciliari che il SSN deve garantire alle persone non autosufficienti e in condizioni di fragilità, prevedendo allo scopo, percorsi assistenziali a domicilio costituiti dall’insieme organizzato di trattamenti medici, riabilitativi, infermieristici e di aiuto infermieristico necessari per stabilizzare il quadro clinico, limitare il declino funzionale e migliorare la qualità della vita.
L’azienda sanitaria locale assicura la continuità tra le fasi di assistenza ospedaliera e l'assistenza territoriale a domicilio.
Il DPCM stabilisce altresì che cure domiciliari si integrano con le prestazioni di assistenza sociale e di supporto alla famiglia, secondo quanto previsto dal decreto del Presidente del Consiglio dei ministri 14 febbraio 2001 recante «Atto di indirizzo e coordinamento sull'integrazione sociosanitaria». Il bisogno clinico, funzionale e sociale è accertato attraverso idonei strumenti di valutazione multidimensionale che consentano la presa in carico della persona e la definizione del «Progetto di assistenza individuale» (PAI)
Ciò è rilevante in quanto la medesima legge finanziaria nell’introdurre i LEPS sociali dispone che “ Fermo restando quanto previsto dal decreto del Presidente del Consiglio dei ministri 12 gennaio 2017, pubblicato nel supplemento ordinario alla Gazzetta Ufficiale n. 65 del 18 marzo 2017, i servizi socio-assistenziali volti a promuovere la continuità e la qualità di vita a domicilio e nel contesto sociale di appartenenza delle persone anziane non autosufficienti, comprese le nuove forme di coabitazione solidale delle persone anziane, sono erogati dagli ATS anche nelle aree dell’ assistenza domiciliare sociale e assistenza sociale integrata con i servizi sanitari.
Non è chiaro il coordinamento con le vigenti disposizioni in materia di LEA, ma piuttosto sembra esservi una sovrapposizione di interventi in materia. Infatti si stabilisce che sia il SSN che le ATS devono garantire mediante le risorse umane e strumentali di rispettiva competenza, alle persone in condizioni di non autosufficienza l'accesso ai servizi sociali e ai servizi sociosanitari attraverso punti unici di accesso (PUA), che hanno la sede operativa presso le articolazioni del servizio sanitario denominate « Case della comunità ». Presso i PUA operano equipe integrate composte da personale adeguatamente formato e numericamente sufficiente appartenente al Servizio sanitario nazionale e agli ATS.
Si tratta evidentemente di quelle Case di comunità che sono previste nel PNRR quale intervento sul territorio e che dovranno essere realizzate per cui la disposizione allo stato non è attuabile.
Inoltre la norma recita che le equipe integrate “nel rispetto di quanto previsto dal citato decreto del Presidente del Consiglio dei ministri 12 gennaio 2017 per la valutazione del complesso dei bisogni di natura clinica, funzionale e sociale delle persone,” assicurano la funzionalità delle unità di valutazione multidimensionale (UVM) della capacità bio-psico-sociale dell’individuo. Il Dpcm dei Lea stabilisce che la valutazione multidimensionale è svolta dal SSN ora sembra si sia introdotta una modifica con queste norme al Capo IV del DPCM, anche perché si stabilisce infine che l’equipe integrata procede alla definizione del progetto di assistenza individuale integrata (PAI), contenente l'indicazione degli interventi modulati secondo l’intensità del bisogno.
Giova ricordare che già l’articolo 89 comma 2 bis del decreto legge n.34/2020 convertito dalla legge n.77/2020, aveva stabilito che i servizi previsti all'articolo 22, comma 4, della legge 8 novembre 2000, n. 328, sono da considerarsi servizi pubblici essenziali, anche se svolti in regime di concessione, accreditamento o mediante convenzione, in quanto volti a garantire il godimento di diritti della persona costituzionalmente tutelati. Allo scopo di assicurare l'effettivo e continuo godimento di tali diritti, le regioni e le province autonome di Trento e di Bolzano, nell'ambito delle loro competenze e della loro autonomia organizzativa, entro sessanta giorni dalla data di entrata in vigore della legge di conversione del presente decreto, definiscono le modalità per garantire l'accesso e la continuità dei servizi sociali, socio-assistenziali e socio-sanitari essenziali di cui al presente comma anche in situazione di emergenza, sulla base di progetti personalizzati, tenendo conto delle specifiche e inderogabili esigenze di tutela delle persone più esposte agli effetti di emergenze e calamità.
Si prevedeva infine che, per realizzare i sopra richiamati obiettivi, sulla base di un atto di intesa in sede di Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome di Trento e di Bolzano, Il Ministero della salute doveva coordinare la sperimentazione, per il biennio 2020-2021, di strutture di prossimità per la promozione della salute e per la prevenzione, nonché per la presa in carico e la riabilitazione delle categorie di persone più fragili, ispirate al principio della piena integrazione socio-sanitaria, con il coinvolgimento delle istituzioni presenti nel territorio, del volontariato locale e degli enti del Terzo settore senza scopo di lucro.
I progetti proposti dovevano prevedere modalità di intervento che riducano le scelte di istituzionalizzazione, favoriscano la domiciliarità e consentano la valutazione dei risultati ottenuti, anche attraverso il ricorso a strumenti innovativi quale il budget di salute individuale e di comunità.
4. Conclusioni
L’insieme dei dati e delle valutazioni sopra riportati fanno capire che la situazione del SSN rispetto al suo livello di finanziamento cui concorre lo Stato rimane fortemente critica. Gli incrementi di risorse ci sono stati ma la loro entità è sostanzialmente correlata alla maggiore spesa provocata dalla pandemia COVID ed è quindi dichiaratamente transitoria. Vi è talvolta una inopportuna tendenza a richiamare la cospicuità delle risorse previste per l’Italia per l’attuazione del PNRR come fattore che di per sé consentirà di superare tutte le difficoltà del nostro SSN. Dimenticando che si tratta di risorse attribuite per spese di investimento.
I margini di miglioramento che esse consentiranno dovrebbero attrezzare il sistema per consentire non solo di recuperare le difficoltà a garantire i LEA vigenti, ma anche di reggere le nuove sfide assistenziali che aperte dal COVID resteranno anche oltre il Covid.
Anche per il 2022 emerge una scelta di procedere a “spicchi”, per cui la complessiva dotazione di risorse aggiuntive appare come una sommatoria di finalizzazioni molto specifiche rivolte a sostenere singoli fattori produttivi o singole linee assistenziali: le risorse umane, anzi le singole figure professionali, i dispositivi medici, i farmaci, ecc.).
Il rilancio programmatico ed operativo del SSN, sotto la duplice pressione degli effetti della insufficiente allocazione di risorse cumulatasi negli anni 2013-2018 (la prima delle quattro fasi di cui parlavamo all’inizio di questo contributo,) e dell’impatto della pandemia richiede un maggiore o, meglio, un più stringente coordinamento e una pianificazione condivisa.
Intanto (ed è questo il motivo per cui nel punto 3.2 abbiamo dato molto spazio al tema delle liste di attesa) gli effetti del sovraccarico di lavoro per ambulatori ed ospedali si fanno sentire. Da un lato l’argine che i medici, infermieri, farmacisti, le altre figure professionali ed in generale l’organizzazione sanitaria pubblica hanno saputo erigere nei confronti del CoViD ha fatto registrare un aumento della fiducia nei confronti del SSN (Osservatorio SWG), dall’altro ha creato la giusta aspettativa che, passata la fase di obbligatoria assoluta priorità agli interventi per la pandemia, ci sarà una compensazione, nel senso di un recupero di una quota sostanziale della “assistenza non resa o rinviata” e nascono iniziative come quella del monitoraggio civico attivata da Cittadinanza attiva sull’utilizzo dei fondi vincolati a questa tematica.
L’impressione è che si stiano consolidando ambiti separati sia in senso verticale (le grandi e piccole problematiche di salute da affrontare) che in senso orizzontale (gli apparati, le istituzioni, le organizzazioni impegnate su queste tematiche).
Pensiamo in particolare a tre ambiti:
1. quello del Ministero della salute e delle realtà collegate che non riesce peraltro ad assicurare coerenza ed organicità (si veda l’elenco delle singole istanze piccole e grandi che hanno trovato spazio nella legge di bilancio: quelle malattie, o quel gruppo di malattie, quel settore dei LEA, quella specifica problematica, senza un’esplicita e motivata attribuzione di priorità)
2. quello dell’apparato PNRR che deve rispettare una tempistica obbligata e andare comunque avanti, pronto a darsi suoi contenuti e sue elaborazioni se tardano quelle che dovrebbero venire dalla concertazione e collaborazione tra organi centrali e regionali della Sanità. Un esempio di questa asimmetria è costituito dal recentissimo passaggio in Conferenza Stato Regioni dello schema di riparto di circa 8.048 milioni di euro a valere sulle risorse del Piano nazionale di riprese e resilienza e del Piano nazionale per gli investimenti complementari. Qui il problema è che la tempistica del PNRR costringe ad una giustificabile accelerazione che, se non sarà accompagnata da una contestuale accelerazione sul modello assistenziale per esempio sulle Case della Comunità , potrebbe portare alla realizzazione di contenitori (strutture edilizie ad es.) che saranno allestiti senza poi la possibilità di utilizzarli in quanto l’organizzazione di molte ASL non si sarà adeguata.
3. il crescente ambito del polo sociale del mondo socio sanitario, che, sotto la spinta di un altro ministero, come si vede in questa legge di bilancio, elabora contenuti e programmi e spinge saltando a volte la necessaria coordinazione con il mondo sanitario
Bisogna fare di tutto per superare questa situazione. Bisogna contrastare l’eventuale verificarsi di quello che si potrebbe chiamare l’ “effetto Vasa” cioè un clamoroso insuccesso analogo a quello che si verificò a Stoccolma alcuni secoli orsono quando uno scoordinato lavoro di costruzione di un grande galeone, il Regalskeppet Vasa, fortemente voluto dal sovrano Gustavo di Svezia, per rafforzare la propria marina militare, si risolse in un clamoroso insuccesso: il 10 agosto 1628 la nave enorme, sbilanciata e iperdotata di grandi cannoni affondò poche decine di minuti dopo il suo varo nelle acque prospicienti il porto della capitale svedese.
Siamo certi che con la collaborazione di tutti si potrà in corso d’opera recuperare, correggere, coordinare in modo efficace e tempestivo. Tocca al Governo assumere le necessarie iniziative.
Filippo Palumbo
Già Direttore Generale e Capo Dipartimento per la Programmazione sanitaria presso il Ministero della salute
Maria Giuseppina La Falce
Già Dirigente presso la Presidenza del Consiglio dei Ministri
Note:
[1] schema di decreto del Presidente del Consiglio dei Ministri; pre-concertazione tecnica con Ministero dell'Economia e delle Finanze; intesa con la Conferenza Stato-Regioni sullo schema di decreto del Presidente del Consiglio dei Ministri; parere delle Commissioni parlamentari Camera e Senato;
[2] schema di decreto del Ministro della salute; pre-concertazione tecnica con Ministero dell'Economia e delle Finanze; parere della Conferenza Stato-regioni sullo schema di decreto; parere delle Commissioni parlamentari competenti.
17 gennaio 2022
© Riproduzione riservata
Altri articoli in Studi e Analisi
gli speciali
Quotidianosanità.it
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Direttore responsabile
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Tel. (+39) 06.89.27.28.41
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
Copyright 2013 © QS Edizioni srl. Tutti i diritti sono riservati
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy






