Quotidiano on line
di informazione sanitaria
Giovedì 21 NOVEMBRE 2024
Lavoro e Professionidi informazione sanitaria
Giovedì 21 NOVEMBRE 2024
Carenza Medici. L’allarme Anaao: “Situazione drammatica, da Governo misure insufficienti. Se non s’inverte la rotta nel 2025 mancheranno all’appello oltre 16.500 specialisti”
di M.D'Arienzo, A.Rossi, C.Rivetti, D.Montemurro, E.Marcante, F.Ragazzo, P.Di Silverio, C.TroiseStudio del sindacato della dirigenza medica e sanitaria sul fabbisogno del personale con una proiezione a 6 anni. Tra medici d’emergenza, anestesisti, pediatri, internisti ci sarà una carenza di 16.500 specialisti. “Ormai la situazione è pesante ed i numeri del presente lavoro indicano che la prospettiva rischia di avvitarsi verso il dramma”. Le specialità più carenti saranno i Medici d'emergenza, Pediatri, Internisti, Anestesisti, Chiriurghi generali e Psichiatri. LO STUDIO
07 GEN - Il nostro sistema sanitario si trova nel pieno di una grave crisi delle proprie risorse professionali mediche che rischia di accentuarsi nei prossimi anni. Il pericolo è stato segnalato dall’Anaao Assomed fin dal 2011. A fronte dell’indifferenza mostrata dai precedenti governi, invischiati in relazioni di potere costruite più sulla difesa di interessi autoreferenziali che su politiche di attenzione alle esigenze del Paese, la realtà inesorabilmente sta evidenziando, anno dopo anno, quanto fossero fondate le criticità rilevate, sostenute da molteplici fattori.Il depauperamento degli organici è certamente conseguente alla crisi economica e all’imposizione del vincolo nazionale della spesa per il personale sanitario, perpetrato nel tempo e fissato con la Legge n. 296 del 2006 (Legge Finanziaria 2007) al dato del 2004 ridotto del 1.4%, che ha avuto come inevitabile esito il mancato adeguamento delle dotazioni organiche.
Tuttavia, la mancanza di medici specialisti all’interno del SSN e l’accelerazione del loro pensionamento sono realtà che stanno rapidamente assumendo i contorni di una vera emergenza nazionale, cui vanno posti correttivi rapidi ed adeguati per evitare il collasso del sistema stesso.
Carenza di medici specialisti.
Innanzitutto va ricordato il totale fallimento della programmazione del numero di specialisti per regione e disciplina.
Nei prossimi anni mediamente si laureeranno circa 10.000 medici ogni anno, ma il numero di contratti di formazione post lauream, che solo nel 2018 è arrivato a circa 7.000, è da tempo insufficiente a coprire la richiesta di specialisti e di percorsi formativi rispetto al numero di laureati. Si è determinato, così, un “imbuto formativo”, che nel tempo ha ingabbiato in un limbo circa 10.000 giovani medici, che aumenteranno nei prossimi 5 anni fino ad oltre 20.000 senza un forte incremento dei contratti di formazione (Figura 1). Giovani medici laureati, posti “tra color che son sospesi”, destinati a ritentare l’ammissione alle scuole di specialità l’anno successivo o a lasciare il nostro Paese, regalando ad altre nazioni, in particolare Regno Unito, Germania, Svizzera e Francia, l’investimento per la loro formazione scolastica ed universitaria, circa 150.000/200.000 € per medico, il costo di una Ferrari.
A questo aggiungiamo la carenza di vocazioni verso determinate branche specialistiche, testimoniate dal recente censimento ALS (Associazione Liberi Specializzandi), relativo ai contratti di formazione specialistica assegnati all’ottavo scaglione 2018, pubblicate lo scorso ottobre. Da tali dati risulta evidente come, al momento del censimento, dopo il primo scorrimento della graduatoria, alcune specialità chirurgiche risultassero scarsamente appetibili, come ad esempio chirurgia toracica (assegnate il 15,1% delle borse), chirurgia generale (assegnato il 31%), chirurgia vascolare (assegnato il 34,4%) e ortopedia e traumatologia (assegnato il 47,2%), Anche per quanto riguarda le specialità legate all’emergenza urgenza va registrata una bassa attrattività: medicina d’urgenza riportava infatti una percentuale di assegnazione del 32,8% e anestesia e rianimazione del 40,2%. Risultavano invece da tempo saturati al 100% i posti in chirurgia plastica, dermatologia, oculistica, endocrinologia, pediatria, oftalmologia e cardiologia, discipline che aprono sbocchi di carriera anche sul territorio e nel privato, con prospettiva di maggior guadagno e di una migliore qualità di vita.
Inoltre, il peggioramento delle condizioni di lavoro, con aumento dei carichi individuali, associato al mancato rispetto della normativa europea sui riposi ed alimentato da un sentimento di sfiducia rispetto ad un possibile miglioramento della situazione, ha spinto numerosi medici a lasciare gli ospedali pubblici in favore del privato o a emigrare in altre regioni alla ricerca di soddisfazioni professionali ed economiche maggiori.
Il fenomeno, inizialmente marginale e “fisiologico”, sta assumendo ora dimensioni preoccupanti, soprattutto in alcune regioni italiane dove arriva a rappresentare circa il 10% delle dimissioni annuali, coinvolgendo in particolare le UU.OO. di Anestesia e Rianimazione, quelle di Ortopedia, con chiare conseguenze sulle attività chirurgiche, quelle di Pronto soccorso e di Pediatria/Neonatologia. Una delle regioni più colpite è il Veneto, dove la carenza di personale e di specialisti disponibili a lavorare negli ospedali è tale da produrre un ulteriore problema: a fronte della carenza ufficialmente riconosciuta di 1295 medici specialisti, nei concorsi indetti per la selezione a tempo indeterminato si sta presentando un numero di candidati inferiore a quello richiesto. La stessa regione denuncia infatti che 357 posizioni vacanti non sono state coperte. I numeri più elevati riguardano ancora una volta le specialità dell’emergenza, anestesia e rianimazione e medicina d’urgenza su tutte, seguite da ginecologia, pediatria, radiologia e ortopedia.
L’emorragia dei pensionamenti.
La fuoriuscita legata al pensionamento di personale medico dalle strutture del SSN si prospetta in netto peggioramento nei prossimi anni per il superamento dello scalone previdenziale introdotto dalla riforma “Fornero” e rischia di subire un’ulteriore brusca accelerazione per l’approvazione nella Legge di Bilancio 2019 dei provvedimenti miranti al suo superamento, come la cosiddetta “quota 100” che prevede il pensionamento anticipato con 62 anni di età e 38 di contributi.
Attualmente i dirigenti medici escono dal sistema con una età media di 65 anni. Nel 2018 è iniziata la quiescenza dei nati nel 1953. La curva dei pensionamenti raggiungerà il suo culmine tra il 2018 e il 2022 con uscite valutabili intorno a 6000/7000 ogni anno. Siamo di fronte, infatti, ad una popolazione professionale particolarmente invecchiata per il blocco del turnover: già nel 2015 ben il 67% dei medici dipendenti aveva più di 50 anni (Figura 1). Dallo studio della curva demografica (Figura 2) si evince come l’emorragia di medici raggiungerà la cifra di circa 52.000 unità entro il 2025. L’arco di tempo considerato nel presente studio (2018/2025) è tale da sterilizzare gli effetti della “quota 100” sul numero globale delle uscite, rimanendo il nuovo criterio pensionistico in vigore per tre anni. Inevitabile, invece, l’effetto di accelerazione delle uscite che si concentreranno soprattutto tra il 2019 e il 2022. E’ evidente, quindi, che non basteranno i giovani medici a sostituire i pensionamenti, per colpa dell’errata programmazione degli specialisti perpetrata negli anni passati, ma soprattutto crollerà la qualità generale del sistema perché la velocità dei processi presenti e, soprattutto, futuri non concederà il tempo necessario per il trasferimento di competenze dai medici più anziani a quelli con meno esperienza sulle spalle. Si tratta, infatti, di esperienze, di conoscenze pratiche e di sofisticate capacità tecniche che richiedono tempo e un periodo di osmosi tra diverse generazioni professionali per essere trasferite correttamente.
Stima della carenza di specialisti per singola specialità. proiezione al 2025.
Ma quanto impatterà quest’esodo di medici ospedalieri, legato non solo al pensionamento ma anche ad uscite precoci verso il privato, sulle diverse specialità? Abbiamo calcolato un dato, incrociando la proiezione del numero di specialisti che, a programmazione invariata, potrebbero uscire dalle scuole universitarie nei prossimi otto anni, con una previsione dei possibili pensionamenti di specialisti attivi nel SSN al 2025. Abbiamo stimato che solo il 75% degli specialisti formati scelga di lavorare per il SSN (fonte: rapporto FIASO 2018).
Proiettando al 2025 il numero di specialisti che potrebbero essere formati dalle scuole MIUR, considerato il numero totale di medici specialisti attivi nel SSN (n°=105.310) e stimando i pensionamenti dal 2018 al 2025 in 52.500 unità (circa il 50% dell’attuale popolazione attiva), il risultato è una carenza di circa 16.500 specialisti.
Le osservazioni sopra esposte, consentono di mettere a confronto, per le principali specialità, i flussi pensionistici nel SSN nei prossimi 8 anni (fonte: CAT 2016), con le capacità formative post laurea nello stesso periodo di riferimento (Tabella 1 e Figura 4). Da questa analisi si evince che la gran parte delle discipline analizzate andranno in deficit di specialisti, rischiando di impoverire la qualità dei servizi offerti dal SSN, ma per alcune di esse la carenza rispetto al numero di specialisti formati, sarà maggiore, andando a costituire una vera e propria emergenza già nel breve termine.
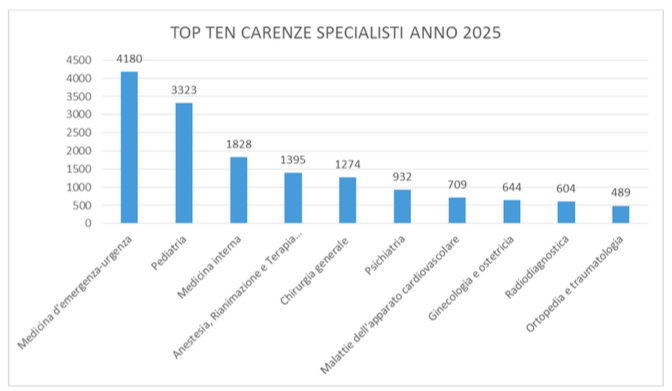
In Figura 4 abbiamo indicato le dieci specialità mediche più carenti a livello nazionale nel 2025 secondo le nostre proiezioni.
Il dato è stato ottenuto incrociando la stima di nuovi specialisti 2018-2025 entrati nelle scuole di specializzazione negli anni 2014-2021 ad invarianza di programmazione futura rispetto ai posti disponibili nell’anno accademico 2017/18 (6934 tra contratti nazionali e regionali), con le uscite previste nello stesso periodo. Abbiamo incluso nel numero di pediatri mancante anche i pediatri di libera scelta (Fonte dei dati sugli specialisti e sui PLS: CAT 2016).
Va comunque sottolineato come le ricadute delle stime da noi riportate siano da considerare alla luce dei fatti pregressi. Infatti, gli organici dei reparti ospedalieri e dei servizi territoriali, negli anni precedenti al 2018 considerato per il nostro censimento, hanno già sofferto il mancato turnover conseguente al vincolo nazionale della spesa per il personale a partire dal 2007. Pertanto, le nuove carenze andranno ad incidere su una condizione organizzativa fortemente degradata.
Una legge di bilancio 2019 deludente.
L’Anaao Assomed ha più volte sollecitato l’attuale Governo, come quello precedente, a porre dei correttivi per far fronte a questa emergenza, stimolando un vivace dibattito.
un primo risultato è stato ottenuto nella Legge di Bilancio per il 2019 con la previsione della partecipazione degli specializzandi dell’ultimo anno a concorsi per dirigenti medici del SSN. L’iniziativa è condivisibile, in quanto permetterebbe di anticipare l’entrata nel mondo del lavoro rendendo più rapido il già macchinoso sistema concorsuale previsto per garantire il turnover nei reparti ospedalieri. Poiché gli organici sono carenti in molti settori nevralgici degli ospedali, ogni ritardo di sostituzione dei medici posti in pensione determina carichi di lavoro incrementali difficili da sostenere per le équipe mediche coinvolte, con un conseguente aumento del rischio clinico per operatori e pazienti legato ad un peggioramento della sicurezza delle cure. Sarebbe comunque auspicabile una previsione più esplicita di assunzione in servizio a tempo determinato degli specializzandi, anche prima del conseguimento del titolo. Ma, soprattutto, manca nella legge appena approvata dal Parlamento una decisa svolta nelle politiche assunzionali che superi l’anacronistico blocco introdotto con la Legge Finanziaria 2006. Anche l’incremento previsto del numero dei contratti di formazione, circa 900 a partire dal 2019, è largamente insufficiente per ridurre il deficit di specialisti che ci attende nell’immediato futuro.
Conclusioni.
Le condizioni di lavoro nei reparti ospedalieri e nei servizi territoriali stanno rapidamente degradando. Il blocco del turnover, introdotto con la Legge n. 296 del 2006, ha determinato, ad oggi, una carenza nelle dotazioni organiche di circa 10 mila medici. I piani di lavoro, i turni di guardia e di reperibilità vengono coperti con crescenti difficoltà e una volta occupate le varie caselle si incrociano le dita sperando che nessuno si ammali buttando all’aria il complicato puzzle che bisogna comporre ogni mese. Quindici milioni di ore di straordinario non pagate, numero di turni notturni e festivi pro-capite in crescita, fine settimana quasi sempre occupati tra guardie e reperibilità, difficoltà a poter godere perfino delle ferie maturate rappresentano gli elementi su cui si fonda oggi la sostenibilità organizzativa ed economica degli ospedali italiani.
Regioni e Aziende, dal 2007 ad oggi, hanno risparmiato tagliando sul personale, il Bancomat che è stato ferocemente sfruttato per raggiungere l’equilibrio di bilancio. Non si tratta solo di turnover ma anche di gravidanze o di assenze per malattie prolungate mai sostituite. Il risparmio per le aziende relativamente al mancato turnover dei medici e dirigenti sanitari per il solo 2018 è valutabile intorno al miliardo di euro, mentre gli straordinari non retribuiti rappresentano un regalo di 500 milioni che ogni anno viene dai medici e dirigenti sanitari elargito alle aziende.
Ormai la situazione è pesante ed i numeri del presente lavoro indicano che la prospettiva rischia di avvitarsi verso il dramma, arrivando addirittura alla difficoltà di reperire specialisti pur in presenza di uno sblocco del turnover, in mancanza di interventi che determinino rapidamente un cambiamento. Le soluzioni sono state indicate in due punti qualificanti del cosiddetto “Contratto di Governo”. Si afferma, infatti, che “Il problema dei tempi di attesa è susseguente anche alla diffusa carenza di medici specialisti, infermieri e personale sanitario. È dunque indispensabile assumere il personale medico e sanitario necessario, anche per dare attuazione all’articolo 14 della legge n. 161/2014”. Si ribadisce, inoltre, che “I posti per la formazione specialistica dei medici dovrebbero essere determinati dalle reali necessità assistenziali e tenendo conto anche dei pensionamenti, assicurando quindi un’armonizzazione tra posti nei corsi di laurea e posti nel corso di specializzazione”.
E’ necessario, pertanto, non solo sbloccare il turnover ma incrementare anche il finanziamento per le assunzione ed attivare i diversi miliardi di risparmi effettuati dalle Regioni nell’ultimo decennio. Per quanto attiene la formazione post laurea, oltre ad incrementare ad almeno 9500/10.000 i contratti annuali, è arrivato il momento di una riforma globale passando ad un contratto di formazione/lavoro da svolgere fin dal primo anno in una rete di ospedali di insegnamento in modo da mettere a disposizione degli specializzandi l’immensa casistica e il patrimonio culturale e professionale del SSN. L’attuale sistema formativo, nella parte specialistica post lauream, se confrontato con quello degli altri Paesi Europei, appare obsoleto ed espressione di un arroccamento dell’Università che, pur di non perderne l’egemonia, è disposta a barattare la qualità formativa e la performance dell’intera programmazione di medici specialisti. Occorre apportare una modifica sostanziale all’impianto legislativo del D.lgs. 368/99 in cui risulti evidente una compartecipazione equa tra Università e Ospedali del SSN nel percorso formativo e nel controllo della qualità dello stesso.
Certamente “Una riforma difficile da fare ma impossibile da non fare”, come disse Giovanni Berlinguer riferendosi alla istituzione 40 anni fa del SSN.
Matteo D’Arienzo(Consiglio Direttivo COSMED – Delegato Anaao Assomed)
Andrea Rossi(Vice-Segretario regionale Anaao Assomed Veneto)
Chiara Rivetti(Segretario regionale Anaao Assomed Piemonte)
Domenico Montemurro(Medico esperto in programmazione sanitaria)
Elena Marcante(Medico in formazione specialistica in Igiene e sanità pubblica – Università degli studi di Padova)
Fabio Ragazzo(Direttivo nazionale Anaao Giovani)
Pierino Di Silverio(Responsabile nazionale Anaao Giovani)
Costantino Troise(Presidente nazionale Anaao Assomed)
Figura 1. Stima dei laureati attesi, domande per il concorso di specializzazione ed imbuto formativo.

Figura 2. Distribuzione percentuale per classi di età dei medici dipendenti del SSN nel 2015.
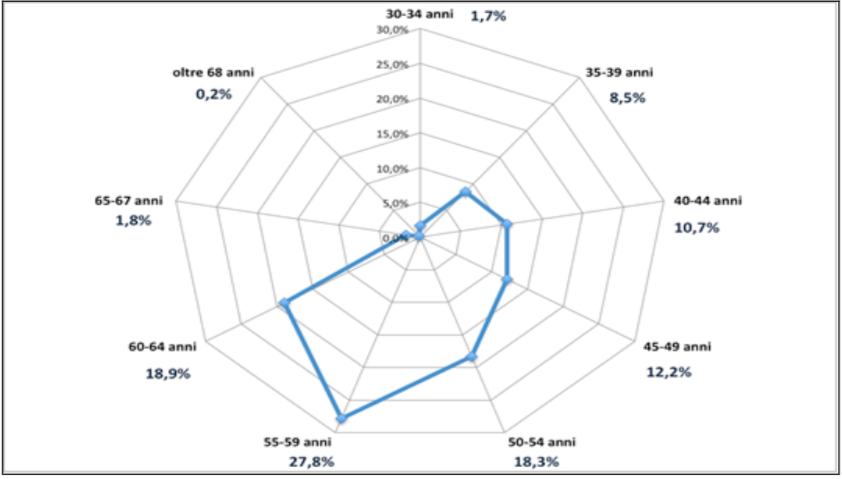
Figura 3. 118.000 medici dipendenti del SSN nel 2008, distribuiti per anno di nascita.
La previsione del numero di pensionamenti dal 2018 al 2025 dei Dirigenti Medici del SSN è stata stimata considerando che nel 2018 abbiano acquisito il diritto alla quiescenza i nati nel 1953.

Tabella 1. Specialità principali del SSN: pensionamenti dei medici specialisti operanti nel SSN confrontati con i contratti di formazione MIUR ad invarianza di programmazione (proiezione a otto anni, 2018÷2025).

Figura 4. Le dieci specialità mediche più carenti a livello nazionale nel 2025 con pensionamenti attesi in base alla legge Fornero del 2011. Il numero di pediatri mancante include anche i pediatri di libera scelta (PLS). Fonti dei dati sugli specialisti e sui PLS: CAT 2016; Ministero Salute 2010.
07 gennaio 2019
© Riproduzione riservata
Altri articoli in Lavoro e Professioni
gli speciali
Quotidianosanità.it
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Direttore responsabile
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Tel. (+39) 06.89.27.28.41
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
Copyright 2013 © QS Edizioni srl. Tutti i diritti sono riservati
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy






