QS Edizioni - lunedì 25 novembre 2024
Studi e Analisi
I Forum di QS. Quale Ospedale per l’Italia? Nonis: “È dall’ospedale e nell’ospedale che inizia e si sviluppa l’assistenza sanitaria”
- allegati(1)
 2 luglio - Il tema della definizione delle prestazioni sanitarie e dell’uniformità di erogazione delle stesse, non può che essere affrontato in un’ottica di vera riforma del sistema, che riconosca la centralità dell’ospedale e delle regole di partecipazione dei diversi soggetti (pubblici e privati) che concorrono al SSN
2 luglio - Il tema della definizione delle prestazioni sanitarie e dell’uniformità di erogazione delle stesse, non può che essere affrontato in un’ottica di vera riforma del sistema, che riconosca la centralità dell’ospedale e delle regole di partecipazione dei diversi soggetti (pubblici e privati) che concorrono al SSN
Partendo da un excursus storico sull’evoluzione dell’ospedale a partire dalla lezione di Elio Guzzanti, intendo fornire a lettori e interlocutori del Forum di QS qualche spunto per la riflessione sul tema. Il punto di partenza è costituito da ricordi, studi e letture, incontri ed esperienze di un medico laureatosi alla Cattolica di Roma nel 1985 e da allora operante nella direzione di strutture sanitarie romane, a cui si sono aggiunte tutte le voci più attuali espresse negli interventi più recenti di Ivan Cavicchi, Cesare Fassari, Filippo Palumbo (solo per citare le letture più frequentate) e altri.
Ivan Cavicchi ed Elio Guzzanti
Parlando di ospedale, non posso che cominciare da Elio Guzzanti, che conoscevo da studente e con cui collaborai in A.S.S.R. (oggi Agenas: Guzzanti ne fu l’ideatore e primo direttore, subito dopo la sua esperienza di Ministro) nel biennio 1996-7. Mi sono andato a rileggere il breve ricordo che ne fece proprio Cavicchi su QS il 6 maggio 2014, il giorno dopo i funerali: “Gli stavo simpatico. Quando discutevamo di sanità pubblica il rivoluzionario e il moderato come per incanto sparivano...e a discutere erano un ragazzo e un maestro legati da una unica comune passione: la medicina. Poi tutto cambiò. Gli ospedali riuniti di Roma furono "scorporati", con la riforma del '78 finirono gli enti ospedalieri e cominciò quel traballante e incerto viaggio della sanità pubblica che ancora è in corso, non si sa per dove né come andrà a finire. Per un po' con Guzzanti ci perdemmo di vista, ciascuno di noi, prese strade diverse, ma capitava spesso di incontrarci in qualche riunione, convegno, contrattazione, gruppo di lavoro.
(…) Una volta organizzai un convegno nazionale a Todi sul ripensamento dell'ospedale e lo invitai, lui era soprattutto un grande cultore dell'ospedale. prese la parola e disse rivolgendosi a me con la sua ben nota verve romanesca: "Era ora che te decidevi a parlare di ospedale, se non partiamo da qui non si cambia un bel niente..". (…) Ma la cosa che più mi inorgogliva quando incontravo Elio nei convegni era quando mi sfotteva sui miei libri "me li so' letti tutti: ammazzate quanto scrivi! un po' difficili ..ma devo dirvi, cari signori, ...che nonostante lui ragioni in un modo e io in un altro...alla fine sembra un miracolo, ma diciamo le stesse cose".
(…) Ciao Elio mi mancherai molto...mi mancherà la tua simpatia romana, le tue battute sulla tua longevità (“a me me sarva la genetica, la vita è tutta 'na lotteria”) i tuoi rigori storici e i tuoi modi perentori di discutere (“no caro mio, sbagli: la prima legge è del…, vattela a leggere”) le tue lezioni sul dipartimento, sulle linee guida, sul distretto, sull'organizzazione degli ospedali, il tuo immenso amore per la medicina e la tua regola aurea oggi purtroppo quasi dimenticata (“per me la regola di un medico deve essere una sola: scienza e coscienza"). Stavo pensando che ora che Elio Guzzanti se n'è andato, questa sanità così in difficoltà non ha più maestri, ma solo bravi “tecnici”, bravi "tecnocrati” e bravi "politicanti” e questo mi rattrista tantissimo”.
La lezione del prof. Guzzanti
Spesso, quando mi trovo a fare docenza a specializzandi di Igiene e Medicina Preventiva o a colleghi per master post universitari, in tema di ruolo dell’ospedale, utilizzo quella che io chiamo “la Lezione del Prof. Guzzanti”, ovvero una presentazione dal titolo “L’evoluzione dell’assistenza ospedaliera in Italia”, redatta inizialmente nel 2005, quando era Direttore Scientifico dell’IRCCS Associazione Oasi Maria Santissima, Troina (EN) e che fu pubblicata, tra l’altro, l’anno seguente, 2006, sulla rivista RPM, Recenti Progressi in Medicina come “L’ospedale del futuro: origini, evoluzione, prospettive” (vol. 97, novembre 2006, pp. 594-603).
Per gentile concessione del Pensiero Scientifico Editore è possibile effettuare il download del file in PDF (open access).
Questa la magistrale premessa: Affrontare il problema degli ospedali, e soprattutto del loro futuro, comporta necessariamente una visione non limitata all’ospedale come struttura edilizia – che pure deve essere ricordata nei suoi tratti essenziali – ma estesa invece a molti altri fattori, quali le linee di indirizzo della politica sanitaria, le modalità di finanziamento del sistema sanitario e degli ospedali in particolare, ed anche il progresso scientifico e tecnologico e l’evoluzione demografica ed epidemiologica, fattori che, nell’insieme, determinano le esigenze e le priorità da affrontare da parte dei sistemi sanitari ed il ruolo che in questo contesto viene affidato all’ospedale. Partendo da tali considerazioni, verranno trattati alcuni dei temi più significativi rispetto alle premesse, ricordando, peraltro, che l’avventurarsi nella descrizione dell’ospedale del futuro in termini che pretendano di essere ben definiti significherebbe che già oggi esistono le condizioni per anticipare gli eventi che accadranno nel corso del XXI secolo. Ciò è praticamente impossibile, e non solo nel campo della sanità e della sua evoluzione tecnico-scientifica, ma anche di tutti i fattori sopra ricordati, ai quali potrebbero aggiungersene altri assolutamente imprevedibili, come ci dimostra quanto è accaduto nel corso degli ultimi cento anni.
Il professore dipinge un magnifico affresco di storia dell’ospedale, che provvedo a sintetizzare brevemente, raccomandando ancora la lettura dell’articolo.
La nascita dell’ospedale moderno: tra il XIX e XX secolo
La prima tappa dell’ospedale moderno deve necessariamente collegarsi alla rivoluzione tecnico scientifica dei primi anni del ‘900 in Europa, con lo sviluppo delle discipline specialistiche, in primis chirurgiche grazie all’anestesia, alla diagnostica radiologica, di laboratorio ed elettrocardiografica, all’igiene ed asepsi.
Il paradigma furono gli ospedali di insegnamento della Germania degli ultimi decenni del ’800 e primi del ‘900, caratterizzati dallo stretto collegamento tra insegnamento clinico, supporti diagnostici e attività e di ricerca, seguito, nel 1919, dalla definizione del «The Minimum Standard of Hospitals», da parte del Board dell’American College of Surgeons (ACS). Si tratta di cinque principî ritenuti essenziali per elevare la qualità degli ospedali, soprattutto attraverso la periodica revisione delle attività svolte dallo staff nei dipartimenti, sulla base di cartelle cliniche accurate nella tenuta, complete nei contenuti e archiviate in modo da essere praticamente disponibili sia per il follow-up, sia per le attività di studio e di ricerca, ma affermando anche l’esigenza di disporre dei supporti diagnostici di laboratorio, di istologia ed anatomia patologica e di radiologia.
Questa “certificazione” sta alla base del così detto accreditamento, porto alla costituzione della Joint Commission on Accreditation of Hospitals (JCH) che ha assunto nel 1987 la nuova denominazione di Joint Commission on Accreditation of Healthcare Organizations (JCAHO) o più semplicemente The Joint Commission.
Nel mondo occidentale, la medicina organizzata è, sin dall’inizio medicina ospedaliera (in primis negli ospedali di insegnamento). Negli USA il processo di “accreditamento” ovvero certificazione degli ospedali, nasce in seno alla classe medica e al fine di garantire requisiti organizzativi e strutturali e qualità dell’assistenza.
L’ospedale nella seconda metà del XX secolo: dalla fine della Seconda Guerra Mondiale ai primi anni settanta
L’articolo prosegue con il paragrafo su “L’ospedale nella seconda metà del XX secolo: dalla fine della Seconda Guerra Mondiale ai primi anni settanta” e dopo cenni sul modello “Bismark”, mutualistico (come l’Italia di allora) e su quello sovietico (“Shemasko”) che influenzò i paesi “oltre cortina”, introduce il modello “Beveridge”, ovvero il National Health Service del Regno Unito, che inizia la sua attività il 5 luglio 1948, cioè poco dopo che negli Stati Uniti, – tradizionalmente considerati un “non sistema” – si è dato avvio ad un grande programma di potenziamento e ammodernamento della rete assistenziale sanitaria a partire dal 1946, secondo le norme della legge Hill-Burton.
Nel complesso, si cercava di dare risposta a due esigenze che si erano venute avvertendo negli Stati Uniti. Una prima risposta la diede il rapporto della Commission on Chronic Illness (Care of the long-term patient, Harvard Un. Press, 1956), che nel 1956 aveva definito le caratteristiche delle malattie croniche, da cui discendeva la definizione di “long-term patients”, riferita a coloro che sono affetti da malattia o lesione cronica e che richiedono un prolungato periodo di cure, cioè almeno 30 giorni in un ospedale generale o più di 3 mesi di cure al proprio domicilio o in altre istituzioni.
Poiché negli Stati Uniti la spina dorsale del sistema ospedaliero sono stati, e sono, i “Community hospitals”, cioè gli “short-term general and special hospitals with average length of stay less than 30 days”, per impedirne la saturazione da parte dei “long-term patients” si dava spazio alle strutture post-ospedaliere, in misura minore a quelle ambulatoriali e domiciliari, con maggior peso alle strutture residenziali: le “Nursing homes”.
In Italia l’approccio è stato diverso, perché il problema degli anziani è stato affrontato con leggi del 1953 e del 1955, che hanno esteso l’assistenza mutualistica ai pensionati (e ai loro familiari), prima a quelli dello Stato e quindi agli altri. Considerato, peraltro, che le norme della mutualità limitavano il diritto all’assistenza ad un determinato periodo nel corso dell’anno, in genere 180 giorni, si dovette ricorrere ad un Decreto del 1956 che definiva le «malattie da considerarsi specifiche della vecchiaia» e precisava che dette malattie erano assistibili senza limiti di durata, anche in regime di ricovero ospedaliero, se necessario.
Tra il 1955 e il 1975, si è assistito, nel nostro Paese, ad una forte espansione dell’assistenza ospedaliera, in buona parte attribuibile all’incremento della popolazione anziana e alle gravissime carenze di soluzioni alternative territoriali, domiciliari e residenziali; ma anche alle modalità di pagamento di una retta giornaliera di degenza, che costituiva un incentivo ad aumentare i posti letto e i ricoveri. Tale fenomeno venne favorito anche dalla legge n. 132 del 1968, attuata per rispondere alle mutate esigenze poste dall’evoluzione specialistica e tecnologica della medicina, e dal nuovo quadro politico e sociale, che riteneva superato l’ospedale della beneficenza e lo sostituiva con gli enti ospedalieri pubblici. Essendo questi, però, entità autonome e politicamente caratterizzate e quindi condizionate dalle ambizioni locali, la spinta ad ottenere la più alta possibile delle classificazioni (zonale, provinciale, regionale) come previsto dalla legge, unitamente alla conferma della retta di degenza, costituiva una miscela esplosiva.
Approfondimento 1: Progressive Patient Care, PPC (Ospedale per Intensità di cure) e il dualismo Ospedale-Territorio
Scrive Guzzanti: Ed è a questo punto che si evidenzia il ruolo dell’ospedale per acuti che, allora come oggi, ma anche nel prossimo futuro, non può vivere in un vuoto assistenziale circostante e non può farsi carico del crescente numero di persone con malattie croniche e/o non autosufficienti, se non quando queste presentino episodi di acuzie o di riacutizzazione, oppure necessitino di procedure diagnostico-terapeutiche o di brevi periodi di riabilitazione intensiva. Occorrono, perciò, un nuovo approccio e nuove soluzioni: da un lato riconfigurando gli ospedali, strutturalmente, tecnologicamente e soprattutto organizzativamente e culturalmente, per un uso più appropriato dei posti letto per acuti, ma anche per una maggiore estensione e qualificazione dei servizi di emergenza, delle attività a ciclo diurno e degli ambulatori. Dall’altro lato, è necessario prevedere un’organizzazione territoriale ben articolata, ambulatoriale, domiciliare e residenziale, che si faccia carico di risolvere a livello della comunità la grande maggioranza dei bisogni assistenziali dei cittadini: dalla prevenzione alla “long-term care”.
Il così detto territorio o meglio l’assistenza territoriale, è quindi “complemento” dell’ospedale (e sviluppo di quest’ultimo): il dualismo ospedale-territorio (almeno nel nostro Paese) nasce proprio da un malinteso approccio a due “entità”, che in realtà sono le facce di una stessa medaglia.
Più di qualche volta ho sentito il professore (ho i testimoni) affermare romanescamente: “e il territorio? Ner territorio ce stanno li indiani”. Il senso, evidentemente (almeno per me), non è quello di negare la dimensione extra-ospedaliera, ma quello di affermare che la rete dei servizi assistenziali sanitari è unica e non può che far capo logicamente, concettualmente e funzionalmente che all’ospedale inteso come riferimento della Progressive Patient Care (PPC) definita come “both a form of organisation and attitude toward the provision of health services, so that patients are served in an environment suitable for their need such as: Intensive care; Acute care; Long-term care & Home care”.
A questo proposito, sulla rivista Professioni Infermieristiche (Vol. 66, Ottobre – Dicembre 2013, n. 4, pag. 205-14; doi: 10.7429/pi.2013.664205) Milena G. Guarinoni, Paolo C. Motta, Cristina Petrucci e Loreto Lancia, hanno pubblicato un bell’articolo dal titolo: “Progressive Patient Care e organizzazione ospedaliera per intensità di cure: revisione narrativa della letteratura” di cui questo è l’abstract: “Scopo del presente articolo è riassumere la letteratura relativa alla Progressive Patient Care con particolare attenzione alle sue caratteristiche concettuali e pratiche, all'implementazione nel corso degli anni e agli effetti che ha avuto sugli attuali sistemi di erogazione della salute. E’ stata condotta una Revisione integrativa-narrativa della letteratura. La Progressive Patient Care è un modello che ha la finalità di raggruppare i pazienti secondo il grado di complessità che essi presentano. Tale organizzazione è finalizzata alla collocazione del paziente nel setting di cura più appropriato. Il modello originale prevede cinque livelli di unità assistenziali: intensive care, intermediate care, self-care, long-term care, organized home care. In Italia il modello di organizzazione ospedaliera per intensità di cura può essere considerato come una contestualizzazione della Progressive Patient Care alla realtà nazionale, date le similitudini sia dal punto di vista delle finalità che il modello si pone, sia per la tipologia di livelli di assistenziali. La riorganizzazione per intensità di cure rappresenta un’opportunità per l'Italia di operare nella direzione di un'assistenza che si basi sul concetto di continuità di cure, dal momento che si pone l’accento sui processi di cura e di assistenza a partire dai bisogni dei pazienti, piuttosto che sulla suddivisione ospedaliera secondo criteri di specialità disciplinare”.
Nello specifico dell’articolazione del modello dell’ospedale per intensità di cure (PPC), scrivono gli autori: “Un ospedale che basa la propria organizzazione sulla PPC può avere, secondo le raccomandazioni del Servizio di Salute Pubblica statunitense, da una a cinque unità assistenziali. In effetti gli articoli relativi al modello della PPC prevedono, in alcuni casi, 5 livelli di assistenza e cura: 1. intensive care; 2. intermediate care; 3. self-care; 4. long term care; e5.organized home care, che, anche se diversamente denominate, non variano nel contenuto.
Le diverse unità di cura hanno caratteristiche precise e ad esse vanno assegnati pazienti con bisogni assistenziali specifici, ovvero:
1. INTENSIVE CARE: in esse vengono ricoverati i pazienti in condizioni particolarmente critiche a prescindere dalla diagnosi e che, per le loro condizioni critiche, hanno necessità di assistenza, osservazione e monitoraggio continuo da parte di un numero elevato di infermieri con abilità, formazione ed esperienza particolarmente elevate
2. INTERMEDIATE CARE: il ricovero presso tali unità è indicato per quei pazienti che non sono in pericolo di vita né in situazioni di emergenza, che necessitano di una moderata quantità di assistenza infermieristica e che hanno la possibilità di iniziare a partecipare alla pianificazione della propria cura.
3. SELF CARE: sono unità di cura che spesso vengono definite di tipo alberghiero dove i pazienti con bisogni di carattere terapeutico e/o diagnostico possono svolgere le attività quotidiane in modo autosufficiente e dove l'attività assistenziale primaria è di tipo educativo.
4. LONG TERM CARE: in letteratura la descrizione di questa tipologia di unità è poco approfondita. Viene esplicitato solo che molte delle attività assistenziali ivi condotte sono eseguite dagli operatori di supporto sotto la supervisione dell'infermiere, e che infermiere e paziente collaborano nella stesura del piano assistenziale.
5. ORGANIZED HOME CARE: Questo tipo di ospedalizzazione dovrebbe essere centrata sulla prevenzione e promozione della salute della comunità e sul sostegno delle persone convalescenti e che esprimono bisogni di salute tali da poter essere assistite al meglio anche al proprio domicilio. I servizi minimi da erogare sarebbero quelli a carattere medico, infermieristico e sociale, che dovrebbero integrarsi con il lavoro del medico di famiglia.
Gli autori dell’articolo di Professioni Infermieristiche, motivano la ricerca con queste parole: “Non è facile trovare in letteratura l'esatto inizio delle riflessioni sulla riorganizzazione degli ospedali attraverso il modello basato sull'intensità di cura, di certo un riferimento legislativo citato largamente è la Legge Regionale Toscana n. 40 del 24/02/2005 nella quale si incoraggiano le sperimentazioni di riorganizzazione delle Aziende Ospedaliere attraverso il modello per intensità di cure (Art. 68 – comma 2). In seguito alle prime sperimentazioni in Regione Toscana, altre Regioni (Emilia e Romagna, Lombardia, Liguria) si sono mosse in questo senso dando spazio alla riorganizzazione innovativa delle Aziende Ospedaliere attraverso questo modello, specialmente in quei casi dove anche l’architettura degli ospedali doveva essere rinnovata o realizzata ex novo. Non è facile, inoltre, reperire nella letteratura convenzionale articoli che descrivano il modello dell’Ospedale per Intensità di Cure (OIC): ad oggi è possibile trovare materiale solo consultando la letteratura grigia. Tuttavia il modello di riorganizzazione ospedaliera in base all'intensità di cura non può essere considerato una novità assoluta: ciò risulta evidente qualora ci si confronti con il modello statunitense, che a partire dagli anni '50 è andato progressivamente affermandosi nelle realtà assistenziali”.
Ma questo tipo di approccio, al di là dell’espediente di introdurre modelli di PPC, quali “sperimentazioni gestionali locali” (definiti in ambito regionale), risulta poco praticabile per le stesse ragioni con cui Filippo Palumbo, su QS del 5 giugno 2021 (ed in seguito con l’intervento sul Forum QS del 17 giugno 2021) scrive “doverosamente” sul PNRRe, in particolare sulla Missione-6 finalizzata alla tematica della Salute evidenziando “(…) ulteriori elementi di preoccupazione e qualche proposta.
La sensazione è di trovarsi di fronte ad un’occasione che davvero questo nostro SSN non merita di perdere. Una confusione terminologica e concettuale era già percepibile nel testo base a partire dalla scelta di dare uno spazio ridotto al tema della Salute affrontato solo come parziale intervento su alcuni settori dei servizi sanitari (…)” e segnala (senza alcuna pretesa di completezza, anzi limitandoci alla componente 1 della Missione 6-Salute) tre criticità, perché si valuti la opportunità di procedere a possibili miglioramenti.
Non mi soffermo (ma condivido in toto), le argomentazioni di Palumbo sulla prima criticità (relativa ad un’evidente carenza riguardo all’atteso riordino del settore della Prevenzione e al suo rafforzamento strutturale). La seconda criticità riguarda l’altra attività/linea della Riforma prevista dalla componente 1 della Missione 6- Salute, cioè proprio l’assistenza territoriale.
Viene citata come esempio di confusione perché qui è stato adottato un approccio che è esattamente l’opposto di quello seguito per la Prevenzione. Infatti, mentre per “l’attività/linea di riforma 1-Prevenzione” si fa riferimento ad una apposita legge cioè a norme primarie, invece per “l’attività/linea di riforma 2-Definizione di standard per le varie attività dell’assistenza territoriale e l’identificazione delle strutture a esse deputate” si fa riferimento ad un decreto del Ministro della salute che non potrà che essere un regolamento parallelo al regolamento per le attività ospedaliere di cui al DM 70/2015. Se è così, il termine Riforma appare inappropriato.
Nel nostro ordinamento alle riforme si provvede con legge che, per alcuni aspetti, può rinviare a regolamenti quando trattasi di materia in cui la competenza statale è esclusiva. Inoltre, che rapporto c’è tra questa innovazione (riforma) dell’assistenza territoriale in campo sanitario e il DPCM sui LEA?
Ma, al di là di queste osservazioni sugli aspetti ordinamentali, si pongono due questioni assai rilevanti.
1. La prima questione è in linea di massima coincidente con quanto evidenziato da Ivan Cavicchi quando efficacemente scrive che per ottenere un cambiamento reale del complesso dei servizi territoriali e una rifondazione del Distretto, nonché del suo rapporto con l’Ospedale occorre “ridefinire prassi e relazioni quindi metodi, modi di essere, questioni epistemiche, questioni contrattuali, titolarità giuridiche, responsabilità operazionali, autonomie decisionali di prima grandezza, ecc.”. Come si vede ben altro che una mera elencazione di standard o una astratta distribuzione dei pazienti tra i vari setting assistenziali o una spericolata azione sulle competenze professionali che aumenta la conflittualità anziché la collaborazione (...)
2. La seconda questione riguarda un aspetto cruciale per il futuro del SSN. Mi riferisco alla necessità di posizionare quanto previsto dal PNRR per l’assistenza territoriale rispetto alla evoluzione che si è avuta nel modo con cui si garantisce con il SSN una risposta adeguata ai bisogni di salute in condizione di uniformità sul territorio nazionale. (…) In sostanza per raggiungere un’uniformità assistenziale sanitaria occorre puntare su un’uniformità delle prestazioni.
Ritornerò sull’uniformità dell’assistenza e sul tema delle prestazioni (e della loro remunerazione), collegato alla terza criticità sollevata da Palumbo, ovvero le questioni del coinvolgimento del privato nell’erogazione dei servizi e delle prestazioni, la continuità assitenziale e dell’accreditamento delle strutture sanitarie.
Infine, sempre in tema di ospedale-territorio, faccio mie le osservazioni di Dario Manfellotto intervistato da Luciano Fassari su QS dello scorso 11 giugno 2021, a proposito del PNRR e ruolo dell’ospedale, soprattutto quando afferma: (…) Rafforzare il territorio non vuol dire disseminare l’Italia di altre strutture burocratiche, come le oltre 600 centrali operative territoriali, previste all’interno degli attuali distretti. Si deve soprattutto mirare a mettere insieme le forze già in campo, che sono molte ma senza una regia. È necessario avere percorsi di assistenza chiari e semplificati, evitando di creare ulteriori percorsi a ostacoli per cittadini e operatori sanitari, proprio in quel “territorio” che dovrebbe agevolare le cure (…) Quando si è deciso di tagliare i posti letto in ospedale le strutture intermedie che dovevano assorbire la domanda non hanno mai funzionato e i cittadini hanno continuato a riversarsi negli ospedali. E spesso era proprio il “territorio” a indirizzarli in ospedale. Ripeto, dare solo strumenti e soldi ma senza una governance vera non risolverà i problemi. (…) La regia non la può fare il burocrate del Centrale operativa territoriale ma una équipe di medici e operatori competenti. E poi un ospedale di Comunità a quasi totale gestione infermieristica non può funzionare. In questo Recovery tra l’altro vi è una riduzione del numero dei medici e una ‘diminutio’ del ruolo del medico: questo non può essere il futuro della sanità.
Concludo questo approfondimento, rimarcando come non si possa “ripensare e riorganizzare il territorio”, senza procedere ad una riforma complessiva del sistema sanitario ed ospedaliero. Condivido in pieno e credo di aver fornito ulteriori spunti di riflessione sui primi tre punti del documento di Cavicchi che ha inaugurato il Forum di QS e su cui è ritornato Filippo Palumbo con il suo intervento per QS il 17 giugno.
Gli ospedali dai primi anni settanta alla fine del XX secolo
Tornando all’articolo di Guzzanti, riassumo brevemente il paragrafo (sul tema ha già scritto anche Filippo Palumbo, da ultimo sul Forum di QS il 17 giugno scorso).
Nei primi anni settanta, le economie occidentali, in conseguenza delle crisi petrolifere, sono state costrette a porre mano alla razionalizzazione di quei settori che erano in forte crescita di strutture e di costi: tra essi spiccava l’assistenza sanitaria, ed in particolare quella ospedaliera, l’area più complessa ma anche più onerosa.
Negli Stati Uniti, nel 1974 veniva adottata una norma che richiedeva agli Stati di programmare l’edilizia sanitaria e le nuove tecnologie secondo gli effettivi bisogni, che venivano riconosciuti al richiedente con il rilascio del “Certificate of Need”.
Il National Health Service del Regno Unito sin dal 1948 aveva operato secondo una struttura tri-partita, nella quale gli ospedali, le autorità sanitarie locali responsabili dei servizi comunitari e i medici di medicina generale si comportavano come entità distinte. Considerato il nuovo e difficile scenario economico, dal 1974 il Servizio assumeva un nuovo assetto, teso ad unificare la gestione dei tre servizi nelle neo-costituite “area health authorities”. Per gli ospedali il contraccolpo fu notevole, perché la direzione del sistema e l’allocazione delle risorse si allontanavano dagli ospedali stessi e perché nella formula di gestione definita ai vari livelli– cioè un team composto da professionisti di diversa provenienza che doveva assicurare il “consensus management” – i medici ospedalieri erano poco rappresentati.
In Italia si dovette prendere atto del disequilibrio tra contributi e prestazioni mutualistiche: per l’Inam, tra il 1965 e il 1974, la spesa per l’assistenza ospedaliera sul totale delle prestazioni sanitarie era cresciuta dal 32% al 57,4%, costringendo lo Stato a ripianarne i debiti sin dal 1967. Veniva così promulgata la legge 17 agosto 1974, n. 386, che dettava “Norme per la estinzione dei debiti degli enti mutualistici nei confronti degli enti ospedalieri, per il finanziamento della spesa ospedaliera e per l’avvio della riforma sanitaria”.
Il 23 dicembre del 1978 la legge 833, che istituiva il Servizio sanitario nazionale, stabiliva che il Servizio è «costituito dal complesso delle funzioni, delle strutture e dei servizi e delle attività destinate alla promozione, al mantenimento e al recupero della salute fisica e psichica di tutta la popolazione, secondo modalità che devono assicurare l’eguaglianza dei cittadini nei confronti del Servizio. Alla gestione unitaria della tutela della salute si provvede in modo uniforme nell’intero territorio nazionale mediante una rete completa di Unità Sanitarie Locali, quale complesso dei presidî, degli uffici e dei servizi dei Comuni e delle Comunità montane in un ambito territoriale determinato».
Su questi principî generali, si inquadravano due obiettivi operativi essenziali:
1. le Unità Sanitarie Locali si articolano in distretti sanitari di base, quali strutture tecnico-funzionali per l’erogazione dei servizi di primo livello e di pronto intervento.
2. Le Regioni, nell’ambito della programmazione sanitaria, disciplinano l’ordinamento degli ospedali in dipartimenti, in base al principio dell’integrazione tra divisioni, sezioni e servizi affini e complementari; sovrintendono alla gestione dei dipartimenti sulla base dell’integrazione delle competenze, anche attraverso il lavoro di gruppo; nonché al collegamento tra servizi ospedalieri ed extraospedalieri, anche con riferimento al Dipartimento per la tutela della salute mentale già istituito con la legge 180 del 1978.
I principî della legge 833 del 1978 erano e sono tuttora essenziali, ed anche gli obiettivi sopra ricordati sono fondamentali, perché sottolineano quanto in precedenza affermato circa il ruolo che l’ospedale deve svolgere come componente di un sistema più complesso ed articolato, logica conseguenza del principio della “progressive patient care” applicato in tutta la sua estensione.
Però, la legge 833 del 1978 si è spinta oltre, con la soppressione degli enti ospedalieri in generale: senza tener conto della peculiarità dei maggiori e specializzati ospedali di riferimento e con la conseguente abolizione dei Consigli dei Sanitari, organismi che, tra il 1968 e il 1978, avevano introdotto i medici ai principî di partecipazione e responsabilizzazione alle scelte effettuate dalle amministrazioni; un’anticipazione dell’attuale concetto di Governo Clinico. Inoltre, la commistione tra indirizzo politico e gestione e la incerta crescita dei servizi territoriali non hanno consentito di raggiungere i risultati attesi, anche perché il quadro politico e finanziario non ha permesso – come programmato – di varare il Piano Sanitario Nazionale nel 1979.
In questo clima di incertezza, la legge 595 del 1985 stabiliva nuovi principî di programmazione ed organizzazione sanitaria, e per gli ospedali definiva i parametri di: a) dotazione media di posti letto di 6,5 per 1.000 abitanti, di cui almeno l’1 per 1.000 riservato alla riabilitazione; b) tasso medio di ospedalizzazione di 160 per 1.000 abitanti; c) tasso minimo di utilizzazione dei posti letto tra 70 e 75%. Si individuavano, inoltre, le aree funzionali omogenee, per superare le norme della legge 132 del 1968 sul numero di posti letto delle Divisioni e come modalità pratica per l’avvio dei Dipartimenti, e si introduceva anche il concetto delle alte specialità, premessa al D.M. del 1992, sull’elenco delle alte specialità e sui requisiti necessari per ospitarle, da cui è derivato poi il riconoscimento delle aziende ospedaliere.
Altri tre fattori hanno influenzato il percorso dell’ospedale verso il XXI secolo: 1. la dipartimentalizzazione, 2. l’aziendalizzazione e 3. la remunerazione con tariffe predeterminate dei ricoveri ospedalieri sulla base della classificazione DRG (Diagnosis Related Groups).
Dipartimenti
Circa i Dipartimenti, la loro attività era già presente da anni negli Stati Uniti, ma in Europa se ne comincia a parlare formalmente nel 1967, quando in Scozia e in Inghilterra due documenti indicano l’esigenza che venga superato il frazionamento delle unità cliniche in tante parti tra di loro indipendenti e che, quindi, seguendo anche l’esempio del Nord-America si creino organizzazioni più ampie (“Divisions”) per rendere agevoli le relazioni tra discipline affini e complementari, così da valutare assieme i criteri di ammissione dei pazienti, i percorsi assistenziali, le attività ambulatoriali e il rapporto con le strutture extraospedaliere. Per rendere visibile il concetto, il rapporto inglese raffigura in copertina una ruota dentata (“cogwheel”) per indicare un’attività complessa che funziona solo se tutte le parti sono sincronizzate.
La definizione di Dipartimento di Guzzanti viene riportata nella “Proposta di linee guida per l’applicazione del modello dipartimentale nelle strutture ospedaliere", ASSR, 1996, secondo cui "il dipartimento è costituito dalle unità operative omogenee, affini o complementari, che perseguono comuni finalità e sono quindi tra loto interdipendenti, pur mantenendo la propria autonomia e responsabilità professionali". (…) Le unità operative costituenti il dipartimento sono aggregate in una specifica tipologia organizzativa e gestionale, volta a dare risposte unitarie, tempestive, razionali e complete rispetto ai compiti assegnati e a tal fine adottano regole condivise di comportamento assistenziale, didattico, di ricerca, etico, medico-legale ed economico".
Su Forum PA del 12 gennaio 2010 compare un’intervista a Elio Guzzanti che parte proprio da quella definizione per ricordare la semplice eppure rigorosa logica che spinge l’organizzazione del SSN verso questo modello. Non mancano i punti critici, su cui però Guzzanti si dice fiducioso. “Dopo 37 anni di lavori, la creatura sta finalmente venendo alla luce”. Da più fronti si rileva come, pur a distanza di 30 anni dalla comparsa del dipartimento nella cultura e nella normativa italiana, si faccia ancora fatica a passare dagli atti istitutivi alla messa in funzione di questo modello clinico e organizzativo. (…)
"Generalmente si associa il concetto di Dipartimento al concetto di governo clinico, e la parola “governo clinico” può destare il sospetto che il significato finale sia "governano i clinici": niente di tutto questo. Si tratta di responsabilizzarsi, cioè rendersi conto per rendere conto agli altri – in primo luogo ai pazienti, ai familiari e poi alle istituzioni – di ciò che facciamo. Ovviamente questo comporta ruolo e riconoscimento ma anche impegno e responsabilità. Il Dipartimento è l’unico modo per fare sì che la grande specializzazione della medicina piuttosto che frantumarsi diventi un mosaico ordito secondo un disegno ben preciso. Per fare un esempio: nell’arco delle neuroscienze nessuno può risolvere tutti i problemi, ma il neurologo, il neuroriabilitatore, il neurochirurgo, tutti insieme, nel Dipartimento si scambiano le loro opinioni intorno al malato. Il malato è al centro e l’organizzazione segue un processo clinico, organizzativo, culturale, etico nel suo interesse. Questa è la sostanza. Ci lavoriamo da 37 anni e però la creatura piano, piano sta crescendo. Era tempo oramai che si affermasse, direi che ho aspettato abbastanza per vedere i risultati che mi sembra stiano venendo, sia pure con difficoltà. Oggettivamente: quando oramai ne parlano tutti vuol dire che è fatta, no?!"
"Gli americani e i tedeschi hanno dato grande spazio al decentramento dei Dipartimenti conferendo loro grande responsabilità clinica, sostanziale organizzativa e affiancando anche un esperto di amministrazione. Da noi il difetto principale è che non c’è un’azienda, ma c’è solo un direttore generale. È difficile per il direttore generale staccarsi da alcune responsabilità. Non voglio dire che è una questione di perdita di potere ma, certamente, anche di timore che gli sfugga di mano qualcosa. Invece le persone illuminate, decentrando con regole precise, non possono creare l’anarchia. Creano piuttosto una interdipendenza organizzata. Quindi, secondo me, il passo successivo per le nostre aziende è proprio quello di capire (come molti tra i nuovi direttori generali stanno facendo) che il decentramento dipartimentale va tutto a loro vantaggio e che il budget non è la finalità ma è lo strumento per realizzare gli obiettivi di salute. Questo è il concetto".
Aziendalizzazione e la nuova modalità di remunerazione dei ricoveri per DRG
I due punti sono così brevemente descritti da Guzzanti:
- l’aziendalizzazione del SSN in Italia nasce sugli stessi principî del “Griffiths Report”, che nel 1983 guidava l’NHS al superamento del “consensus management”, all’adozione dei trust gestiti da manager, fino al “The NHS and Community Care Act” del 1990, che ha sancito la dipartimentalizzazione (“Clinical Directorates”) ai fini della responsabilizzazione clinica e gestionale: tutti concetti che trovano riscontro in Italia nel Decreto Legislativo 502 del 1992 e nelle successive modifiche e integrazioni;
- la remunerazione dei ricoveri ospedalieri con tariffe predeterminate sulla base della classificazione DRG era stata adottata dal programma Medicare negli Stati Uniti a partire dal 1983, ottenendo gradualmente ciò che ci si aspettava, cioè una maggiore attenzione sui singoli ricoveri, cosicché tra remunerazione e costi ci fosse equilibrio e si puntasse non più sul tasso di occupazione dei posti letto, bensì sull’indice di rotazione dei pazienti nel corso dell’anno per singolo posto letto. Il risultato portava a una riduzione significativa della degenza media e del numero di posti letto per acuti, a una forte crescita dell’attività “outpatient” (che comprende anche tutto ciò che in altri Paesi è considerato invece un ricovero a ciclo diurno) nonché a una marcata utilizzazione di servizi territoriali ambulatoriali e residenziali. In Italia, la classificazione DRG è stato, per legge, attivato dal 1995 e ha reso necessarie le Linee guida n. 1/1995 del Ministero della Sanità le quali ricordano, tra l’altro, che il nuovo sistema richiede una revisione dell’organizzazione e del funzionamento degli ospedali, comprendente l’operatività dei Dipartimenti e la relativa attività di audit per la valutazione dell’assistenza avviata.
Quest’ultimo cenno del professore ai temi dell’aziendalizzazione e della remunerazione per DRG, mi offrono lo spunto per il secondo approfondimento che parte dalle riflessioni scritte a quattro mani (M Nonis, A Palinuro: “Al dunque”: che ne è delle tariffe delle prestazioni del SSN? Riflessioni e considerazioni sul periodo 1978-2019, Organizzazione Sanitaria 3-2019, pp. 3-15) alla fine del 2019. In quell’articolo scrivevamo: lo scorso anno si sono celebrati i primi quarant’anni del SSN italiano, nato sul modello del NHS inglese con la legge 833/78. E’ noto che a partire dalla legge di riforma (DL 502/92 e s.m.i.), si sia posto il tema della definizione delle prestazioni erogate dal SSN (poi divenute LEA, ovvero Livelli Essenziali di Assistenza) e della loro “valorizzazione”, attraverso un’idonea ed esaustiva classificazione e corrispondenti “tariffe”.
A fronte di un sistema inizialmente “centralizzato” ed unitario, che proprio per garantire il carattere universale e nazionale del SSN, aveva regole e definizioni comuni, si sono via via sviluppate (in seguito alla modifica dell’art. 117 della Costituzione nel 2001) differenze che hanno portato il SSN a essere piuttosto costituito dall’aggregazione di singoli ed autonomi SSR. Attraverso una disamina dei principali provvedimenti normativi e considerazioni sugli scenari emersi, viene ribadita la necessità di recuperare una condivisione sulla definizione delle prestazioni erogabili (LEA) e soprattutto sulla metodologia di determinazione delle tariffe, recuperando i ritardi ed “allineando” le diverse realtà regionali e locali, pena la “babelizzazione” del SSN, il mancato controllo e il permanere di sostanziali problemi di sperequazione in termini di effettiva copertura universale, accessibilità, equità e sostenibilità del sistema.
Approfondimento 2: prestazioni sanitarie e tariffe, accreditamento, rapporto pubblico privato
In questa sede, pur riprendendo alcune considerazioni di allora, vorrei focalizzare l’attenzione dei lettori sul tema delle prestazioni sanitarie (e loro remunerazione) e sul fatto che della scelta, anzi delle scelte che verranno operate si debba tener conto quando si voglia “riformare” il sistema seppure limitatamente (?) come dichiara il PNRR.
Per chi non lo ricordasse, la Legge n. 833 “Istituzione del SSN” è un provvedimento corposo, trascritto in un fascicolo monografico, il Supplemento Ordinario (SO) al numero 360 della GU del 28 dicembre 1978: tre “Titoli”, cinque “Capi” e ben 83 “Articoli” a definire il nascente SSN, Servizio Sanitario Nazionale. A ben vedere, il tema delle prestazioni sanitarie e la loro tariffazione occupa ben poco spazio; il riferimento fondamentale è quello del secondo comma dell’art. 3, Programmazione di obiettivi e di prestazioni sanitarie, che recita: La legge dello Stato, in sede di approvazione del piano sanitario nazionale di cui all'articolo 53, fissa i livelli delle prestazioni sanitarie che devono essere, comunque, garantite a tutti i cittadini.
L’articolo 3 viene poi richiamato all’art. 19 (“prestazioni delle USL”) e quindi all’art. 25 (“prestazioni di cura”), peraltro, con nessun riferimento alla valorizzazione delle stesse. La L. 833, né poteva essere altrimenti, è una legge quadro, istitutiva del SSN, che segna l’evoluzione da un sistema frammentato (non su base regionale, enti allora appena istituiti), segnato dalle diverse “mutue”, a un nuovo paradigma di servizio nazionale. Del resto, alla nascita e prima strutturazione del SSN italiano non poteva essere richiesta un’attenzione specifica ed analitica alle prestazioni sanitarie, che costituiscono “l’offerta”, rispetto “alla domanda” di tutela di salute.
E’ il quadro di quanto dichiarato esplicitamente in Costituzione, nell’articolo 32 e, a ben guardare se già nel testo: “La Repubblica tutela la salute come fondamentale diritto dell'individuo e interesse della collettività, e garantisce cure gratuite agli indigenti. Nessuno può essere obbligato a un determinato trattamento sanitario se non per disposizione di legge”, sostituiamo la parola “cure” con il sinonimo “prestazioni sanitarie”, diventa chiaro che le stesse debbano essere accessibili a tutti (con l’imperativo della loro gratuità per gli indigenti). Ma, come detto, è solo a partire dal D.Lvo di riforma che la riflessione su prestazioni e tariffe, diviene esplicita, proponendo un nuovo modello “aziendalizzato” (sempre sull’esempio del NHS inglese), con la trasformazione delle UU.SS.LL. in azienda sanitarie ed aziende ospedaliere, ed il riconoscimento di tutti i soggetti erogatori, pubblici e privati, in un “simil-mercato” di “accreditati”, con regole riconosciute e comuni, nonché la definizione formale degli “scambi interni” attraverso l’erogazione di prestazioni all’uopo riconosciute e valorizzate.
Si tratta della formalizzazione del principio del pagamento a prestazione, di cui ci interessa in particolare la prima ed originale enunciazione, all’art. 8, comma 5 del D.Lvo 502, che recita: 5. L’unità sanitaria locale assicura ai cittadini la erogazione delle prestazioni specialistiche, ivi comprese quelle riabilitative, di diagnostica strumentale e di laboratorio ed ospedaliere contemplate dai livelli di assistenza secondo gli indirizzi della programmazione e le disposizioni regionali. Allo scopo si avvale dei propri presidi, nonché delle aziende di cui all’art. 4, delle istituzioni sanitarie pubbliche, ivi compresi gli ospedali militari, o private, ad integrazione delle strutture pubbliche, e dei professionisti con i quali intrattiene appositi rapporti fondati sulla corresponsione di un corrispettivo predeterminato a fronte della prestazione resa, con l’eccezione dei medici di medicina generale e dei pediatri di libera scelta (…).
Fin qui l’excursus (poi ampiamente sviluppato nell’articolo), a cui aggiungo la riflessione di Cesare Cislaghi contenuta nella monografia “La continuità assistenziale” della rivista Salute e Territorio (n.179 del 2010) dal significativo titolo “Modelli di remunerazione delle prestazioni”, nonché in un mio intervento sul Sole 24ore Sanità del 2009 e su FIASO News n.4 del 2008.
Da Cislaghi traggo le seguenti considerazioni:
1. La remunerazione di una attività non segue dei criteri univoci e ben definiti ma anzi dipende fortemente dal contesto in cui viene eseguita. In generale la remunerazione è definibile come ciò che riceve un soggetto in cambio di una attività che ha prestato. La remunerazione dipende allora soprattutto dal rapporto intercorrente tra i due soggetti coinvolti, il prestatore ed il remuneratore. Se il prestatore è in rapporto di dipendenza con il remuneratore, la remunerazione diventa essenzialmente un finanziamento, cioè un trasferimento di risorse al prestatore per integrarlo delle risorse da questo utilizzate per compiere la prestazione. Se invece il rapporto non è di dipendenza allora la remunerazione diventa un prezzo e cioè l'equivalente in denaro del valore che il compratore attribuisce alla prestazione acquisita. La differenza tra le due fattispecie è tutt'altro che ininfluente in quanto nel primo caso la misura della remunerazione sono i costi che si sono sostenuti per svolgere l'attività, mentre nel secondo la remunerazione è proporzionale al valore d'uso dell'attività stessa.
2. Ci sono anche remunerazioni che assumono criteri intermedi quali ad esempio le tariffe, che sono prezzi regolati e proporzionali ai costi e in cui il rapporto tra il soggetto prestatore e il soggetto remuneratore non è di dipendenza, ma il rapporto non avviene nell'ambito di un mercato libero bensì di un mercato regolato; la particolarità poi delle tariffe di molti settori pubblici quali la sanità è che il remuneratore è un soggetto terzo rispetto al produttore ed all'utilizzatore, e quindi utilizza un criterio intermedio tra il corrispettivo del costo ed il corrispettivo del valore.
3. Oltre a considerazioni su chi debba definire il sistema di remunerazione, è quello che Cislaghi definisce il contenuto dell'attività oggetto della remunerazione (ovvero la prestazione): questa può essere un singolo elemento utilizzato, oppure la prestazione elementare, la prestazione complessa, l'intero percorso prestazionale od anche, infine, la copertura del rischio di necessitare in futuro di una prestazione. Ci sono infatti in sanità delle situazioni in cui viene remunerato il singolo elemento, ad esempio il farmaco, oppure gli elementi separati di una prestazione, come in una prestazione specialistica la visita del clinico distinta dalle procedure diagnostiche, come una ecografia effettuate contestualmente. Tutta la medicina diagnostica e specialistica viene per lo più remunerata a singola prestazione mentre i ricoveri ospedalieri nel nostro sistema pubblico vengono remunerati "a corpo" con una tariffa che comprende forfettariamente tutte le prestazioni fornite al ricoverato. Se ad esempio per curare un caso di polmonite occorrono due visite specialistiche, un esame radiologico e dei farmaci antibiotici, la remunerazione di tutto ciò avviene in modo specifico se il paziente è curato a domicilio, mentre viene remunerato globalmente con una tariffa associata al DRG se il paziente è assistito in ospedale. Qual'è l'elemento che distingue, ai fini della remunerazione, i due processi assistenziali? È la diversità o l'unicità tra il soggetto che gestisce clinicamente il caso ed il soggetto che riscuote la remunerazione, ovvero la tipologia del soggetto accreditato. E’ questa la considerazione fondamentale che lega la prestazione alla tipologia del soggetto erogatore e al setting assistenziale
4. Applichiamo questi concetti nel caso, sempre più frequente che le prestazioni facciano parte di un unico percorso assistenziale (PDTA) erogato per un unico paziente da diversi soggetti (tutti accreditati, privati o pubblici che siano) e appartenenti a diversi “setting assistenziali” (p.e. ospedale vs. territorio/ricovero vs. prestazione specialistica o “extra-ospedaliera”), e per semplicità e in teoria riteniamo tutti “appropriati”, ovvero consistenti nelle prestazioni giuste al momento giusto. Il percorso può perciò così essere rappresentato (Figura 1).
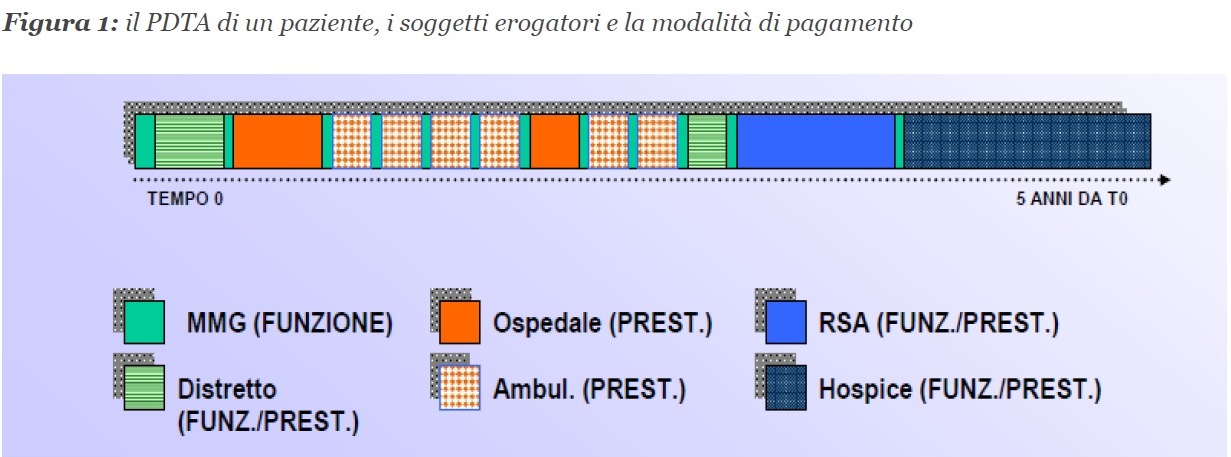
Nella figura 1 ho identificato, semplificando, ben 6 tipologie di soggetti erogatori (con relativi setting assistenziali) e modalità di remunerazione, sempre semplificando, a “FUNZ”, funzione (ovvero sulla base dei costi sostenuti o a forfeit/quota capitaria nel caso del MMG, p.e.) o “PREST”, prestazione (come nel caso di prestazioni specialistiche o ricoveri classificati per DRG).
Poiché ogni prestazione è correlata oltre che alla tariffa (quando presente), anche alla tipologia di accreditamento, mi sembra evidente che la previsione del PNRR di poter operare “chirurgicamente” sul solo territorio (addirittura introducendo nuove fattispecie di setting assistenziali) da un lato, e sul rinnovamento tecnologico dell’ospedale, sia davvero problematica, se non impossibile se non si risolvono almeno le 2 questioni sollevate e ben argomentate da Cavicchi e Palumbo, ovvero “status” dell’assistenza territoriale (e integrazione con l’assistenza ospedaliera e sociale) e uniformità delle prestazioni (ovvero equità e coerenza del SSN, non dei diversi SSR).
In questo senso il tema della definizione delle prestazioni sanitarie e dell’uniformità di erogazione delle stesse, non può che essere affrontato in un’ottica di vera riforma del sistema, che riconosca la centralità dell’ospedale e delle regole di partecipazione dei diversi soggetti (pubblici e privati) che concorrono al SSN.
Vanno ascoltate tutte le indicazioni “lanciate” da Ivan Cavicchi e Cesare Fassari con l’apertura di questo Forum QS su “Quale Ospedale per l’Italia?” arricchite dal coro di voci che si sono affacciate su questa “tribuna”, se veramente non si voglia sprecare l’occasione (ultima) e la sfida del PNRR.
Marino Nonis
Dir. Medico AO San Camillo-Forlanini, Roma
(già Referente Progetto It-DRG, ISS & MinSal)
Vedi gli altri articoli del Forum Ospedali: Fassari, Cavicchi, Cognetti, Palermo e Troise, Palumbo, Muriana, Quici, Fnopi, Pizza, Maceroni, Marini, Maffei, Monaco, Bibbolino, Petrini e Vergallo, Cavalli, Gerli, Zeneli, Mirone.
Ivan Cavicchi ed Elio Guzzanti
Parlando di ospedale, non posso che cominciare da Elio Guzzanti, che conoscevo da studente e con cui collaborai in A.S.S.R. (oggi Agenas: Guzzanti ne fu l’ideatore e primo direttore, subito dopo la sua esperienza di Ministro) nel biennio 1996-7. Mi sono andato a rileggere il breve ricordo che ne fece proprio Cavicchi su QS il 6 maggio 2014, il giorno dopo i funerali: “Gli stavo simpatico. Quando discutevamo di sanità pubblica il rivoluzionario e il moderato come per incanto sparivano...e a discutere erano un ragazzo e un maestro legati da una unica comune passione: la medicina. Poi tutto cambiò. Gli ospedali riuniti di Roma furono "scorporati", con la riforma del '78 finirono gli enti ospedalieri e cominciò quel traballante e incerto viaggio della sanità pubblica che ancora è in corso, non si sa per dove né come andrà a finire. Per un po' con Guzzanti ci perdemmo di vista, ciascuno di noi, prese strade diverse, ma capitava spesso di incontrarci in qualche riunione, convegno, contrattazione, gruppo di lavoro.
(…) Una volta organizzai un convegno nazionale a Todi sul ripensamento dell'ospedale e lo invitai, lui era soprattutto un grande cultore dell'ospedale. prese la parola e disse rivolgendosi a me con la sua ben nota verve romanesca: "Era ora che te decidevi a parlare di ospedale, se non partiamo da qui non si cambia un bel niente..". (…) Ma la cosa che più mi inorgogliva quando incontravo Elio nei convegni era quando mi sfotteva sui miei libri "me li so' letti tutti: ammazzate quanto scrivi! un po' difficili ..ma devo dirvi, cari signori, ...che nonostante lui ragioni in un modo e io in un altro...alla fine sembra un miracolo, ma diciamo le stesse cose".
(…) Ciao Elio mi mancherai molto...mi mancherà la tua simpatia romana, le tue battute sulla tua longevità (“a me me sarva la genetica, la vita è tutta 'na lotteria”) i tuoi rigori storici e i tuoi modi perentori di discutere (“no caro mio, sbagli: la prima legge è del…, vattela a leggere”) le tue lezioni sul dipartimento, sulle linee guida, sul distretto, sull'organizzazione degli ospedali, il tuo immenso amore per la medicina e la tua regola aurea oggi purtroppo quasi dimenticata (“per me la regola di un medico deve essere una sola: scienza e coscienza"). Stavo pensando che ora che Elio Guzzanti se n'è andato, questa sanità così in difficoltà non ha più maestri, ma solo bravi “tecnici”, bravi "tecnocrati” e bravi "politicanti” e questo mi rattrista tantissimo”.
La lezione del prof. Guzzanti
Spesso, quando mi trovo a fare docenza a specializzandi di Igiene e Medicina Preventiva o a colleghi per master post universitari, in tema di ruolo dell’ospedale, utilizzo quella che io chiamo “la Lezione del Prof. Guzzanti”, ovvero una presentazione dal titolo “L’evoluzione dell’assistenza ospedaliera in Italia”, redatta inizialmente nel 2005, quando era Direttore Scientifico dell’IRCCS Associazione Oasi Maria Santissima, Troina (EN) e che fu pubblicata, tra l’altro, l’anno seguente, 2006, sulla rivista RPM, Recenti Progressi in Medicina come “L’ospedale del futuro: origini, evoluzione, prospettive” (vol. 97, novembre 2006, pp. 594-603).
Per gentile concessione del Pensiero Scientifico Editore è possibile effettuare il download del file in PDF (open access).
Questa la magistrale premessa: Affrontare il problema degli ospedali, e soprattutto del loro futuro, comporta necessariamente una visione non limitata all’ospedale come struttura edilizia – che pure deve essere ricordata nei suoi tratti essenziali – ma estesa invece a molti altri fattori, quali le linee di indirizzo della politica sanitaria, le modalità di finanziamento del sistema sanitario e degli ospedali in particolare, ed anche il progresso scientifico e tecnologico e l’evoluzione demografica ed epidemiologica, fattori che, nell’insieme, determinano le esigenze e le priorità da affrontare da parte dei sistemi sanitari ed il ruolo che in questo contesto viene affidato all’ospedale. Partendo da tali considerazioni, verranno trattati alcuni dei temi più significativi rispetto alle premesse, ricordando, peraltro, che l’avventurarsi nella descrizione dell’ospedale del futuro in termini che pretendano di essere ben definiti significherebbe che già oggi esistono le condizioni per anticipare gli eventi che accadranno nel corso del XXI secolo. Ciò è praticamente impossibile, e non solo nel campo della sanità e della sua evoluzione tecnico-scientifica, ma anche di tutti i fattori sopra ricordati, ai quali potrebbero aggiungersene altri assolutamente imprevedibili, come ci dimostra quanto è accaduto nel corso degli ultimi cento anni.
Il professore dipinge un magnifico affresco di storia dell’ospedale, che provvedo a sintetizzare brevemente, raccomandando ancora la lettura dell’articolo.
La nascita dell’ospedale moderno: tra il XIX e XX secolo
La prima tappa dell’ospedale moderno deve necessariamente collegarsi alla rivoluzione tecnico scientifica dei primi anni del ‘900 in Europa, con lo sviluppo delle discipline specialistiche, in primis chirurgiche grazie all’anestesia, alla diagnostica radiologica, di laboratorio ed elettrocardiografica, all’igiene ed asepsi.
Il paradigma furono gli ospedali di insegnamento della Germania degli ultimi decenni del ’800 e primi del ‘900, caratterizzati dallo stretto collegamento tra insegnamento clinico, supporti diagnostici e attività e di ricerca, seguito, nel 1919, dalla definizione del «The Minimum Standard of Hospitals», da parte del Board dell’American College of Surgeons (ACS). Si tratta di cinque principî ritenuti essenziali per elevare la qualità degli ospedali, soprattutto attraverso la periodica revisione delle attività svolte dallo staff nei dipartimenti, sulla base di cartelle cliniche accurate nella tenuta, complete nei contenuti e archiviate in modo da essere praticamente disponibili sia per il follow-up, sia per le attività di studio e di ricerca, ma affermando anche l’esigenza di disporre dei supporti diagnostici di laboratorio, di istologia ed anatomia patologica e di radiologia.
Questa “certificazione” sta alla base del così detto accreditamento, porto alla costituzione della Joint Commission on Accreditation of Hospitals (JCH) che ha assunto nel 1987 la nuova denominazione di Joint Commission on Accreditation of Healthcare Organizations (JCAHO) o più semplicemente The Joint Commission.
Nel mondo occidentale, la medicina organizzata è, sin dall’inizio medicina ospedaliera (in primis negli ospedali di insegnamento). Negli USA il processo di “accreditamento” ovvero certificazione degli ospedali, nasce in seno alla classe medica e al fine di garantire requisiti organizzativi e strutturali e qualità dell’assistenza.
L’ospedale nella seconda metà del XX secolo: dalla fine della Seconda Guerra Mondiale ai primi anni settanta
L’articolo prosegue con il paragrafo su “L’ospedale nella seconda metà del XX secolo: dalla fine della Seconda Guerra Mondiale ai primi anni settanta” e dopo cenni sul modello “Bismark”, mutualistico (come l’Italia di allora) e su quello sovietico (“Shemasko”) che influenzò i paesi “oltre cortina”, introduce il modello “Beveridge”, ovvero il National Health Service del Regno Unito, che inizia la sua attività il 5 luglio 1948, cioè poco dopo che negli Stati Uniti, – tradizionalmente considerati un “non sistema” – si è dato avvio ad un grande programma di potenziamento e ammodernamento della rete assistenziale sanitaria a partire dal 1946, secondo le norme della legge Hill-Burton.
Nel complesso, si cercava di dare risposta a due esigenze che si erano venute avvertendo negli Stati Uniti. Una prima risposta la diede il rapporto della Commission on Chronic Illness (Care of the long-term patient, Harvard Un. Press, 1956), che nel 1956 aveva definito le caratteristiche delle malattie croniche, da cui discendeva la definizione di “long-term patients”, riferita a coloro che sono affetti da malattia o lesione cronica e che richiedono un prolungato periodo di cure, cioè almeno 30 giorni in un ospedale generale o più di 3 mesi di cure al proprio domicilio o in altre istituzioni.
Poiché negli Stati Uniti la spina dorsale del sistema ospedaliero sono stati, e sono, i “Community hospitals”, cioè gli “short-term general and special hospitals with average length of stay less than 30 days”, per impedirne la saturazione da parte dei “long-term patients” si dava spazio alle strutture post-ospedaliere, in misura minore a quelle ambulatoriali e domiciliari, con maggior peso alle strutture residenziali: le “Nursing homes”.
In Italia l’approccio è stato diverso, perché il problema degli anziani è stato affrontato con leggi del 1953 e del 1955, che hanno esteso l’assistenza mutualistica ai pensionati (e ai loro familiari), prima a quelli dello Stato e quindi agli altri. Considerato, peraltro, che le norme della mutualità limitavano il diritto all’assistenza ad un determinato periodo nel corso dell’anno, in genere 180 giorni, si dovette ricorrere ad un Decreto del 1956 che definiva le «malattie da considerarsi specifiche della vecchiaia» e precisava che dette malattie erano assistibili senza limiti di durata, anche in regime di ricovero ospedaliero, se necessario.
Tra il 1955 e il 1975, si è assistito, nel nostro Paese, ad una forte espansione dell’assistenza ospedaliera, in buona parte attribuibile all’incremento della popolazione anziana e alle gravissime carenze di soluzioni alternative territoriali, domiciliari e residenziali; ma anche alle modalità di pagamento di una retta giornaliera di degenza, che costituiva un incentivo ad aumentare i posti letto e i ricoveri. Tale fenomeno venne favorito anche dalla legge n. 132 del 1968, attuata per rispondere alle mutate esigenze poste dall’evoluzione specialistica e tecnologica della medicina, e dal nuovo quadro politico e sociale, che riteneva superato l’ospedale della beneficenza e lo sostituiva con gli enti ospedalieri pubblici. Essendo questi, però, entità autonome e politicamente caratterizzate e quindi condizionate dalle ambizioni locali, la spinta ad ottenere la più alta possibile delle classificazioni (zonale, provinciale, regionale) come previsto dalla legge, unitamente alla conferma della retta di degenza, costituiva una miscela esplosiva.
Approfondimento 1: Progressive Patient Care, PPC (Ospedale per Intensità di cure) e il dualismo Ospedale-Territorio
Scrive Guzzanti: Ed è a questo punto che si evidenzia il ruolo dell’ospedale per acuti che, allora come oggi, ma anche nel prossimo futuro, non può vivere in un vuoto assistenziale circostante e non può farsi carico del crescente numero di persone con malattie croniche e/o non autosufficienti, se non quando queste presentino episodi di acuzie o di riacutizzazione, oppure necessitino di procedure diagnostico-terapeutiche o di brevi periodi di riabilitazione intensiva. Occorrono, perciò, un nuovo approccio e nuove soluzioni: da un lato riconfigurando gli ospedali, strutturalmente, tecnologicamente e soprattutto organizzativamente e culturalmente, per un uso più appropriato dei posti letto per acuti, ma anche per una maggiore estensione e qualificazione dei servizi di emergenza, delle attività a ciclo diurno e degli ambulatori. Dall’altro lato, è necessario prevedere un’organizzazione territoriale ben articolata, ambulatoriale, domiciliare e residenziale, che si faccia carico di risolvere a livello della comunità la grande maggioranza dei bisogni assistenziali dei cittadini: dalla prevenzione alla “long-term care”.
Il così detto territorio o meglio l’assistenza territoriale, è quindi “complemento” dell’ospedale (e sviluppo di quest’ultimo): il dualismo ospedale-territorio (almeno nel nostro Paese) nasce proprio da un malinteso approccio a due “entità”, che in realtà sono le facce di una stessa medaglia.
Più di qualche volta ho sentito il professore (ho i testimoni) affermare romanescamente: “e il territorio? Ner territorio ce stanno li indiani”. Il senso, evidentemente (almeno per me), non è quello di negare la dimensione extra-ospedaliera, ma quello di affermare che la rete dei servizi assistenziali sanitari è unica e non può che far capo logicamente, concettualmente e funzionalmente che all’ospedale inteso come riferimento della Progressive Patient Care (PPC) definita come “both a form of organisation and attitude toward the provision of health services, so that patients are served in an environment suitable for their need such as: Intensive care; Acute care; Long-term care & Home care”.
A questo proposito, sulla rivista Professioni Infermieristiche (Vol. 66, Ottobre – Dicembre 2013, n. 4, pag. 205-14; doi: 10.7429/pi.2013.664205) Milena G. Guarinoni, Paolo C. Motta, Cristina Petrucci e Loreto Lancia, hanno pubblicato un bell’articolo dal titolo: “Progressive Patient Care e organizzazione ospedaliera per intensità di cure: revisione narrativa della letteratura” di cui questo è l’abstract: “Scopo del presente articolo è riassumere la letteratura relativa alla Progressive Patient Care con particolare attenzione alle sue caratteristiche concettuali e pratiche, all'implementazione nel corso degli anni e agli effetti che ha avuto sugli attuali sistemi di erogazione della salute. E’ stata condotta una Revisione integrativa-narrativa della letteratura. La Progressive Patient Care è un modello che ha la finalità di raggruppare i pazienti secondo il grado di complessità che essi presentano. Tale organizzazione è finalizzata alla collocazione del paziente nel setting di cura più appropriato. Il modello originale prevede cinque livelli di unità assistenziali: intensive care, intermediate care, self-care, long-term care, organized home care. In Italia il modello di organizzazione ospedaliera per intensità di cura può essere considerato come una contestualizzazione della Progressive Patient Care alla realtà nazionale, date le similitudini sia dal punto di vista delle finalità che il modello si pone, sia per la tipologia di livelli di assistenziali. La riorganizzazione per intensità di cure rappresenta un’opportunità per l'Italia di operare nella direzione di un'assistenza che si basi sul concetto di continuità di cure, dal momento che si pone l’accento sui processi di cura e di assistenza a partire dai bisogni dei pazienti, piuttosto che sulla suddivisione ospedaliera secondo criteri di specialità disciplinare”.
Nello specifico dell’articolazione del modello dell’ospedale per intensità di cure (PPC), scrivono gli autori: “Un ospedale che basa la propria organizzazione sulla PPC può avere, secondo le raccomandazioni del Servizio di Salute Pubblica statunitense, da una a cinque unità assistenziali. In effetti gli articoli relativi al modello della PPC prevedono, in alcuni casi, 5 livelli di assistenza e cura: 1. intensive care; 2. intermediate care; 3. self-care; 4. long term care; e5.organized home care, che, anche se diversamente denominate, non variano nel contenuto.
Le diverse unità di cura hanno caratteristiche precise e ad esse vanno assegnati pazienti con bisogni assistenziali specifici, ovvero:
1. INTENSIVE CARE: in esse vengono ricoverati i pazienti in condizioni particolarmente critiche a prescindere dalla diagnosi e che, per le loro condizioni critiche, hanno necessità di assistenza, osservazione e monitoraggio continuo da parte di un numero elevato di infermieri con abilità, formazione ed esperienza particolarmente elevate
2. INTERMEDIATE CARE: il ricovero presso tali unità è indicato per quei pazienti che non sono in pericolo di vita né in situazioni di emergenza, che necessitano di una moderata quantità di assistenza infermieristica e che hanno la possibilità di iniziare a partecipare alla pianificazione della propria cura.
3. SELF CARE: sono unità di cura che spesso vengono definite di tipo alberghiero dove i pazienti con bisogni di carattere terapeutico e/o diagnostico possono svolgere le attività quotidiane in modo autosufficiente e dove l'attività assistenziale primaria è di tipo educativo.
4. LONG TERM CARE: in letteratura la descrizione di questa tipologia di unità è poco approfondita. Viene esplicitato solo che molte delle attività assistenziali ivi condotte sono eseguite dagli operatori di supporto sotto la supervisione dell'infermiere, e che infermiere e paziente collaborano nella stesura del piano assistenziale.
5. ORGANIZED HOME CARE: Questo tipo di ospedalizzazione dovrebbe essere centrata sulla prevenzione e promozione della salute della comunità e sul sostegno delle persone convalescenti e che esprimono bisogni di salute tali da poter essere assistite al meglio anche al proprio domicilio. I servizi minimi da erogare sarebbero quelli a carattere medico, infermieristico e sociale, che dovrebbero integrarsi con il lavoro del medico di famiglia.
Gli autori dell’articolo di Professioni Infermieristiche, motivano la ricerca con queste parole: “Non è facile trovare in letteratura l'esatto inizio delle riflessioni sulla riorganizzazione degli ospedali attraverso il modello basato sull'intensità di cura, di certo un riferimento legislativo citato largamente è la Legge Regionale Toscana n. 40 del 24/02/2005 nella quale si incoraggiano le sperimentazioni di riorganizzazione delle Aziende Ospedaliere attraverso il modello per intensità di cure (Art. 68 – comma 2). In seguito alle prime sperimentazioni in Regione Toscana, altre Regioni (Emilia e Romagna, Lombardia, Liguria) si sono mosse in questo senso dando spazio alla riorganizzazione innovativa delle Aziende Ospedaliere attraverso questo modello, specialmente in quei casi dove anche l’architettura degli ospedali doveva essere rinnovata o realizzata ex novo. Non è facile, inoltre, reperire nella letteratura convenzionale articoli che descrivano il modello dell’Ospedale per Intensità di Cure (OIC): ad oggi è possibile trovare materiale solo consultando la letteratura grigia. Tuttavia il modello di riorganizzazione ospedaliera in base all'intensità di cura non può essere considerato una novità assoluta: ciò risulta evidente qualora ci si confronti con il modello statunitense, che a partire dagli anni '50 è andato progressivamente affermandosi nelle realtà assistenziali”.
Ma questo tipo di approccio, al di là dell’espediente di introdurre modelli di PPC, quali “sperimentazioni gestionali locali” (definiti in ambito regionale), risulta poco praticabile per le stesse ragioni con cui Filippo Palumbo, su QS del 5 giugno 2021 (ed in seguito con l’intervento sul Forum QS del 17 giugno 2021) scrive “doverosamente” sul PNRRe, in particolare sulla Missione-6 finalizzata alla tematica della Salute evidenziando “(…) ulteriori elementi di preoccupazione e qualche proposta.
La sensazione è di trovarsi di fronte ad un’occasione che davvero questo nostro SSN non merita di perdere. Una confusione terminologica e concettuale era già percepibile nel testo base a partire dalla scelta di dare uno spazio ridotto al tema della Salute affrontato solo come parziale intervento su alcuni settori dei servizi sanitari (…)” e segnala (senza alcuna pretesa di completezza, anzi limitandoci alla componente 1 della Missione 6-Salute) tre criticità, perché si valuti la opportunità di procedere a possibili miglioramenti.
Non mi soffermo (ma condivido in toto), le argomentazioni di Palumbo sulla prima criticità (relativa ad un’evidente carenza riguardo all’atteso riordino del settore della Prevenzione e al suo rafforzamento strutturale). La seconda criticità riguarda l’altra attività/linea della Riforma prevista dalla componente 1 della Missione 6- Salute, cioè proprio l’assistenza territoriale.
Viene citata come esempio di confusione perché qui è stato adottato un approccio che è esattamente l’opposto di quello seguito per la Prevenzione. Infatti, mentre per “l’attività/linea di riforma 1-Prevenzione” si fa riferimento ad una apposita legge cioè a norme primarie, invece per “l’attività/linea di riforma 2-Definizione di standard per le varie attività dell’assistenza territoriale e l’identificazione delle strutture a esse deputate” si fa riferimento ad un decreto del Ministro della salute che non potrà che essere un regolamento parallelo al regolamento per le attività ospedaliere di cui al DM 70/2015. Se è così, il termine Riforma appare inappropriato.
Nel nostro ordinamento alle riforme si provvede con legge che, per alcuni aspetti, può rinviare a regolamenti quando trattasi di materia in cui la competenza statale è esclusiva. Inoltre, che rapporto c’è tra questa innovazione (riforma) dell’assistenza territoriale in campo sanitario e il DPCM sui LEA?
Ma, al di là di queste osservazioni sugli aspetti ordinamentali, si pongono due questioni assai rilevanti.
1. La prima questione è in linea di massima coincidente con quanto evidenziato da Ivan Cavicchi quando efficacemente scrive che per ottenere un cambiamento reale del complesso dei servizi territoriali e una rifondazione del Distretto, nonché del suo rapporto con l’Ospedale occorre “ridefinire prassi e relazioni quindi metodi, modi di essere, questioni epistemiche, questioni contrattuali, titolarità giuridiche, responsabilità operazionali, autonomie decisionali di prima grandezza, ecc.”. Come si vede ben altro che una mera elencazione di standard o una astratta distribuzione dei pazienti tra i vari setting assistenziali o una spericolata azione sulle competenze professionali che aumenta la conflittualità anziché la collaborazione (...)
2. La seconda questione riguarda un aspetto cruciale per il futuro del SSN. Mi riferisco alla necessità di posizionare quanto previsto dal PNRR per l’assistenza territoriale rispetto alla evoluzione che si è avuta nel modo con cui si garantisce con il SSN una risposta adeguata ai bisogni di salute in condizione di uniformità sul territorio nazionale. (…) In sostanza per raggiungere un’uniformità assistenziale sanitaria occorre puntare su un’uniformità delle prestazioni.
Ritornerò sull’uniformità dell’assistenza e sul tema delle prestazioni (e della loro remunerazione), collegato alla terza criticità sollevata da Palumbo, ovvero le questioni del coinvolgimento del privato nell’erogazione dei servizi e delle prestazioni, la continuità assitenziale e dell’accreditamento delle strutture sanitarie.
Infine, sempre in tema di ospedale-territorio, faccio mie le osservazioni di Dario Manfellotto intervistato da Luciano Fassari su QS dello scorso 11 giugno 2021, a proposito del PNRR e ruolo dell’ospedale, soprattutto quando afferma: (…) Rafforzare il territorio non vuol dire disseminare l’Italia di altre strutture burocratiche, come le oltre 600 centrali operative territoriali, previste all’interno degli attuali distretti. Si deve soprattutto mirare a mettere insieme le forze già in campo, che sono molte ma senza una regia. È necessario avere percorsi di assistenza chiari e semplificati, evitando di creare ulteriori percorsi a ostacoli per cittadini e operatori sanitari, proprio in quel “territorio” che dovrebbe agevolare le cure (…) Quando si è deciso di tagliare i posti letto in ospedale le strutture intermedie che dovevano assorbire la domanda non hanno mai funzionato e i cittadini hanno continuato a riversarsi negli ospedali. E spesso era proprio il “territorio” a indirizzarli in ospedale. Ripeto, dare solo strumenti e soldi ma senza una governance vera non risolverà i problemi. (…) La regia non la può fare il burocrate del Centrale operativa territoriale ma una équipe di medici e operatori competenti. E poi un ospedale di Comunità a quasi totale gestione infermieristica non può funzionare. In questo Recovery tra l’altro vi è una riduzione del numero dei medici e una ‘diminutio’ del ruolo del medico: questo non può essere il futuro della sanità.
Concludo questo approfondimento, rimarcando come non si possa “ripensare e riorganizzare il territorio”, senza procedere ad una riforma complessiva del sistema sanitario ed ospedaliero. Condivido in pieno e credo di aver fornito ulteriori spunti di riflessione sui primi tre punti del documento di Cavicchi che ha inaugurato il Forum di QS e su cui è ritornato Filippo Palumbo con il suo intervento per QS il 17 giugno.
Gli ospedali dai primi anni settanta alla fine del XX secolo
Tornando all’articolo di Guzzanti, riassumo brevemente il paragrafo (sul tema ha già scritto anche Filippo Palumbo, da ultimo sul Forum di QS il 17 giugno scorso).
Nei primi anni settanta, le economie occidentali, in conseguenza delle crisi petrolifere, sono state costrette a porre mano alla razionalizzazione di quei settori che erano in forte crescita di strutture e di costi: tra essi spiccava l’assistenza sanitaria, ed in particolare quella ospedaliera, l’area più complessa ma anche più onerosa.
Negli Stati Uniti, nel 1974 veniva adottata una norma che richiedeva agli Stati di programmare l’edilizia sanitaria e le nuove tecnologie secondo gli effettivi bisogni, che venivano riconosciuti al richiedente con il rilascio del “Certificate of Need”.
Il National Health Service del Regno Unito sin dal 1948 aveva operato secondo una struttura tri-partita, nella quale gli ospedali, le autorità sanitarie locali responsabili dei servizi comunitari e i medici di medicina generale si comportavano come entità distinte. Considerato il nuovo e difficile scenario economico, dal 1974 il Servizio assumeva un nuovo assetto, teso ad unificare la gestione dei tre servizi nelle neo-costituite “area health authorities”. Per gli ospedali il contraccolpo fu notevole, perché la direzione del sistema e l’allocazione delle risorse si allontanavano dagli ospedali stessi e perché nella formula di gestione definita ai vari livelli– cioè un team composto da professionisti di diversa provenienza che doveva assicurare il “consensus management” – i medici ospedalieri erano poco rappresentati.
In Italia si dovette prendere atto del disequilibrio tra contributi e prestazioni mutualistiche: per l’Inam, tra il 1965 e il 1974, la spesa per l’assistenza ospedaliera sul totale delle prestazioni sanitarie era cresciuta dal 32% al 57,4%, costringendo lo Stato a ripianarne i debiti sin dal 1967. Veniva così promulgata la legge 17 agosto 1974, n. 386, che dettava “Norme per la estinzione dei debiti degli enti mutualistici nei confronti degli enti ospedalieri, per il finanziamento della spesa ospedaliera e per l’avvio della riforma sanitaria”.
Il 23 dicembre del 1978 la legge 833, che istituiva il Servizio sanitario nazionale, stabiliva che il Servizio è «costituito dal complesso delle funzioni, delle strutture e dei servizi e delle attività destinate alla promozione, al mantenimento e al recupero della salute fisica e psichica di tutta la popolazione, secondo modalità che devono assicurare l’eguaglianza dei cittadini nei confronti del Servizio. Alla gestione unitaria della tutela della salute si provvede in modo uniforme nell’intero territorio nazionale mediante una rete completa di Unità Sanitarie Locali, quale complesso dei presidî, degli uffici e dei servizi dei Comuni e delle Comunità montane in un ambito territoriale determinato».
Su questi principî generali, si inquadravano due obiettivi operativi essenziali:
1. le Unità Sanitarie Locali si articolano in distretti sanitari di base, quali strutture tecnico-funzionali per l’erogazione dei servizi di primo livello e di pronto intervento.
2. Le Regioni, nell’ambito della programmazione sanitaria, disciplinano l’ordinamento degli ospedali in dipartimenti, in base al principio dell’integrazione tra divisioni, sezioni e servizi affini e complementari; sovrintendono alla gestione dei dipartimenti sulla base dell’integrazione delle competenze, anche attraverso il lavoro di gruppo; nonché al collegamento tra servizi ospedalieri ed extraospedalieri, anche con riferimento al Dipartimento per la tutela della salute mentale già istituito con la legge 180 del 1978.
I principî della legge 833 del 1978 erano e sono tuttora essenziali, ed anche gli obiettivi sopra ricordati sono fondamentali, perché sottolineano quanto in precedenza affermato circa il ruolo che l’ospedale deve svolgere come componente di un sistema più complesso ed articolato, logica conseguenza del principio della “progressive patient care” applicato in tutta la sua estensione.
Però, la legge 833 del 1978 si è spinta oltre, con la soppressione degli enti ospedalieri in generale: senza tener conto della peculiarità dei maggiori e specializzati ospedali di riferimento e con la conseguente abolizione dei Consigli dei Sanitari, organismi che, tra il 1968 e il 1978, avevano introdotto i medici ai principî di partecipazione e responsabilizzazione alle scelte effettuate dalle amministrazioni; un’anticipazione dell’attuale concetto di Governo Clinico. Inoltre, la commistione tra indirizzo politico e gestione e la incerta crescita dei servizi territoriali non hanno consentito di raggiungere i risultati attesi, anche perché il quadro politico e finanziario non ha permesso – come programmato – di varare il Piano Sanitario Nazionale nel 1979.
In questo clima di incertezza, la legge 595 del 1985 stabiliva nuovi principî di programmazione ed organizzazione sanitaria, e per gli ospedali definiva i parametri di: a) dotazione media di posti letto di 6,5 per 1.000 abitanti, di cui almeno l’1 per 1.000 riservato alla riabilitazione; b) tasso medio di ospedalizzazione di 160 per 1.000 abitanti; c) tasso minimo di utilizzazione dei posti letto tra 70 e 75%. Si individuavano, inoltre, le aree funzionali omogenee, per superare le norme della legge 132 del 1968 sul numero di posti letto delle Divisioni e come modalità pratica per l’avvio dei Dipartimenti, e si introduceva anche il concetto delle alte specialità, premessa al D.M. del 1992, sull’elenco delle alte specialità e sui requisiti necessari per ospitarle, da cui è derivato poi il riconoscimento delle aziende ospedaliere.
Altri tre fattori hanno influenzato il percorso dell’ospedale verso il XXI secolo: 1. la dipartimentalizzazione, 2. l’aziendalizzazione e 3. la remunerazione con tariffe predeterminate dei ricoveri ospedalieri sulla base della classificazione DRG (Diagnosis Related Groups).
Dipartimenti
Circa i Dipartimenti, la loro attività era già presente da anni negli Stati Uniti, ma in Europa se ne comincia a parlare formalmente nel 1967, quando in Scozia e in Inghilterra due documenti indicano l’esigenza che venga superato il frazionamento delle unità cliniche in tante parti tra di loro indipendenti e che, quindi, seguendo anche l’esempio del Nord-America si creino organizzazioni più ampie (“Divisions”) per rendere agevoli le relazioni tra discipline affini e complementari, così da valutare assieme i criteri di ammissione dei pazienti, i percorsi assistenziali, le attività ambulatoriali e il rapporto con le strutture extraospedaliere. Per rendere visibile il concetto, il rapporto inglese raffigura in copertina una ruota dentata (“cogwheel”) per indicare un’attività complessa che funziona solo se tutte le parti sono sincronizzate.
La definizione di Dipartimento di Guzzanti viene riportata nella “Proposta di linee guida per l’applicazione del modello dipartimentale nelle strutture ospedaliere", ASSR, 1996, secondo cui "il dipartimento è costituito dalle unità operative omogenee, affini o complementari, che perseguono comuni finalità e sono quindi tra loto interdipendenti, pur mantenendo la propria autonomia e responsabilità professionali". (…) Le unità operative costituenti il dipartimento sono aggregate in una specifica tipologia organizzativa e gestionale, volta a dare risposte unitarie, tempestive, razionali e complete rispetto ai compiti assegnati e a tal fine adottano regole condivise di comportamento assistenziale, didattico, di ricerca, etico, medico-legale ed economico".
Su Forum PA del 12 gennaio 2010 compare un’intervista a Elio Guzzanti che parte proprio da quella definizione per ricordare la semplice eppure rigorosa logica che spinge l’organizzazione del SSN verso questo modello. Non mancano i punti critici, su cui però Guzzanti si dice fiducioso. “Dopo 37 anni di lavori, la creatura sta finalmente venendo alla luce”. Da più fronti si rileva come, pur a distanza di 30 anni dalla comparsa del dipartimento nella cultura e nella normativa italiana, si faccia ancora fatica a passare dagli atti istitutivi alla messa in funzione di questo modello clinico e organizzativo. (…)
"Generalmente si associa il concetto di Dipartimento al concetto di governo clinico, e la parola “governo clinico” può destare il sospetto che il significato finale sia "governano i clinici": niente di tutto questo. Si tratta di responsabilizzarsi, cioè rendersi conto per rendere conto agli altri – in primo luogo ai pazienti, ai familiari e poi alle istituzioni – di ciò che facciamo. Ovviamente questo comporta ruolo e riconoscimento ma anche impegno e responsabilità. Il Dipartimento è l’unico modo per fare sì che la grande specializzazione della medicina piuttosto che frantumarsi diventi un mosaico ordito secondo un disegno ben preciso. Per fare un esempio: nell’arco delle neuroscienze nessuno può risolvere tutti i problemi, ma il neurologo, il neuroriabilitatore, il neurochirurgo, tutti insieme, nel Dipartimento si scambiano le loro opinioni intorno al malato. Il malato è al centro e l’organizzazione segue un processo clinico, organizzativo, culturale, etico nel suo interesse. Questa è la sostanza. Ci lavoriamo da 37 anni e però la creatura piano, piano sta crescendo. Era tempo oramai che si affermasse, direi che ho aspettato abbastanza per vedere i risultati che mi sembra stiano venendo, sia pure con difficoltà. Oggettivamente: quando oramai ne parlano tutti vuol dire che è fatta, no?!"
"Gli americani e i tedeschi hanno dato grande spazio al decentramento dei Dipartimenti conferendo loro grande responsabilità clinica, sostanziale organizzativa e affiancando anche un esperto di amministrazione. Da noi il difetto principale è che non c’è un’azienda, ma c’è solo un direttore generale. È difficile per il direttore generale staccarsi da alcune responsabilità. Non voglio dire che è una questione di perdita di potere ma, certamente, anche di timore che gli sfugga di mano qualcosa. Invece le persone illuminate, decentrando con regole precise, non possono creare l’anarchia. Creano piuttosto una interdipendenza organizzata. Quindi, secondo me, il passo successivo per le nostre aziende è proprio quello di capire (come molti tra i nuovi direttori generali stanno facendo) che il decentramento dipartimentale va tutto a loro vantaggio e che il budget non è la finalità ma è lo strumento per realizzare gli obiettivi di salute. Questo è il concetto".
Aziendalizzazione e la nuova modalità di remunerazione dei ricoveri per DRG
I due punti sono così brevemente descritti da Guzzanti:
- l’aziendalizzazione del SSN in Italia nasce sugli stessi principî del “Griffiths Report”, che nel 1983 guidava l’NHS al superamento del “consensus management”, all’adozione dei trust gestiti da manager, fino al “The NHS and Community Care Act” del 1990, che ha sancito la dipartimentalizzazione (“Clinical Directorates”) ai fini della responsabilizzazione clinica e gestionale: tutti concetti che trovano riscontro in Italia nel Decreto Legislativo 502 del 1992 e nelle successive modifiche e integrazioni;
- la remunerazione dei ricoveri ospedalieri con tariffe predeterminate sulla base della classificazione DRG era stata adottata dal programma Medicare negli Stati Uniti a partire dal 1983, ottenendo gradualmente ciò che ci si aspettava, cioè una maggiore attenzione sui singoli ricoveri, cosicché tra remunerazione e costi ci fosse equilibrio e si puntasse non più sul tasso di occupazione dei posti letto, bensì sull’indice di rotazione dei pazienti nel corso dell’anno per singolo posto letto. Il risultato portava a una riduzione significativa della degenza media e del numero di posti letto per acuti, a una forte crescita dell’attività “outpatient” (che comprende anche tutto ciò che in altri Paesi è considerato invece un ricovero a ciclo diurno) nonché a una marcata utilizzazione di servizi territoriali ambulatoriali e residenziali. In Italia, la classificazione DRG è stato, per legge, attivato dal 1995 e ha reso necessarie le Linee guida n. 1/1995 del Ministero della Sanità le quali ricordano, tra l’altro, che il nuovo sistema richiede una revisione dell’organizzazione e del funzionamento degli ospedali, comprendente l’operatività dei Dipartimenti e la relativa attività di audit per la valutazione dell’assistenza avviata.
Quest’ultimo cenno del professore ai temi dell’aziendalizzazione e della remunerazione per DRG, mi offrono lo spunto per il secondo approfondimento che parte dalle riflessioni scritte a quattro mani (M Nonis, A Palinuro: “Al dunque”: che ne è delle tariffe delle prestazioni del SSN? Riflessioni e considerazioni sul periodo 1978-2019, Organizzazione Sanitaria 3-2019, pp. 3-15) alla fine del 2019. In quell’articolo scrivevamo: lo scorso anno si sono celebrati i primi quarant’anni del SSN italiano, nato sul modello del NHS inglese con la legge 833/78. E’ noto che a partire dalla legge di riforma (DL 502/92 e s.m.i.), si sia posto il tema della definizione delle prestazioni erogate dal SSN (poi divenute LEA, ovvero Livelli Essenziali di Assistenza) e della loro “valorizzazione”, attraverso un’idonea ed esaustiva classificazione e corrispondenti “tariffe”.
A fronte di un sistema inizialmente “centralizzato” ed unitario, che proprio per garantire il carattere universale e nazionale del SSN, aveva regole e definizioni comuni, si sono via via sviluppate (in seguito alla modifica dell’art. 117 della Costituzione nel 2001) differenze che hanno portato il SSN a essere piuttosto costituito dall’aggregazione di singoli ed autonomi SSR. Attraverso una disamina dei principali provvedimenti normativi e considerazioni sugli scenari emersi, viene ribadita la necessità di recuperare una condivisione sulla definizione delle prestazioni erogabili (LEA) e soprattutto sulla metodologia di determinazione delle tariffe, recuperando i ritardi ed “allineando” le diverse realtà regionali e locali, pena la “babelizzazione” del SSN, il mancato controllo e il permanere di sostanziali problemi di sperequazione in termini di effettiva copertura universale, accessibilità, equità e sostenibilità del sistema.
Approfondimento 2: prestazioni sanitarie e tariffe, accreditamento, rapporto pubblico privato
In questa sede, pur riprendendo alcune considerazioni di allora, vorrei focalizzare l’attenzione dei lettori sul tema delle prestazioni sanitarie (e loro remunerazione) e sul fatto che della scelta, anzi delle scelte che verranno operate si debba tener conto quando si voglia “riformare” il sistema seppure limitatamente (?) come dichiara il PNRR.
Per chi non lo ricordasse, la Legge n. 833 “Istituzione del SSN” è un provvedimento corposo, trascritto in un fascicolo monografico, il Supplemento Ordinario (SO) al numero 360 della GU del 28 dicembre 1978: tre “Titoli”, cinque “Capi” e ben 83 “Articoli” a definire il nascente SSN, Servizio Sanitario Nazionale. A ben vedere, il tema delle prestazioni sanitarie e la loro tariffazione occupa ben poco spazio; il riferimento fondamentale è quello del secondo comma dell’art. 3, Programmazione di obiettivi e di prestazioni sanitarie, che recita: La legge dello Stato, in sede di approvazione del piano sanitario nazionale di cui all'articolo 53, fissa i livelli delle prestazioni sanitarie che devono essere, comunque, garantite a tutti i cittadini.
L’articolo 3 viene poi richiamato all’art. 19 (“prestazioni delle USL”) e quindi all’art. 25 (“prestazioni di cura”), peraltro, con nessun riferimento alla valorizzazione delle stesse. La L. 833, né poteva essere altrimenti, è una legge quadro, istitutiva del SSN, che segna l’evoluzione da un sistema frammentato (non su base regionale, enti allora appena istituiti), segnato dalle diverse “mutue”, a un nuovo paradigma di servizio nazionale. Del resto, alla nascita e prima strutturazione del SSN italiano non poteva essere richiesta un’attenzione specifica ed analitica alle prestazioni sanitarie, che costituiscono “l’offerta”, rispetto “alla domanda” di tutela di salute.
E’ il quadro di quanto dichiarato esplicitamente in Costituzione, nell’articolo 32 e, a ben guardare se già nel testo: “La Repubblica tutela la salute come fondamentale diritto dell'individuo e interesse della collettività, e garantisce cure gratuite agli indigenti. Nessuno può essere obbligato a un determinato trattamento sanitario se non per disposizione di legge”, sostituiamo la parola “cure” con il sinonimo “prestazioni sanitarie”, diventa chiaro che le stesse debbano essere accessibili a tutti (con l’imperativo della loro gratuità per gli indigenti). Ma, come detto, è solo a partire dal D.Lvo di riforma che la riflessione su prestazioni e tariffe, diviene esplicita, proponendo un nuovo modello “aziendalizzato” (sempre sull’esempio del NHS inglese), con la trasformazione delle UU.SS.LL. in azienda sanitarie ed aziende ospedaliere, ed il riconoscimento di tutti i soggetti erogatori, pubblici e privati, in un “simil-mercato” di “accreditati”, con regole riconosciute e comuni, nonché la definizione formale degli “scambi interni” attraverso l’erogazione di prestazioni all’uopo riconosciute e valorizzate.
Si tratta della formalizzazione del principio del pagamento a prestazione, di cui ci interessa in particolare la prima ed originale enunciazione, all’art. 8, comma 5 del D.Lvo 502, che recita: 5. L’unità sanitaria locale assicura ai cittadini la erogazione delle prestazioni specialistiche, ivi comprese quelle riabilitative, di diagnostica strumentale e di laboratorio ed ospedaliere contemplate dai livelli di assistenza secondo gli indirizzi della programmazione e le disposizioni regionali. Allo scopo si avvale dei propri presidi, nonché delle aziende di cui all’art. 4, delle istituzioni sanitarie pubbliche, ivi compresi gli ospedali militari, o private, ad integrazione delle strutture pubbliche, e dei professionisti con i quali intrattiene appositi rapporti fondati sulla corresponsione di un corrispettivo predeterminato a fronte della prestazione resa, con l’eccezione dei medici di medicina generale e dei pediatri di libera scelta (…).
Fin qui l’excursus (poi ampiamente sviluppato nell’articolo), a cui aggiungo la riflessione di Cesare Cislaghi contenuta nella monografia “La continuità assistenziale” della rivista Salute e Territorio (n.179 del 2010) dal significativo titolo “Modelli di remunerazione delle prestazioni”, nonché in un mio intervento sul Sole 24ore Sanità del 2009 e su FIASO News n.4 del 2008.
Da Cislaghi traggo le seguenti considerazioni:
1. La remunerazione di una attività non segue dei criteri univoci e ben definiti ma anzi dipende fortemente dal contesto in cui viene eseguita. In generale la remunerazione è definibile come ciò che riceve un soggetto in cambio di una attività che ha prestato. La remunerazione dipende allora soprattutto dal rapporto intercorrente tra i due soggetti coinvolti, il prestatore ed il remuneratore. Se il prestatore è in rapporto di dipendenza con il remuneratore, la remunerazione diventa essenzialmente un finanziamento, cioè un trasferimento di risorse al prestatore per integrarlo delle risorse da questo utilizzate per compiere la prestazione. Se invece il rapporto non è di dipendenza allora la remunerazione diventa un prezzo e cioè l'equivalente in denaro del valore che il compratore attribuisce alla prestazione acquisita. La differenza tra le due fattispecie è tutt'altro che ininfluente in quanto nel primo caso la misura della remunerazione sono i costi che si sono sostenuti per svolgere l'attività, mentre nel secondo la remunerazione è proporzionale al valore d'uso dell'attività stessa.
2. Ci sono anche remunerazioni che assumono criteri intermedi quali ad esempio le tariffe, che sono prezzi regolati e proporzionali ai costi e in cui il rapporto tra il soggetto prestatore e il soggetto remuneratore non è di dipendenza, ma il rapporto non avviene nell'ambito di un mercato libero bensì di un mercato regolato; la particolarità poi delle tariffe di molti settori pubblici quali la sanità è che il remuneratore è un soggetto terzo rispetto al produttore ed all'utilizzatore, e quindi utilizza un criterio intermedio tra il corrispettivo del costo ed il corrispettivo del valore.
3. Oltre a considerazioni su chi debba definire il sistema di remunerazione, è quello che Cislaghi definisce il contenuto dell'attività oggetto della remunerazione (ovvero la prestazione): questa può essere un singolo elemento utilizzato, oppure la prestazione elementare, la prestazione complessa, l'intero percorso prestazionale od anche, infine, la copertura del rischio di necessitare in futuro di una prestazione. Ci sono infatti in sanità delle situazioni in cui viene remunerato il singolo elemento, ad esempio il farmaco, oppure gli elementi separati di una prestazione, come in una prestazione specialistica la visita del clinico distinta dalle procedure diagnostiche, come una ecografia effettuate contestualmente. Tutta la medicina diagnostica e specialistica viene per lo più remunerata a singola prestazione mentre i ricoveri ospedalieri nel nostro sistema pubblico vengono remunerati "a corpo" con una tariffa che comprende forfettariamente tutte le prestazioni fornite al ricoverato. Se ad esempio per curare un caso di polmonite occorrono due visite specialistiche, un esame radiologico e dei farmaci antibiotici, la remunerazione di tutto ciò avviene in modo specifico se il paziente è curato a domicilio, mentre viene remunerato globalmente con una tariffa associata al DRG se il paziente è assistito in ospedale. Qual'è l'elemento che distingue, ai fini della remunerazione, i due processi assistenziali? È la diversità o l'unicità tra il soggetto che gestisce clinicamente il caso ed il soggetto che riscuote la remunerazione, ovvero la tipologia del soggetto accreditato. E’ questa la considerazione fondamentale che lega la prestazione alla tipologia del soggetto erogatore e al setting assistenziale
4. Applichiamo questi concetti nel caso, sempre più frequente che le prestazioni facciano parte di un unico percorso assistenziale (PDTA) erogato per un unico paziente da diversi soggetti (tutti accreditati, privati o pubblici che siano) e appartenenti a diversi “setting assistenziali” (p.e. ospedale vs. territorio/ricovero vs. prestazione specialistica o “extra-ospedaliera”), e per semplicità e in teoria riteniamo tutti “appropriati”, ovvero consistenti nelle prestazioni giuste al momento giusto. Il percorso può perciò così essere rappresentato (Figura 1).

Nella figura 1 ho identificato, semplificando, ben 6 tipologie di soggetti erogatori (con relativi setting assistenziali) e modalità di remunerazione, sempre semplificando, a “FUNZ”, funzione (ovvero sulla base dei costi sostenuti o a forfeit/quota capitaria nel caso del MMG, p.e.) o “PREST”, prestazione (come nel caso di prestazioni specialistiche o ricoveri classificati per DRG).
Poiché ogni prestazione è correlata oltre che alla tariffa (quando presente), anche alla tipologia di accreditamento, mi sembra evidente che la previsione del PNRR di poter operare “chirurgicamente” sul solo territorio (addirittura introducendo nuove fattispecie di setting assistenziali) da un lato, e sul rinnovamento tecnologico dell’ospedale, sia davvero problematica, se non impossibile se non si risolvono almeno le 2 questioni sollevate e ben argomentate da Cavicchi e Palumbo, ovvero “status” dell’assistenza territoriale (e integrazione con l’assistenza ospedaliera e sociale) e uniformità delle prestazioni (ovvero equità e coerenza del SSN, non dei diversi SSR).
In questo senso il tema della definizione delle prestazioni sanitarie e dell’uniformità di erogazione delle stesse, non può che essere affrontato in un’ottica di vera riforma del sistema, che riconosca la centralità dell’ospedale e delle regole di partecipazione dei diversi soggetti (pubblici e privati) che concorrono al SSN.
Vanno ascoltate tutte le indicazioni “lanciate” da Ivan Cavicchi e Cesare Fassari con l’apertura di questo Forum QS su “Quale Ospedale per l’Italia?” arricchite dal coro di voci che si sono affacciate su questa “tribuna”, se veramente non si voglia sprecare l’occasione (ultima) e la sfida del PNRR.
Marino Nonis
Dir. Medico AO San Camillo-Forlanini, Roma
(già Referente Progetto It-DRG, ISS & MinSal)
Vedi gli altri articoli del Forum Ospedali: Fassari, Cavicchi, Cognetti, Palermo e Troise, Palumbo, Muriana, Quici, Fnopi, Pizza, Maceroni, Marini, Maffei, Monaco, Bibbolino, Petrini e Vergallo, Cavalli, Gerli, Zeneli, Mirone.
2 luglio 2021
© QS Edizioni - Riproduzione riservata
- Allegati
- Figura