Studi e Analisi
E allora parliamo di sostenibilità della sanità pubblica
di G.Banchieri, L.Franceschetti, A.Vannucci 18 maggio - Perché Cavicchi ha ragione. Se non si affronta il tema della “sostenibilità” del SSN, che non va confuso con quello della riproduzione nel tempo del SSN così come, senza porre mano alle contraddizioni e ai limiti esistenti al suo interno, non si va da nessuna parte
18 maggio - Perché Cavicchi ha ragione. Se non si affronta il tema della “sostenibilità” del SSN, che non va confuso con quello della riproduzione nel tempo del SSN così come, senza porre mano alle contraddizioni e ai limiti esistenti al suo interno, non si va da nessuna parte Premessa
Cogliamo spunto dall’articolo di Ivan Cavicchi “Perché oggi nessuno parla più di sostenibilità”, su questa testata pubblicato il 17 maggio scorso. Concordiamo con la sua attenzione al tema della “sostenibilità” del SSN, che non va confuso con quello della riproduzione nel tempo del SSN così come è, senza porre mano alle contraddizioni e ai limiti esistenti al suo interno.
Di solito il principio guida della “sostenibilità” è lo “sviluppo sostenibile”, che riguarda l'ambito ambientale, quello economico e quello sociale. I settori culturali, tecnologici e politici sono, invece, considerati come sotto-settori dello sviluppo sostenibile[1][2][3].
Per sviluppo sostenibile si intende lo sviluppo volto a soddisfare i bisogni della generazione presente senza compromettere la capacità delle generazioni future di far fronte ai propri bisogni.
Il primo riferimento storico al concetto di sostenibilità "intergenerazionale" è contenuto nella costituzione pastorale “Gaudium et spes” pubblicata a conclusione del Concilio Vaticano II nel 1965.
Successivamente il termine "sviluppo sostenibile" è stato introdotto per la prima volta dal “Rapporto Brundtland” della Commissione Mondiale per l'Ambiente e lo Sviluppo del 1987.
Infine l'economia ecologica è un approccio alla teoria economica incentrato su un forte legame tra equilibrio dell'ecosistema e benessere delle persone, benessere che è “proxy” anche di “salute possibile”.
Talvolta è stata indicata come "economia verde" e si trova in forte contrasto con altre correnti di pensiero dell'economia. Gli "economisti verdi" spesso hanno posizioni più radicali rispetto a quanto teorizzato dall'economia dell'ambiente, che generalmente ha posizioni più convenzionali su temi come la crescita economica e l'ottimazione dei processi.
La sanità come “ecosistema”
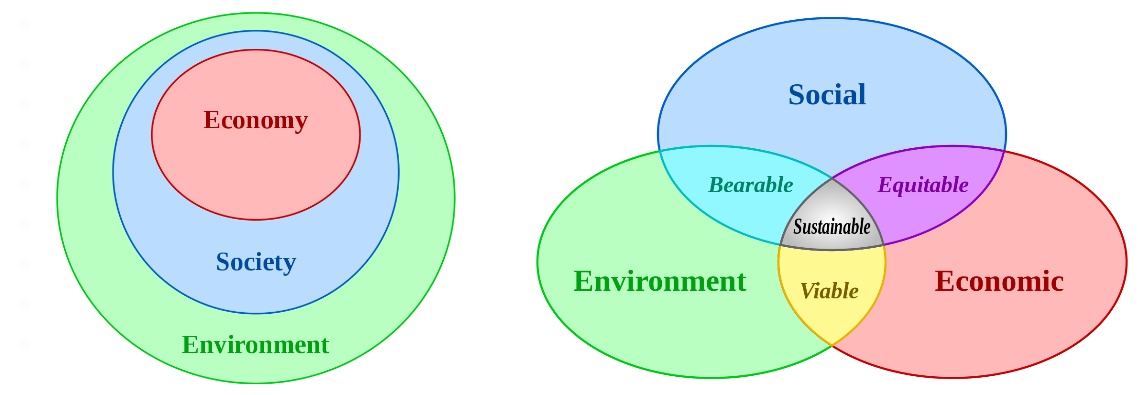
“Ecosistemi” e “sistemi ambientali sani” sono necessari per la sopravvivenza della specie umana e degli organismi viventi. Il percorso verso il raggiungimento della sostenibilità rappresenta anche una sfida sociale che coinvolge legislazioni e diritti, sia internazionali che nazionali, i sistemi urbani e i trasporti, gli stili di vita locali e individuali e il consumo. Per vivere in modo più sostenibile si può ricorrere ad alcune strategie, come la riorganizzazione delle condizioni di vita, delle modalità lavorative, dell'utilizzo delle scienze per lo sviluppo di nuove tecnologie, oppure la progettazione di sistemi flessibili e reversibili, oltre che l'adattamento degli stili di vita individuali e collettivi per garantire la conservazione delle risorse naturali, che non sono infinite. Si è soliti rappresentare tali obiettivi usando tre ellissi nidificate per indicare che i tre pilastri della sostenibilità non si escludono a vicenda ma, a loro volta, si rafforzano. Di fatto, i tre pilastri sono interconnessi, tanto che, in una prospettiva a lungo termine, nessuno dei tre può sussistere senza gli altri.
Quanto sopra richiede conseguentemente di affrontare il tema della sostenibilità del SSN tenendo conto sia della sua riproduzione nel tempo (sopravvivenza) che della sua riforma/ottimizzazione interna. Dopo la pandemia da SARS-COV-2 e la sindemia che ne è derivata, nulla sarà come prima … anche nel SSN.
L’approccio “One Health” in Italia e sue (im)possibili implementazioni
Con l'inclusione formale del “Programma Ambientale” delle Nazioni Unite (UNEP) nella condivisione con WHO, FAO e WOHA nel 2022, e con il successivo lancio del “Global One Health Joint Plan of Action” (2022-26), si è creata un'opportunità per affrontare in un modo nuovo l’approccio “One Helth”.
Un primo passo importante è stata la pubblicazione di una definizione di “One Health” approvata e condivisa tra le quattro organizzazioni internazionali con la definizione dei suoi principi di base, come segue:
“One Health è un approccio integrato e unificante che mira ad equilibrare e ottimizzare in modo sostenibile la salute di persone, animali ed ecosistemi. Riconosce che la salute dell’uomo, degli animali domestici e selvatici, delle piante e dell’ambiente in generale (ecosistemi inclusi) sono strettamente collegati e interdipendenti. L’approccio One Health spinge molteplici settori, discipline e comunità a vari livelli della società a lavorare insieme per promuovere il benessere e affrontare le minacce per la salute e gli ecosistemi, affrontando al tempo stesso la necessità comune di acqua pulita, energia e aria, alimenti sicuri e nutrienti, contrastando il cambiamento climatico e contribuendo allo sviluppo sostenibile” [One Health High-Level Expert Panel (OHHLEP). Annual Report 2021]
Tra le affermazioni di principio è il contesto reale ci sono sempre differenze sostanziali …
Negli articoli apparsi su “Quotidiano sanità”, in data 10 febbraio 2023, titolato “L’approccio “One Health” e le policy per la sua gestione”, affermavamo che “le crisi di salute pubblica sono dovute ad eventi biologici, sociali, economici e politici. Queste sfide non possono essere affrontate solo dalla medicina umana o dalla sanità pubblica ed è stato riconosciuto che è necessario un approccio inter e transdisciplinare”, e in quello pubblicato in data 21 febbraio 2023, titolato “One Health” in Italia. Siamo ancora molto lontani” affermavamo che “Le criticità presenti nel nostro Paese non consentono, se non risolte, di sviluppare coerenti politiche di “One Health” se non di facciata. Lo stesso PNRR, se non viene coerentemente gestito nel rispetto della sua visione originaria, non può da solo risolvere le difficoltà attuali del nostro sistema sanitario.”
Rimane un grande problema di “sostenibilità” del SSN e in questo siamo d’accordo con Ivan Cavicchi.
Il PNRR da solo non basta
Lo stesso PNRR, se non viene coerentemente gestito nel rispetto della sua visione originaria, non può da solo risolvere le difficoltà attuali del nostro sistema sanitario. Si tratta di lavorare per l’Integrazione delle competenze istituzionali (Ministeri afferenti) e a cascata di quelle Regionali e Locali. Dati i limiti di manovrabilità economico finanziaria, se il PIL non risale, i margini di operatività per politiche integrate di “salute” obiettivamente sono ridotti.
“One Health” è stato posto al centro della visione del PNRR. Coerentemente dovremmo tenere conto della realtà e finalizzare tutte le politiche connesse al tema salute in una ottica di loro “integrazione”.
Questo potrebbe essere possibile solo con un forte coordinamento istituzionale sia a livello nazionale che regionale. La diaspora politica delle Giunte Regionali e i diversi modelli di SSR non aiutano in questa prospettiva. Siamo in salita e ci sarà molto da lavorare, sempre che ci sia voglia di misurarsi fino in fondo con i contenuti dell’approccio “One Health” …. e con la “sostenibilità” di SSN/SSR.
Occorre misurarsi con il tema della riflessione critica sul modello di “economia globalizzata” messo in discussione dalle componenti della “tempesta perfetta” in cui oggi ci troviamo, ovvero, cambiamenti climatici e ambientali, pandemie in essere e altre eventuali in incubazione sullo sfondo, guerre e sindemie connesse, crisi energetiche e diseguaglianze economiche e sociali e diseguaglianze di salute, migrazioni climatiche e ambientali e legate alla siccità e alle crisi produttive, che determinano le tendenze negative della fertilità e i “deserti demografici” in cui siamo calati.
Tutto è concatenato e ci dice che il mercato non può essere lasciato al suo libero sviluppo pena crisi successive e sempre più gravi. Bolle speculative sono sempre possibili e sotto osservazione e le loro conseguenze rischiano di essere sempre più dirompenti. Non è un caso se nelle più qualificate Università dei maggiori Paesi si riscoprono autori del passato e si ragiona su diversi modelli economici e produttivi e statuali e sul rapporto tra economia e stato. Si torna ad approcci di tipo “neo keynesiano”, rivisto e adattato all’attuale contesto ... se basterà, ovviamente.
Il ruolo e le competenze delle professioni sanitarie e recupero di “appropriatezza”
Abbiamo poi il tema delle nuove competenze e dei nuovi skill da garantire agli operatori sanitari, sociosanitari e sociali con uno sguardo al futuro. Assistiamo dovunque ad un depauperamento delle risorse strutturali definite dalle competenze professionali. Assistiamo non solo ad una insufficienza numerica dei professionisti, ma anche alla assoluta inadeguatezza della programmazione rispetto alle loro competenze specifiche da sviluppare, in termini di specialità disciplinari.
Vi è un diffuso tema di recupero di “appropriatezza” delle cure.
Il Decreto Lorenzin sulla “appropriatezza” in realtà è stato la risultante di un lavoro di anni di decine di società scientifiche che nell’ambito del progetto “Fare di più non vuol dire fare meglio”, capo fila il movimento “Slow Medicine”, ha raccolto più di 2.400 procedure assistenziali non basate su evidenze cliniche, ma ancora largamente usate dagli operatori sanitari in un approccio “si è sempre fatto così” …
C’è un enorme lavoro da fare per recuperare “appropriatezza” che in sanità pubblica diventa subito “equità” e “universalismo” e impatta su accesso ed erogabilità dei LEA e dei LEPS.
Uniformare i modelli organizzativi per garantire accessibilità alle cure ed “equità”
Nel PNRR viene ribadita la centralità del SSN, dettando criteri uniformi per i Sistemi Sanitari Regionali e proponendo un approccio sistemico, collaborativo e partecipativo, di promozione comunitaria della salute e di welfare generativo.
Crediamo che questa sia la strada da percorrere per rispondere in modo concreto e integrato tra sanitario e sociale ai bisogni di salute del Paese. Ed è la strada per affermare anche nel nostro Paese un approccio “One Health”.
Si deve partire dall’analisi dei bisogni di salute delle popolazioni come “starting point” epidemiologico e poi si potranno declinare gli “strumenti” della programmazione sanitaria dal lato della “offerta” di servizi.
Questo per poter affermare una “clinical governance” e un governo economico/finanziario come gestione delle compatibilità per garantire un sistema universalistico, equo, solidale e di qualità e sostenibile.
Infatti “… L’adozione di un modello di stratificazione comune su tutto il territorio nazionale è uno degli obiettivi strategici del PNRR che permetterà lo sviluppo di un linguaggio uniforme per garantire equità di accesso ed omogeneità di presa in carico. Tale modello di stratificazione dovrà consentire di individuare interventi appropriati, sostenibili e personalizzati che vengono definiti nel Progetto di Salute del singolo paziente”. [“Il PNRR e la necessità della stratificazione dei bisogni delle popolazioni osservate”, 26 novembre 2021 (Quotidiano sanità)].
Inoltre “… Applicando metodologie e strumenti ad hoc è possibile fare scelte di policy sanitaria e socio sanitaria secondo un approccio “One Health”, centrato sulla persona e su target omogenei di pazienti. Questo recuperando appropriatezza, efficacia ed efficienza delle cure, garantendo equità e universalismo. Il che comporta fare programmazione dal lato di una lettura della domanda di sanità e salute e non più solo dal lato dell’offerta che si vuole autoriprodurre”. [“Dagli Osservatori fragilità/cronicità alla stratificazione dei bisogni delle popolazioni”, 23 gennaio 2023 (Quotidiano sanità)].
Affermare la “sostenibilità” del SSN e dei SSR
La sostenibilità di solito discende dallo studio dei sistemi, tra le cui caratteristiche assumono rilevanza proprietà quali la capacità di carico, le possibilità di autoregolazione, la resilienza e la resistenza che, nel loro insieme, influiscono sulla stabilità dell’ecosistema.
Un ecosistema, come la sanità, in equilibrio è implicitamente sostenibile. Inoltre, maggiore è la sua stabilità maggiori sono le sue capacità di autoregolazione rispetto a fattori interni, e soprattutto esterni, che tendono ad alterarne lo stato di equilibrio.
I fattori che ancor più disturbano l’equilibrio degli ecosistemi sono le relazioni che gli stessi instaurano con altri tipi di sistemi complessi. L’interazione tra sistemi complessi aumenta le probabilità di perturbazioni e fa aumentare il rischio di alterazioni irreversibili.
In particolare, la ricerca pone attenzione sulla possibilità che si verifichino le cosiddette “reazioni non lineari”, alterazioni irreversibili dell’equilibrio di un sistema in prossimità di valori soglia della capacità di carico, o se si vuole di recupero, del sistema stesso.
La capacità di risposta e regolazione dei sistemi interessati dalle perturbazioni a sua volta è tanto maggiore quanto più grande è la varietà strutturale e funzionale del sistema. Nelle sanità pubblica siamo già a questo livello di complessità.
Non si può non condividere quanto afferma Ivan Cavicchi nel già citato articolo del 15 maggio, “… questa idea molto riduttiva di sostenibilità nasce nel momento in cui la politica decide di trasformare, per ragioni di spesa il diritto fondamentale alla salute in un diritto potestativo, cioè nel momento in cui i diritti cominciano ad essere percepiti addirittura come ostacolo allo sviluppo per cui la politica del tempo decide la svolta neoliberista cioè di spalancare le porte tanto all’azienda che al privato (legge 502 e legge 229). Cioè paradossalmente il privato diventa una garanzia di sostenibilità”.
I tagli al FSN in questi anni sono stati pari a circa 37,5 mld di Euro, mentre dopo il “Jobs Act” è stata finanziata la defiscalizzazione delle polizze sanitarie e dei premi delle mutue fino a €. 3.200,00 pro-capite nell’ambito del così detto “welfare aziendale” di cui “magna pars” è la “sanità integrativa”. Il montante consolidato è, guarda caso, di circa 37,0 mld di Euro. È una semplice coincidenza contabile? Sinceramente non crediamo che sia così.
È il frutto di scelte consapevoli e trasversali che hanno coinvolto tutti i così detti “poteri forti” del nostro Paese.
Personalmente crediamo che quanto è “profit” non può essere “equo” e “universale”, se non altro perché chi è “profit” deve accumulare e riprodurre nel tempo le sue attività minimizzando i costi e massimizzando i ricavi. Chi è “pubblico” dovrebbe essere messo in grado di perseguire obiettivi di salute e rendicontare con trasparenza le sue performance alle comunità. È tutto un altro approccio …
Conclusioni
“La sostenibilità, come sostiene Ivan Cavicchi, … non può essere solo ciò che è compatibile con l’economia, ma deve essere un equilibrio tra i benefici sociali prodotti per mezzo della produzione di salute come ricchezza e i costi necessari per garantire ai cittadini le cure più adeguate. Costi ovviamente che andranno riqualificati anche radicalmente a partire da un nuovo rapporto tra medicina e sanità.
Ormai la riqualificazione dei costi della cura passa per una riqualificazione delle prassi professionali, cioè per il lavoro, che però non potrà avvenire senza che vi sia un coraggioso ripensamento dei modi di far la medicina oggi. La riqualificazione dei costi della cura non può essere delegata all’economicismo delle aziende ma deve essere restituita agli operatori” … e aggiungerei ai pazienti e alle comunità.
Giorgio Banchieri
Segretario Nazionale ASIQUAS, Dipartimento di Scienze Sociali ed Economiche della Università “Sapienza” di Roma.
Laura Franceschetti
Professoressa presso DiSSE, Dipartimento di Scienze Sociali ed Economiche della Università “Sapienza” di Roma.
Andrea Vannucci
Socio ASIQUAS, Professore a contratto DISM Università di Siena, socio Accademia Nazionale di Medicina, Genova.
Note:
[1] What is sustainability, su globalfootprints.org. 2018
[2] Paul James, Urban Sustainability in Theory and Practice, New York, Routledge, 2015, ISBN 978-1-138-02572-1.
[3] Liam Magee, Andy Scerri, Paul James, James A. Thom, Lin Padgham, Sarah Hickmott, Hepu Deng e Felicity Cahill, Reframing social sustainability reporting: Towards an engaged approach, in Environment, Development and Sustainability, vol. 15, Springer, pp. 225-243