Studi e Analisi
Sanità pubblica e sanità integrativa: quale cooperazione e quale integrazione per rispondere ai bisogni dei cittadini?
di Giorgio Banchieri e Marinella D’Innocenzo 25 ottobre - Lo sviluppo della “sanità integrativa” ormai è una presenza vasta e importante nel sistema salute italiano. Va ripensato il rapporto e garantito un equilibrio di ruoli e funzioni con la “sanità pubblica”. Considerazioni ai margini del Convegno su “Sanità pubblica e sanità integrativa”, promosso dalla Cassa “Galeno” a Roma lo scorso 21 ottobre presso la sede della Città Metropolitana di Roma a Palazzo Valentini
25 ottobre - Lo sviluppo della “sanità integrativa” ormai è una presenza vasta e importante nel sistema salute italiano. Va ripensato il rapporto e garantito un equilibrio di ruoli e funzioni con la “sanità pubblica”. Considerazioni ai margini del Convegno su “Sanità pubblica e sanità integrativa”, promosso dalla Cassa “Galeno” a Roma lo scorso 21 ottobre presso la sede della Città Metropolitana di Roma a Palazzo Valentini La “sanità pubblica” e la “sanità integrativa” sono due presenze rilevanti nel sistema salute italiano.
Fino ad oggi lo sviluppo di quella “integrativa” non è stato coordinato, né gestito in modo adeguato dagli stakeholders pubblici.
La spontaneità dello sviluppo ha determinato spesso non una “integrazione” tra quello che i SSR sono in grado di erogare e l’offerta delle reti sanitari private “convenzionate” con i soggetti “intermediari” tra persone assicurate e loro bisogni.
Spesso assistiamo ad una “concorrenza” su aree di offerta che si sovrappongono.
È necessario trovare ambiti di cooperazione e integrazione utili per rispondere ai bisogni dei cittadini.
Senza, possibilmente, aumentare le diseguaglianze di salute in particolare tra soggetti “garantiti” dai CCLN e/o da polizze sanitarie rispetto a soggetti “precari”, “atipici” e alle fasce di popolazione “fragile” e “cronica”.
La “sanità pubblica” …
Per “missione” la “sanità pubblica” deve assistere tutti e non può selezionare i pazienti, ovvero circa 60.000.000 di residenti h24 e 365 giorni all’anno.
Ha l’obbligo dei LEA. Deve fare «prevenzione» e «urgenza ed emergenza».
Ha un sistema di valorizzazione dei costi basato sui DRG “importati” dalla Gran Bretagna a costi standard inglesi, che sono diversi da quelli italiani. Il risultato è che i nostri ospedali pubblici più lavorano, più perdono perché gli attuali DRG “coprono” solo il 65% dei nostri costi standard reali.
Il tentativo di immettere i “costi standard” italiani calcolati su un panel di Regioni “pesato” è ancora bloccato in sede di Conferenza Stato/Regioni/PPAA.
È urgente passare da un sistema basato sui DRG a uno “value based” centrato sul percorso del paziente.
La «sanità privata» ha molte facce
È “accreditata” con il SSN, è “classificata” (ospedali religiosi) in accreditamento in base ai “Accordi” tra le singole Chiese e lo Stato Italiano, è in “outsourcing” nella gestione di servizi e strutture ed è “integrativa” in base al “Jobs Acts”. Poi abbiamo la sanità privata “privata”, che opera sul mercato libero o in convenzione con chi intermedia la «sanità integrativa».
La sommatoria di queste diverse presenze fa già sì che in diverse Regioni importanti, come Lombardia, sia maggioritaria nel panorama di offerta dei servizi sanitari ai cittadini residenti.
Questo in uno scenario di evoluzione dei bisogni della popolazione prevalentemente sempre più decrescente per la denatalità e crescente per l’invecchiamento della popolazione …
“Il consumo di risorse socio-sanitarie per le persone di oltre i 75 anni è 11 volte superiore alla classe di età 25-34 anni e i pazienti cronici rappresentano il 25% della popolazione ed assorbono il 70% della spesa” [“Libro Verde” del Ministero della Sanità, luglio 2013]

L’andamento spesa pubblica 2010-2019
Spesa sanitaria pubblica 2020. Nella UE ha inciso per l’8% del Pil. Italia si è allineata alla media europea.
Con un balzo dal 6,8 al 7,9% di incidenza sul Pil, il nostro Paese sfiora la media europea che nel 2020 ha fatto registrare un incremento medio dell’1% soprattutto per le maggiori spese legate al Covid.
Il rapporto più alto tra spesa sanitaria e PIL in Repubblica Ceca, Austria e Francia. Lettonia (4,8% del PIL), Polonia e Irlanda (entrambe 5,4% del PIL) hanno registrato i rapporti più bassi.
La sanità nel PNRR
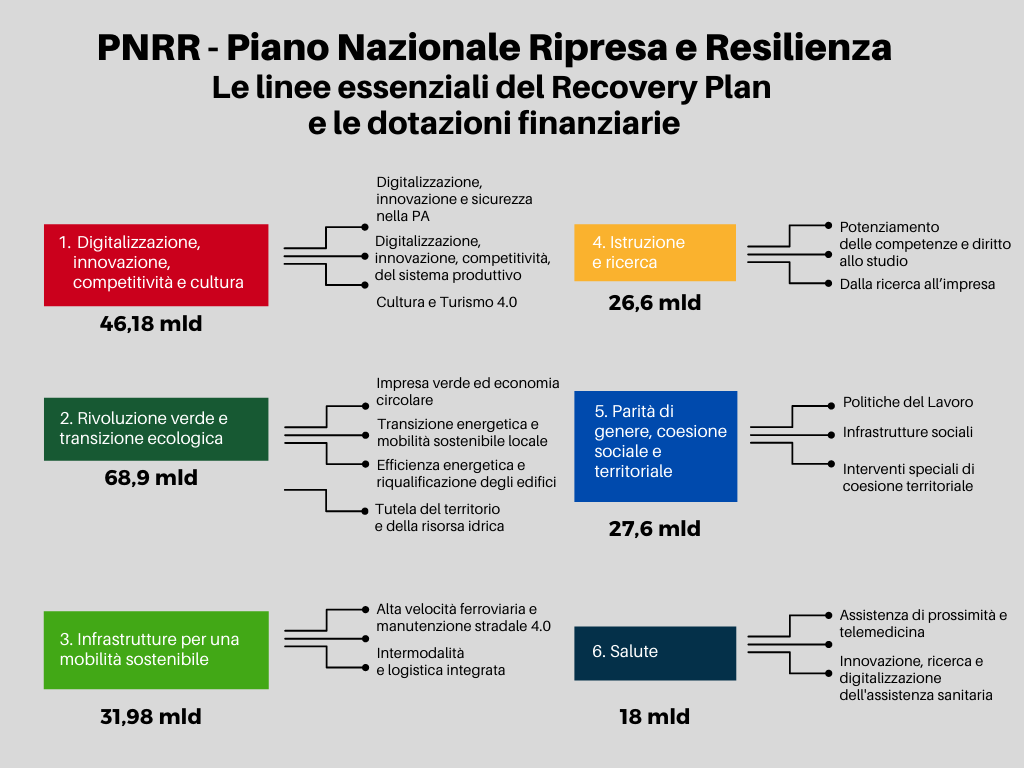
Il PNRR prevede per rafforzare le reti di prossimità, strutture e telemedicina per l'assistenza sanitaria territoriale le seguenti attività:
- Istituzione di Case della Comunità come perno delle prestazioni sul territorio in ambito Socio-sanitario;
- La casa come primo luogo di cura e l’Assistenza Domiciliare al fine di migliorare le prestazioni offerte in particolare alle persone vulnerabili e disabili, anche attraverso il ricorso a nuove tecnologie;
- Il potenziamento di strutture per l’erogazione di cure intermedie (Ospedali di Comunità).
Le criticità attuali della sanità pubblica nel nostro Paese …
- PNRR: tempistica stringente ….
- PNRR: nella attuazione dei progetti esiste una «area» critica in particolare a livello delle capacità attuative delle Regioni e degli Enti Locali ...
- PNRR: rilevante sbilancio tra costi e finanziamenti per realizzare i nuovi servizi territoriali con 2/3 dei Fondi PNRR che vanno restituiti ….
- Rilevanti prestazioni perse tra il 2019 e il 2020 da recuperare … -1.301.000 ricoveri in urgenza e programmati, -144.563.000 accessi ambulatoriali persi ….
- Taglio progressivo dei PL ospedalieri (-10.000) in sanità pubblica e tagli di personale proporzionali. Siamo il Paese UE che ha ridotto di più i PL.

- … e manca il personale

- Significative disparità territoriali nell’erogazione dei servizi, in particolare in termini di prevenzione e assistenza sul territorio;
- Un’inadeguata integrazione tra servizi ospedalieri, servizi territoriali e servizi sociali;
- Tempi di attesa elevati per l’erogazione di alcune prestazioni;
- Una scarsa capacità di conseguire sinergie nella definizione delle strategie di risposta ai rischi ambientali, climatici e sanitari.
[PNRR: Requisiti tecnici, organizzativi e professionali. AGENAS-Conferenza Stato/Regioni/PPAA]
- Diffusione di diversi e non omogenei, né di facile convergenza, sistemi di valutazione dei pazienti complessi tramite scale di valutazione difformi:
- Diffusione di sistemi informativi aziendali spesso sviluppati in divenire senza un approccio sistemico e unitario;
- Organizzazione dei servizi territoriali difforme tra Distretti e Distretti a volte anche all’interno della stessa AUSL, in un approccio a “canne d’organo” e non di integrazione trasversale e funzionale dei servizi stessi.
[Tavolo Re.Se.T. Reti per i servizi territoriali, AGENAS e Regioni/PPAA, “Allegato 4: Gli strumenti per la Valutazione Multidimensionale in Italia”]
- Nel triennio 2023-2025, la spesa sanitaria è prevista decrescere a un tasso medio annuo dello 0,6 per cento. Nel medesimo arco temporale il PIL nominale crescerebbe in media del 3,8%.
[DEF, Ministero Economia e Finanza, Previsioni di spesa 2021-25]
- Siamo l’ultimo Paese UE per Posti Letto dedicati alla Long-Term Care negli Istituti e negli Ospedali, per 1.000 abitanti con età pari o superiore ai 65 anni, 2009
- Come composizione della spesa pubblica l’Italia è il Paese che fa più trasferimenti, meno servizi …
Una “sana competizione” tra sanità pubblica e sanità privata?
Una idea ricorrente era quella che una “sana competizione” tra sanità pubblica e sanità privata avrebbero fatto crescere il livello di qualità della gestione delle strutture pubbliche.
L’assioma di partenza era quello che dei Fondi del FSN ben circa 25 miliari di euro venivano sprecati in inadeguato coordinamento (mancanza di integrazione dei servizi) per circa 2,97 mld, in sovra utilizzo per circa 7,42 mld, in complessità amministrative per circa 2,72 mld, in sottoutilizzo per circa 3, 45 mld, in acquisti e costi eccessivi per circa 3,21 md e, infine per frodi e abusi per circa 4,95 mld [Il Sole 24 Ore-GIMBE].
In realtà non abbiamo visto adeguate politiche virtuose di successo su questi fronti.
Peccato che ”sanità pubblica” e “sanità privata” non hanno gli stessi vincoli gestionali e i manager pubblici non possono combinare i fattori produttivi in loro disponibilità come dovrebbero per raggiungere gli obiettivi a loro assegnati.
“Economia emersa” e “economia sommersa” …
Infine il nostro Paese ha nel 2021 un Prodotto Interno Lordo ai prezzi di mercato che risulta pari a 1.782.050 milioni di euro correnti, con una revisione al rialzo di 6.614 milioni rispetto alla stima dell’aprile precedente, rispetto al quale abbiamo per fonte Ministero Finanze una economia “NON” osservata pari a 290 miliardi di Euro, di cui i percettori hanno accesso comunque alla “sanità pubblica” e, se pagano i premi assicurativi e le quote sociali delle mutue, hanno accesso anche alla “sanità privata”.
L’Osservatorio CREA sui SSR 2022, certifica la tenuta della “sanità pubblica”, nonostante tutto …
Le “Performance Regionali”, secondo l’Osservatorio CREA 2022, in base alla dinamica negli anni registrano un miglioramento di molti indicatori, che hanno interessato soprattutto le realtà del Centro e del Mezzogiorno, permettendo una riduzione del gap rispetto alle altre ripartizioni geografiche.
Rimangono due zone d’ombra: quella generale relativa alla variabilità dello sviluppo della digitalizzazione; e quella del peggioramento dell’equità nel Sud, che esaspera le disparità già esistenti.
Passando ai risultati della “Valutazione 2022”, aggregando i risultati per “Dimensione”, si osserva come “Esiti, Sociale ed Appropriatezza” contribuiscano per circa il 60% alle performance, in modo abbastanza equidistribuito: 22,1% nord, 18,0% centro e 17,7% sud rispettivamente; seguono la “Dimensione Equità” (16,6%) e poi quella “Innovazione ed Economico-finanziaria”, che contribuiscono rispettivamente per il 13,1% ed il 12,5%.
Avanza comunque il “welfare aziendale”, forma di “Sanità integrativa” che è sempre più conosciuta ed apprezzata da dirigenti e lavoratori.
Nell’”annus horribilis” 2020 il welfare aziendale è andato piuttosto bene. In corso d’anno vi è stato il raddoppio del limite dell’esenzione fiscale per i servizi e prestazioni di welfare aziendale (da 258,23 euro a 516,46 euro) e, pur nell’eccezionalità del momento, è un po’ migliorata la conoscenza tra i lavoratori.
Infatti, il 25,6% dichiara di conoscere bene il welfare aziendale (+2,7% rispetto al 2020) ed è un po’ cresciuta la conoscenza anche tra gli esecutivi, su cui più ricadono le asimmetrie informative: lo conoscono bene il 20% (era il 14,3% nel 2020), mentre è il 41,7% tra apicali (era il 39,3%) ed il 25,8% tra gli intermedi (era il 23,8%). Alto l’apprezzamento, con il 77,4% dei lavoratori dipendenti (83,1% dei dirigenti, 82,1% impiegati, 61% operai ed esecutivi) per cui è importante conservare e/o potenziare e/o introdurre il welfare aziendale nella propria azienda
Assolombarda il welfare aziendale e contrattuale in Lombardia: un recente studio
Secondo i dati raccolti dall’Osservatorio sul welfare di Assolombarda, circa il 75% degli accordi stipulati dall’associazione e in corso di validità nel 2019 prevedono forme di welfare aziendale (+20% rispetto al 2018). Sono 149 gli accordi considerati.
A ogni modo, tra i settori produttivi in cui è registrata una maggiore presenza del welfare si trova il comparto chimico-farmaceutico, quello metalmeccanico e quello alimentare.
Tra il 2016 e il 2018 è andata aumentando la prassi di erogare solo un importo fisso destinato al welfare, mentre si è ridotta quella di affiancarlo alla possibilità di conversione del premio di risultato.
Il “welfare aziendale” si sostanzia in 14 tipologie di benefit: previdenza, assistenza sanitaria, area assistenziale, mutui e finanziamenti, scuola e istruzione, area culturale/ricreativa, programmi e servizi assicurativi, mutui e finanziamenti, mobilità, fringe benefit, ristorazione, ferie e permessi, maternità, servizi di pubblica utilità, orari di lavoro.
Queste sono state poi suddivise in tre gruppi, in base a quanto frequentemente sono stati inseriti negli accordi.
La figura a seguire evidenzia i risultati di questa procedura e la concreta diffusione di ogni singola prestazione. Tra le prestazioni più diffuse vi sono la sanità integrativa e la previdenza complementare - in modo particolare grazie alla loro forte presenza nei contratti collettivi nazionali (CCNL) - e le forme di rimborso per le spese scolastiche e l’istruzione dei figli.
Quindi il 20-25% del “welfare aziendale” è costituito da incentivi per servizi alle famiglie (nidi aziendali e borse di studio a figli meritevoli, e altro) e per il 75-80% è costituito da “sanità integrativa” tramite polizze collettive previste all’interno dei CCNL.
Sul “welfare aziendale” il “Jobs Act” ha messo 21 mld di euro di defiscalizzazione, che sono stati reiterati da tutti i Governi che si sono susseguiti fino ad oggi per un totale di quasi 35 mld di euro. Il tutto avveniva in permanenza dei vincoli di equilibrio di bilancio imposti dalla UE fino al 2020, il che ha incentivato ulteriormente i tagli già previsti per i 25 mld di sotto finanziamento alla “sanità pubblica”.

Oramai tutti i CCNL rinnovati hanno al loro interno il “welfare aziendale”. Siamo al quasi 100% dei lavoratori dipendenti, pubblici e privati, contrattualizzati. Tutti i lavoratori “precari” e “atipici”, prevalentemente under 40, sono esclusi dai CCNL e possono accedere a polizze assicurative, eventualmente, solo su base di versamenti volontari. Possono iscriversi alle Mutue, se previsto negli statuti/regolamenti delle stese che hanno un impianto cooperativo, solo se in grado comunque di versare le quote sociali previste.
Deducibilità fiscale e quote capitarie del FSN
Uno dei punti di maggior vantaggio dei Fondi Integrativi Sanitari è la loro deducibilità fiscale, fissata a €. 3.615,20 al 2013, questo mentre l’investimento medio pro-capite pubblico in Italia per la sanità è di circa €. 2.470,00 contro i circa €. 3.473,00 pro-capite della Francia e i circa €. 4.477,00 pro capite della Germania.
Quindi lo stato italiano consente alla “sanità integrativa” un tetto pro-capite di spesa deducibile fiscalmente, ovvero pagata con le tasse, che è circa 1,5 volte il tetto di spesa pro-capite previsto nel FSN per tutti i cittadini.
Quindi il lavoratore con CCNL in cui è previsto un tetto di deducibilità delle polizze collettive da “sanità integrativa” può accedere al SSN per un contributo pro-capite pari a €. 2.470,00 come tutti i cittadini residenti più fino a circa €. 3.615,20 di tetto di deducibilità della spesa media delle polizze collettive della sanità “integrativa” = massimale integrato €. 6.085,20!
I Fondi Sanitari e le Mutue oggi …
La Dr.ssa Giovanna Giannettini, Responsabile presso il Ministero della Salute dell’Albo dei Fondi Sanitari, relatrice al Convegno succitato, ha presentato i dati ad oggi dello sviluppo dei Fondi stessi:
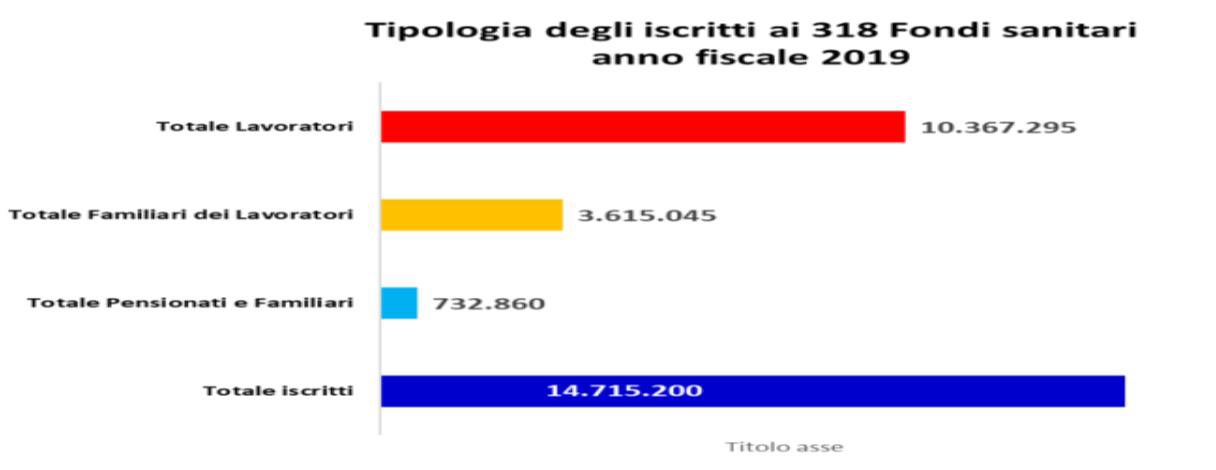
Quindi al 2022 318 Fondi iscritti all’Albo con 14.715.200 assistiti, tra lavoratori, loro famiglie, pensionati e familiari.

Progetto «cruscotto delle prestazioni erogate dai Fondi sanitari Integrativi» Anni 2020-2021
Sempre la Dr.ssa Giannettini ha presentato il progetto approvato dal Ministero per arrivare ad un «Cruscotto di analisi delle prestazioni erogate dai Fondi Sanitari Integrativi» con l’obiettivo di dotare il Ministero stesso di uno strumento che possa rappresentare ed integrare le informazioni già esistenti presso il Sistema Informativo Anagrafe fondi sanitari.
Il «cruscotto» permetterà di:
- Analizzare le tipologie di attività sanitaria erogate dai Fondi Sanitari;
- Migliorare le conoscenze sui volumi di prestazioni sanitarie erogate dai Fondi sanitari ai propri assistiti;
- Valutare il valore economico della spesa sanitaria intermediata.
- Migliorare le conoscenze sulla tipologia dei beneficiari delle prestazioni erogate dai Fondi sanitari.
In particolare alcuni degli indicatori presenti nel «cruscotto» permetteranno di:
- Comprendere il valore complessivo di compartecipazione alla spesa per le prestazioni LEA coperto dai Fondi sanitari
- Individuare il volume di compartecipazione alla spesa LEA per la non autosufficienza che i Fondi sanitari sostengono
- Comprendere il valore complessivo della spesa per la farmaceutica
- Conoscere i volumi di spesa dell’assistenza odontoiatrica per Igiene e profilassi, Diagnosi e piano di trattamento, Conservativa
- Fornire evidenza dell’estensione della copertura dei fondi sanitari in favore di soggetti potenzialmente deboli e/o non più attivi in senso lavorativo
- Rilevare il numero degli adulti/anziani familiari dell’iscritto al fondo sanitario (capo nucleo) che usufruiscono dell’attività del fondo
- Ecc…
Quale ruolo può svolgere la “sanità integrativa” a supporto della “sanità pubblica”?
È sbagliato alimentare una contrapposizione tra “Sanità Integrativa” e “Sanità Pubblica”.
È invece necessario definire il ruolo da attribuire alle forme di Sanità Integrativa affinché possano supportare ed integrare le «aree di debolezza» della Sanità Pubblica.

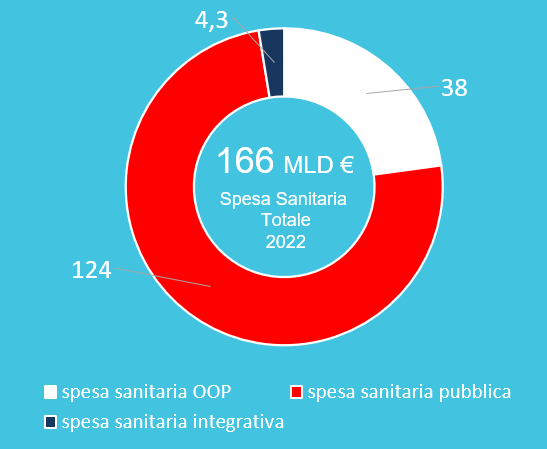
La sanità integrativa rappresenta ad oggi una spesa di 4,3 miliardi di euro rispetto ad una spesa previsionale del SSN, per il 2022, di circa 124 miliardi di euro, con quella diretta delle famiglie (out of pocket) di quasi 38 miliardi.
I LEA: limite o opportunità per la sanità integrativa?
Bisogna prendere atto che la “sanità integrativa”, si è sviluppata ben oltre il limite della funzione integrativa con il SSN, offrendo non solo le prestazioni non inserite nei LEA (ovvero tradizionalmente le prestazioni odontoiatriche o di assistenza domiciliare e ben poche altre di minore valore), ma pacchetti o elenchi di prestazioni spesso sovrapponibili a quelle erogate dal SSN, svolgendo di fatto una funzione, a questo, “sostitutiva” …

[Elaborazione RBM Assicurazione Salute SpA, Fonte: Rapporto OASI,2022]
Rischio di inappropriatezza delle prestazioni e induzione della domanda
In molti casi le prestazioni, non essendoci un sistema di monitoraggio di Parte Pubblica sulla tipologia e la qualità delle prestazioni erogate, vengono erogate con rischi di inappropriatezza, consumismo sanitario e, comunque, mancata rispondenza (compliance) ad un percorso sanitario specifico.
Invece, il ricorso a forme di copertura integrativa, in ambito sanitario e socio-sanitario, dovrebbe facilitare soluzioni a favore del mantenimento dell’equilibrio del Ssn, evitando che il ricorso alla sanità privata diventi la modalità di compensazione dei disservizi della sanità pubblica.
Un altro «cigno nero» per il nostro SSN?
In questa situazione si potrebbero realizzare (ancora una volta) le condizioni del «cigno nero» per il nostro SSN. Vanno evidenziati alcuni rischi che si celano nel modo con cui fino ad ora si è sviluppata la sanità integrativa/sostitutiva. La “sanità integrativa” avrebbe dovuto guardare solo le prestazioni integrative e avrebbe dovuto portare risorse aggiuntive a quelle pubbliche che, in teoria, avrebbero finanziato il SSN per garantire i LEA. In realtà, le prestazioni della sanità integrativa si sono di fatto sovrapposte sostanzialmente ai LEA, duplicando prestazioni con un grado di inappropriatezza elevato (es. vedi pacchetti per gli screening)
In questo modo sono stati sottratti pazienti per i quali gli erogatori pubblici a gestione diretta avevano già effettuato una programmazione dell’offerta con il rischio di sottoutilizzo delle strutture e del personale. Poiché però permangono le liste d’attesa, si pone il problema anche dell’efficientamento delle strutture pubbliche.
L’induzione di prestazioni non sempre necessarie contribuisce oltre che ad un incremento dei costi, a comportamenti inappropriati sia da parte dei prescrittori che dei pazienti stessi: soprattutto di quei pazienti meno abili e capaci a utilizzare nelle scelte di cura, criteri di costo-efficacia ed appropriatezza e più in generale di essere in grado di scegliere gli erogatori pubblici di qualità nonostante le loro burocrazie e lentezze.
Da questo punto di vista si accentua quella diseguaglianza nell’accesso al SSN già presente nella scelta ed adozione di più efficaci stili di vita e selezione delle cure appropriate, tra ceti informati e ceti che lo sono meno, ovvero, tra ceti al alto reddito e ceti a reddito medio basso.
I fondi sostitutivi si sono dotati di proprie reti dirette di erogatori che si pongono in concorrenza con il SSN non solo rendendo sempre più difficile per la committenza pubblica operare sulla base di rigorose scelte costo-efficacia, ma presentandosi al mercato come le strutture di maggior qualità, più tecnologiche ed efficienti accentuando il rischio di far percepire il SSN come servizio progressivamente dedicato alle classi sociali più deboli.
Quali sinergie?
È necessario un più forte coordinamento pubblico per favorire lo sviluppo armonico e integrato /complementare tra “sanità Integrativa” e “sanità pubblica”.
È importante definire una chiara ed efficace riforma organica del Settore, attraverso la definizione di regole omogenee, che definisca i confini interni ed esterni e che superi alcune criticità e resistenze ideologiche su integrazione pubblico-privato, che istituzionalizzi definitivamente il secondo pilastro ”aperto”, garantendo il recupero di importanti “quote di universalismo“ perse nel tempo dal SSN anche per via della diversa capacità assistenziale di ciascuna Regione e del razionamento implicito derivante dalle politiche di riequilibrio della spesa pubblica in sanità degli ultimi anni.
Investire su di un Sistema informativo più rispondente alle richieste di trasparenza e di monitoraggio continuo, integrando le banche dati sui consumi sanitari: per misurare e rendere efficaci le scelte di programmazione sanitaria, individuare disincentivi finalizzati ad evitare duplicazioni di prestazioni, monitorare le prestazioni a basso «value» ed inappropriate.
L’uso della “sanità integrativa” potrebbe essere indirizzato verso la prevenzione e la promozione di corretti stili di vita superando una logica di “competizione” verso modalità di “cooperazione”.
La “sanità integrativa” può diventare un “player” stabile nel Sistema Salute che integra ed è complementare su alcune aree al SSN avviando “percorsi e cantieri” operativi di collaborazioni tra Servizio pubblico e Sanità Integrativa.
Alcune proposte per una maggiore sinergia tra “sanità pubblica” e “sanità integrativa”
Le “Aree di debolezza” del SSN e di possibile integrazione / supporto della sanità integrativa sono:
- La cronicità
- La non autosufficienza (LTC)
- La promozione della salute e stili di vita
Garantire al cittadino che lo sceglie, una presa in carico realmente integrata e condivisa, che escluda duplicazioni degli interventi inserendo nelle aree prestabilite, gli erogatori della sanità Integrativa, in specifici e definiti settori delle reti clinico assistenziali pubbliche, responsabilizzando i vari attori dell’integrazione pubblico-sanità integrativa verso l’obiettivo di salute condiviso e il percorso di cura più appropriato con un organizzazione delle cure secondo una logica di rete strutturata e di integrazione dei diversi setting assistenziali, assicurando una sistematica e monitorata rendicontazione delle attività.
Sarebbe importante definire il fabbisogno multidimensionale della persona e del suo nucleo familiare e individuare l’offerta di servizi che compongono un progetto/ programma di salute personalizzato sui bisogni e le necessità della persona, definendo in sede di “PAI” o di “PIPS” le collaborazioni tra “sanità pubblica” e “sanità integrativa” nei diversi “setting” assistenziali e nelle diverse filiere assistenziali
“Sanità integrativa” e “sanità pubblica”: garantire la loro “complementarietà”
La “sanità integrativa” deve recuperare quella caratteristica di complementarietà che gli attribuiva l’essere destinataria di agevolazioni fiscali e quindi, garantire (anche con un’idea di sussidiarietà), supporto al SSN per l’obiettivo primario della sostenibilità e dell’efficienza.
Bisogna lavorare sulla cooperazione e su soluzioni di qualità ed appropriatezza condivise, evitando derive consumistiche e progressivo “cannibalismo tra pilastri”.
La “sanità integrativa” dovrebbe offrire un supporto programmato, coordinato e monitorato alla presenza del SSN sul territorio, una maggiore capillarità e un deciso avanzamento tecnologico, con una particolare attenzione alla digitalizzazione e alla telemedicina e inoltre potrebbe estendere forme di copertura assistenziale a settori che oggi risultano esclusi.
Giorgio Banchieri
Segretario Nazionale ASIQUAS, docente DiSSE Università “Sapienza” Roma.
Marinella D’Innocenzo
Direttore Generale ASL di Rieti, socia fondatrice ASIQUAS