QS Edizioni - sabato 23 novembre 2024
Governo e Parlamento
Pronto soccorso. Le nuove linee guida in vista del traguardo. Accanto ai codici a colori nel triage, arrivano i numeri: da 1 (il più grave) a 5. Massimo 8 ore di attesa per presa in carico e disponibilità letti sarà affidata al “bed manager”
di L.F.- allegati(4)
 29 luglio - Trasmesso alle Regioni il documento definitivo elaborato dal Tavolo di lavoro istituito al Ministero della Salute che accoglie le richieste degli Enti locali e che ora è pronto per il via libera in Stato-Regioni. Definiti anche gli standard strutturali e di personale per l’Osservazione breve intensiva e le azioni per ridurre il sovraffollamento tra cui il blocco dei ricoveri programmati, l’istituzione della stanza/area di ricovero ("Admission Room"), in sostanza aree dell'ospedale ed esterne al Pronto Soccorso dedicate ai pazienti in attesa di ricovero, come soluzione provvisoria e l’implementazione del bed management. IL TESTO
29 luglio - Trasmesso alle Regioni il documento definitivo elaborato dal Tavolo di lavoro istituito al Ministero della Salute che accoglie le richieste degli Enti locali e che ora è pronto per il via libera in Stato-Regioni. Definiti anche gli standard strutturali e di personale per l’Osservazione breve intensiva e le azioni per ridurre il sovraffollamento tra cui il blocco dei ricoveri programmati, l’istituzione della stanza/area di ricovero ("Admission Room"), in sostanza aree dell'ospedale ed esterne al Pronto Soccorso dedicate ai pazienti in attesa di ricovero, come soluzione provvisoria e l’implementazione del bed management. IL TESTO
Nuovi codici numerici per la definizione delle priorità che vanno ad aggiungersi ai colori (come richiesto dalle Regioni) e nuovi standard per l’Osservazione breve intensiva e azioni per ridurre il sovraffollamento tra cui il blocco dei ricoveri programmati e l’implementazione del bed management. Sono queste le direttrici su cui si muovono le nuove linee guida elaborate dal Tavolo di lavoro istituito presso il Ministero della Salute ed inviate alle Regioni.
Il documento era stato già presentato a giugno ma le Regioni avevano chiesto alcune modifiche, tra cui la più importante era quella di mantenere (perlomeno in una prima fase transitoria) i codici di priorità a colori accanto alla nuova codifica numerica. Modifiche accettate dal Ministero che ha inviato nuovamente il testo agli Enti locali e che ora dovrà essere approvato nella Conferenza Stato-Regioni di giovedì 1 agosto.
Ma vediamo in sintesi tutte le novità delle nuove linee guida:
Nuovi codici di priorità per il Triage. Nel modello proposto dal Ministero si adotta un sistema di codifica a 5 codici numerici di priorità, con valori da 1 a 5, ove 1 indica il massimo livello di gravità. “Le Regioni – si legge - possono associare al codice numerico anche il codice colore. La nuova codifica consente di focalizzare l’attenzione sulle condizioni cliniche che rientrano nell’ambito dell’urgenza differibile, individuando l’ambito delle patologie da definire come urgenza minore. L’implementazione della nuova codifica dovrà avvenire progressivamente, entro 18 mesi dalla pubblicazione del presente documento.
Per ognuno dei 5 codici, si indica anche il tempo massimo di attesa per l’accesso alle aree di trattamento, che va dall’accesso immediato per l’emergenza all’accesso entro 240 minuti per le situazioni di non urgenza. Nella tabella che segue sono riportati i cinque livelli, la loro denominazione, la loro definizione e i tempi massimi di attesa per l’accesso alle aree di trattamento”.
Per una corretta gestione del percorso diagnostico-terapeutico dei pazienti che accedono al P.S. si raccomanda un tempo non superiore alle 8 ore dall’arrivo, anche nel caso di presentazioni cliniche complesse, in aderenza a quanto evidenziato nella letteratura internazionale.
Il Triage. Il documento costituisce un aggiornamento delle Linee di indirizzo sul Triage emanate con l'Accordo SR del 2003 e, nel ridefinire la funzione di Triage, sviluppa le possibilità organizzative, in linea con i recenti dati di letteratura internazionale e con l'attuale fase di ridisegno del nostro sistema sanitario, allo scopo di migliorare la presa in carico del paziente e l'inizio del trattamento urgente.
Il Triage è l'inizio del percorso di Pronto Soccorso ed ha due obiettivi:
- individuare le priorità di accesso alle cure;
- indirizzare il paziente all'appropriato percorso diagnostico-terapeutico

Nel documento si ribadisce che il Triage in Pronto Soccorso “è una funzione infermieristica effettuata da personale con appropriate competenze e attuata sulla base di linee guida e protocolli in continuo aggiornamento. L'infermiere di Triage è dotato di autonomia professionale, in relazione alle competenze acquisite durante il corso di formazione, può essere specificatamente autorizzato alla somministrazione di alcuni farmaci, all'esecuzione di prelievi ematici ed all'inizio di trattamenti, qualora queste attività siano previste da protocolli interni.
Percorsi rapidi (Fast Track, See and Treat)
Il See and Treat è un modello di risposta assistenziale alle urgenze minori che si basa sull’adozione di specifici protocolli medico-infermieristici condivisi per il trattamento di problemi clinici preventivamente definiti. Il paziente viene preso in carico in una determinata area del pronto soccorso dall’infermiere in possesso di formazione specifica che applica le procedure previste da protocolli condivisi e validati, assicura il completamento del percorso e può essere specificamente autorizzato alla somministrazione di alcuni farmaci. Si tratta di un modello di risposta assistenziale alle urgenze minori di pertinenza mono specialistica.
Percorso pediatrico
Si spiega come particolare attenzione dovrà essere dedicata alla rilevazione e al trattamento del dolore pediatrico. Per questo motivo, dovranno essere disponibili ed utilizzate, correttamente e costantemente, dall’infermiere addetto al triage le scale validate del dolore pediatrico, specifiche per fasce d’età.

Linee guida Osservazione breve intensiva (OBI). Ma non solo triage, nel documento sono anche definiti vari aspetti di continuità all' interno del percorso di cura del paziente in Pronto Soccorso, OBI, ricovero, individuando i limiti temporali delle prestazioni.
“L'OBI – si legge - costituisce una modalità di gestione delle emergenze-urgenze per pazienti con problemi clinici acuti ad alto grado di criticità ma a basso rischio evolutivo, oppure a bassa criticità ma con potenziale rischio evolutivo, aventi un'elevata probabilità di reversibilità, con necessità di un iter diagnostico e terapeutico non differibile e/o non gestibile in altri contesti assistenziali. Dal punto di vista organizzativo l'OBI è una unità funzionale del Pronto Soccorso.
Le funzioni dell'OBI si realizzano in:
- osservazione clinica;
- terapia a breve termine di patologie a complessità moderata;
- possibilità di approfondimento diagnostico - terapeutico finalizzato al ricovero appropriato o alla dimissione.
Tempi massimi in OBI. Nelle linee guida si specifica come” l’ammissione dei pazienti in O.B.I., laddove appropriata, deve avvenire entro un tempo massimo di 6 ore dalla presa in carico e la permanenza non deve superare le 36 ore dalla presa in carico al triage”.
Il trattamento in OBI può esitare a sua volta in:
- Ricovero presso una unità di degenza della struttura ospedaliera (che inizia dall' ora di dimissione dall'OBI) o trasferimento presso altra struttura per acuti;
- Dimissione con affidamento alle strutture territoriali o residenziali, prevedendo se necessario il controllo presso strutture ambulatoriali dell'Azienda sanitaria (follow up).
Standard strutturali dell’OBI. Le linee guida precisano come l'area di OBI “è attivata in locali dedicati ed abitualmente è collocata in posizione adiacente o comunque nelle immediate vicinanze del Pronto Soccorso. Il locale dedicato all'OBI, organizzato in strutture open-space e/o a box singoli, è opportunamente attrezzato per garantire la tutela della privacy ed il comfort del paziente”.
Nell'OBI, sia per adulti che pediatrica, oltre alla dotazione standard di materiale sanitario, sono presenti le seguenti apparecchiature:
- carrello per l'emergenza;
- monitor defibrillatore/stimolatore;
- ventilatore meccanico;
- dispositivi per la somministrazione di Ossigeno nelle diverse situazioni cliniche (maschera di Venturi, maschera ad alto flusso, CPAP - Pressione Positiva Continua nelle vie Aeree);
- elettrocardiografo;
- pompe infusionali.
Devono, inoltre, essere disponibili nell'ambito del Pronto Soccorso le seguenti apparecchiature: ecografo pluridisciplinare ed emogasanalizzatore.
Nell'OBI pediatrica devono essere presenti le dotazioni di dispositivi e apparecchiature adeguati alle diverse fasce di età. Nell'OBI ostetrica la dotazione tecnologica deve prevedere anche un ecografo multidisciplinare con sonda transvaginale (ecofast) e un apparecchio di cardiotocografia fetale.
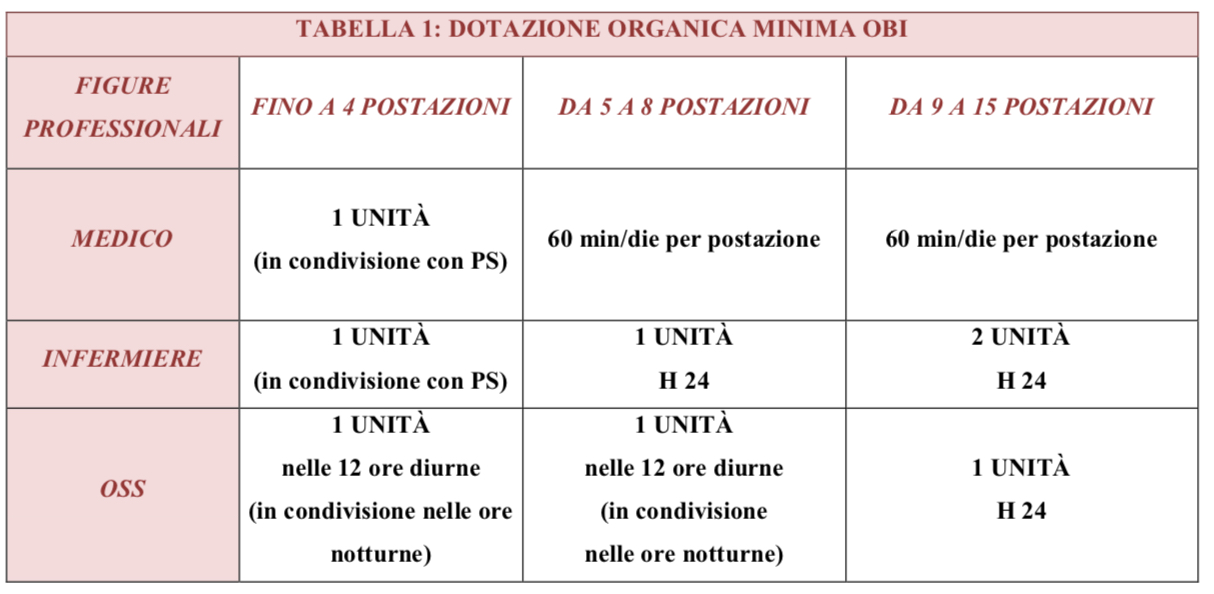
Standard personale OBI. La postazione è l'unità dedicata al paziente ove si realizzano le attività di assistenza, diagnosi e cura, nel rispetto della privacy e del comfort. La dotazione delle postazioni dedicate all'OBI è individuata mediante il criterio di 1 postazione ogni 5.000 accessi al Pronto Soccorso
Per l'OBI pediatrica si prevedono almeno 2 postazioni per ogni U.O. di Pediatria o P.S. pediatrico, oppure 1 postazione ogni 4.000 accessi in P.S. Le postazioni di OBI sono funzionali e pertanto non devono essere considerate nella dotazione totale dei posti letto dedicati al ricovero ospedaliero.
E' necessario dotare almeno il 50% delle postazioni di sistemi di monitoraggio multiparametrico del paziente. Inoltre si precisa che la dotazione di personale assegnato all'OBI, in modo integrato con il Pronto Soccorso, è proporzionale alle dimensioni della struttura, intendendo per dimensione il numero di postazioni operanti
Per un modulo di 5-8 postazioni, si indica come dotazione minima la presenza di una unità infermieristica nelle 24 ore e di una unità medica per almeno 8 ore diurne non continuative. Nelle ore notturne la presenza del medico è assicurata dal personale in servizio presso il Pronto Soccorso. Per quanto riguarda il personale di supporto, è altresì indicata la presenza di una unità di OSS nelle 12 ore diurne; nelle ore notturne tale risorsa può essere condivisa con il P.S.
Il personale dell'OBI opera in maniera integrata e coordinata con il restante personale del Pronto Soccorso e, ove presente, della Medicina d'Urgenza, al fine di garantire la continuità assistenziale.
Azioni per ridurre il sovraffollamento in Pronto soccorso.
In generale nel documento si definiscono le azioni che possono essere introdotte per ridurre il fenomeno e che principalmente “richiedono un'azione integrata con la rete dei servizi territoriali sanitari e sociali presenti a livello locale”.
Di seguito sono elencate le principali azioni da attuarsi a livello di rete dei servizi ospedalieri e territoriali:
- Definizione per ciascun territorio di percorsi di "affidamento diretto" per la presa in carico da parte delle Unità Operative Ospedaliere dei casi urgenti già seguiti dalle stesse (es. pazienti oncologici- nefrologici-ematologici- supporto trasfusionale-urologici).
- Definizione per ciascun territorio di percorsi per la gestione delle urgenze ambulatoriali con classe di priorità di tipo U (entro 72 ore).
- Implementazione presso ciascun Pronto Soccorso di modalità strutturate per la gestione l'informazione/indirizzamento dei pazienti verso la rete dei servizi sociali sociosanitari per percorsi complessi.
- Definizione per ciascun territorio di protocolli per l'identificazione, trattamento, dimissione e presa in carico sanitaria e/o sociale dei "frequent user".
- Definizione per ciascun territorio di percorsi condivisi tra ospedale e territorio per la gestione del "fine vita" con particolare riferimento ai pazienti in Assistenza Domiciliare Integrata (ADI) e in strutture protette.
- Realizzare e rafforzare i servizi territoriali e soprattutto la loro capacità di intercettare quanto sarebbe inappropriato nell'ambito del Pronto Soccorso, incentivando la realizzazione di Aggregazioni Funzionali Territoriali (AFT), di Unità Complesse di Cure Primarie (UCCP) o anche di Case della salute e Ospedali di Comunità, Hospice.
- Attivazione di soluzioni volte a migliorare l'accessibilità ai servizi di continuità assistenziale, quali ad esempio l'attivazione del numero unico europeo 116117.
Ma non solo nelle linee guida si definiscono anche altre azioni specifiche:
- Adozione di protocolli per la gestione di casi clinici specifici (es.: dolore toracico, ictus
- Adozione dei percorsi di Fast Track per prestazioni a bassa complessità;
- Monitoraggio dei tempi di esecuzione e refertazione degli esami radiologici, di laboratorio e delle consulenze, per incrementare il grado di efficienza della fase di processo;
- Individuazione di percorsi dedicati per le prestazioni specialistiche rivolte al Pronto Soccorso, che devono essere separati da quelli rivolti ai pazienti degenti e ambulatoriali; inoltre, per garantire la tempestività di completamento dell'iter diagnostico in Pronto Soccorso, deve essere sempre specificato il livello di priorità distinguendo tra "emergenza" ed "urgenza";
- Adozione di strumenti di comunicazione (sistemi informativi) volti a condividere con i servizi ed il personale coinvolto i livelli di priorità e le informazioni sullo stato di avanzamento dei percorsi;
- Rilevazione dei carichi di lavoro e adeguamento delle risorse adottando anche modalità organizzative che consentano la flessibilità degli organici attivi in funzione del reale grado di attività del servizio nei periodi di prevedibile iperafflusso;
- Adeguamento della dotazione organica di personale anche in funzione del ruolo svolto nell'ambito della rete dell'emergenza- urgenza (Pronto Soccorso, DEA I livello, DEA II livello) e della presenza di strutture quali la Medicina d'urgenza, della Terapia sub intensiva, etc ...
- Attuazione di strategie di "rinforzo temporaneo" del personale medico, infermieristico e di supporto.
A prescindere da queste azioni preventive il documento suggerisce anche le azioni da mettere in atto in caso di iperafflusso:
- Definizione di un numero preordinato di posti letto, di area medica e chirurgica, quotidianamente a disposizione del Pronto Soccorso, al fine di assicurare le esigenze ordinarie di ricovero urgente di tale servizio.
- Implementazione di un cruscotto in grado di rappresentare l'effettiva situazione dei posti letto disponibili o che si renderanno disponibili in tempi brevi.
- Pianificazione di un numero di dimissioni medio pari al bisogno quotidiano del Pronto Soccorso, anche attraverso il monitoraggio della durata di degenza dei pazienti.
- Definizione di modalità che garantiscano la possibilità di dimissione dai reparti anche nei giorni prefestivi e festivi, soprattutto a ridosso del fine settimana, almeno per quei pazienti che dispongano già o non richiedano un percorso di presa in carico a livello territoriale.
- Adozione di specifiche procedure organizzative aziendali e interaziendali che garantiscano il rapido back transfer dei pazienti dai centri Hub di riferimento ai centri Spoke, con l'obiettivo prioritario di decongestionare i centri a maggior afflusso di pazienti.
- Definizione di accordi di rete con i presidi ospedalieri e/o cliniche, che non hanno ruolo nella rete dell'emergenza-urgenza, per la disponibilità di posti letto per acuti e per post-acuti.
- Istituzione della stanza/area di ricovero ("Admission Room"), aree dell'ospedale ed esterne al Pronto Soccorso, dedicate ai pazienti in attesa di ricovero, come soluzione provvisoria da utilizzare nel caso di grave sovraffollamento.
- Definizione di percorsi che consentano nelle situazioni più gravi, di operativa h possibilità di ricovero in altro presidio ospedaliero, previa verifica della reale disponibilità del Posto Letto, e senza interferire significativamente con l'attività di accettazione Pronto Soccorso / Ospedale.
- Definizione di percorsi ambulatoriali post-Pronto Soccorso per la presa in carico del paziente al fine di garantire una dimissione sicura e una minore percentuale di re-ingressi in Pronto Soccorso.
- Blocco temporaneo dei ricoveri programmati o non urgenti per un intervallo di tempo rapportato alla severità del sovraffollamento. Inizialmente la soluzione dovrà interessare le Unità Operative dell'area medica, compresa l'area medico-specialistica, e in seconda istanza le Unità Operative dell’area chirurgica.
Bed Management. Nel documento riveste particolare rilevanza l’implementazione delle funzioni di Bed Management, all'ottimizzazione all’utilizzo della risorsa "posto letto" mediante un puntuale e metodico governo delle fasi di ricovero e di dimissione.
“L'istituzione della funzione del Bed Management – si legge - rappresenta un elemento di facilitazione nel processo di governo dei flussi del paziente in ospedale e rappresenta una funzione della Direzione Aziendale tesa ad assicurare il coordinamento e l'integrazione tra logistica, aree produttive ospedaliere e percorsi diagnostici terapeutici. Al momento non c'è un unico modello di riferimento per la funzione di Bed Management, in quanto ogni realtà deve rispondere con proprie risorse umane, logistiche e tecniche, tuttavia tale funzione rappresenta un'espressione di integrazione professionale medico-infermieristica nell'ambito di un team i cui componenti devono possedere le seguenti caratteristiche: la conoscenza approfondita dell'ospedale e la conoscenza delle esigenze operative, al fine di garantire la massima integrazione tra i percorsi di urgenza e quelli programmati”.
La funzione del Bed Management dovrà essere declinata in un regolamento che ne evidenzi le modalità organizzative e le relative attività e dovrà basarsi su alcuni capisaldi:
- verifica in tempo reale della disponibilità dei posti letto; o indicazione dei tempi di ricovero attraverso un sistema di relazione continuo con le UUOO, supportato da un cruscotto per il monitoraggio;
- verifica della programmazione delle dimissioni e della continuità delle stesse nell'arco di tutta la settimana; organizzazione di un sistema di dimissioni verso altri setting assistenziali (Post acuzie, Riabilitazione, Ospedali di Comunità, Case della Salute, ecc.);
- di concerto con la Direzione Sanitaria, procede al monitoraggio della durata della degenza dei pazienti. Sviluppare un sistema di presa in carico precoce delle "dimissioni difficili" sin dal momento del ricovero;
- monitorare i percorsi dei pazienti considerati "frequent use/ anziani fragili e socialmente difficili.
Si dovrà poi prevedere un cruscotto per il monitoraggio dei posti letto e delle dimissioni in tempo reale che dovrà interfacciarsi con il sistema informativo del Pronto Soccorso. I dati di monitoraggio, disponibili on line, saranno visibili per le Unità Operative con l'obiettivo di promuovere una collaborazione tra tutte le strutture del presidio ospedaliero. Periodicamente saranno pubblicati report sui dati di attività.
L.F.
Il documento era stato già presentato a giugno ma le Regioni avevano chiesto alcune modifiche, tra cui la più importante era quella di mantenere (perlomeno in una prima fase transitoria) i codici di priorità a colori accanto alla nuova codifica numerica. Modifiche accettate dal Ministero che ha inviato nuovamente il testo agli Enti locali e che ora dovrà essere approvato nella Conferenza Stato-Regioni di giovedì 1 agosto.
Ma vediamo in sintesi tutte le novità delle nuove linee guida:
Nuovi codici di priorità per il Triage. Nel modello proposto dal Ministero si adotta un sistema di codifica a 5 codici numerici di priorità, con valori da 1 a 5, ove 1 indica il massimo livello di gravità. “Le Regioni – si legge - possono associare al codice numerico anche il codice colore. La nuova codifica consente di focalizzare l’attenzione sulle condizioni cliniche che rientrano nell’ambito dell’urgenza differibile, individuando l’ambito delle patologie da definire come urgenza minore. L’implementazione della nuova codifica dovrà avvenire progressivamente, entro 18 mesi dalla pubblicazione del presente documento.
Per ognuno dei 5 codici, si indica anche il tempo massimo di attesa per l’accesso alle aree di trattamento, che va dall’accesso immediato per l’emergenza all’accesso entro 240 minuti per le situazioni di non urgenza. Nella tabella che segue sono riportati i cinque livelli, la loro denominazione, la loro definizione e i tempi massimi di attesa per l’accesso alle aree di trattamento”.
Per una corretta gestione del percorso diagnostico-terapeutico dei pazienti che accedono al P.S. si raccomanda un tempo non superiore alle 8 ore dall’arrivo, anche nel caso di presentazioni cliniche complesse, in aderenza a quanto evidenziato nella letteratura internazionale.
Il Triage. Il documento costituisce un aggiornamento delle Linee di indirizzo sul Triage emanate con l'Accordo SR del 2003 e, nel ridefinire la funzione di Triage, sviluppa le possibilità organizzative, in linea con i recenti dati di letteratura internazionale e con l'attuale fase di ridisegno del nostro sistema sanitario, allo scopo di migliorare la presa in carico del paziente e l'inizio del trattamento urgente.
Il Triage è l'inizio del percorso di Pronto Soccorso ed ha due obiettivi:
- individuare le priorità di accesso alle cure;
- indirizzare il paziente all'appropriato percorso diagnostico-terapeutico

Nel documento si ribadisce che il Triage in Pronto Soccorso “è una funzione infermieristica effettuata da personale con appropriate competenze e attuata sulla base di linee guida e protocolli in continuo aggiornamento. L'infermiere di Triage è dotato di autonomia professionale, in relazione alle competenze acquisite durante il corso di formazione, può essere specificatamente autorizzato alla somministrazione di alcuni farmaci, all'esecuzione di prelievi ematici ed all'inizio di trattamenti, qualora queste attività siano previste da protocolli interni.
Percorsi rapidi (Fast Track, See and Treat)
Il See and Treat è un modello di risposta assistenziale alle urgenze minori che si basa sull’adozione di specifici protocolli medico-infermieristici condivisi per il trattamento di problemi clinici preventivamente definiti. Il paziente viene preso in carico in una determinata area del pronto soccorso dall’infermiere in possesso di formazione specifica che applica le procedure previste da protocolli condivisi e validati, assicura il completamento del percorso e può essere specificamente autorizzato alla somministrazione di alcuni farmaci. Si tratta di un modello di risposta assistenziale alle urgenze minori di pertinenza mono specialistica.
Percorso pediatrico
Si spiega come particolare attenzione dovrà essere dedicata alla rilevazione e al trattamento del dolore pediatrico. Per questo motivo, dovranno essere disponibili ed utilizzate, correttamente e costantemente, dall’infermiere addetto al triage le scale validate del dolore pediatrico, specifiche per fasce d’età.

Linee guida Osservazione breve intensiva (OBI). Ma non solo triage, nel documento sono anche definiti vari aspetti di continuità all' interno del percorso di cura del paziente in Pronto Soccorso, OBI, ricovero, individuando i limiti temporali delle prestazioni.
“L'OBI – si legge - costituisce una modalità di gestione delle emergenze-urgenze per pazienti con problemi clinici acuti ad alto grado di criticità ma a basso rischio evolutivo, oppure a bassa criticità ma con potenziale rischio evolutivo, aventi un'elevata probabilità di reversibilità, con necessità di un iter diagnostico e terapeutico non differibile e/o non gestibile in altri contesti assistenziali. Dal punto di vista organizzativo l'OBI è una unità funzionale del Pronto Soccorso.
Le funzioni dell'OBI si realizzano in:
- osservazione clinica;
- terapia a breve termine di patologie a complessità moderata;
- possibilità di approfondimento diagnostico - terapeutico finalizzato al ricovero appropriato o alla dimissione.
Tempi massimi in OBI. Nelle linee guida si specifica come” l’ammissione dei pazienti in O.B.I., laddove appropriata, deve avvenire entro un tempo massimo di 6 ore dalla presa in carico e la permanenza non deve superare le 36 ore dalla presa in carico al triage”.
Il trattamento in OBI può esitare a sua volta in:
- Ricovero presso una unità di degenza della struttura ospedaliera (che inizia dall' ora di dimissione dall'OBI) o trasferimento presso altra struttura per acuti;
- Dimissione con affidamento alle strutture territoriali o residenziali, prevedendo se necessario il controllo presso strutture ambulatoriali dell'Azienda sanitaria (follow up).
Standard strutturali dell’OBI. Le linee guida precisano come l'area di OBI “è attivata in locali dedicati ed abitualmente è collocata in posizione adiacente o comunque nelle immediate vicinanze del Pronto Soccorso. Il locale dedicato all'OBI, organizzato in strutture open-space e/o a box singoli, è opportunamente attrezzato per garantire la tutela della privacy ed il comfort del paziente”.
Nell'OBI, sia per adulti che pediatrica, oltre alla dotazione standard di materiale sanitario, sono presenti le seguenti apparecchiature:
- carrello per l'emergenza;
- monitor defibrillatore/stimolatore;
- ventilatore meccanico;
- dispositivi per la somministrazione di Ossigeno nelle diverse situazioni cliniche (maschera di Venturi, maschera ad alto flusso, CPAP - Pressione Positiva Continua nelle vie Aeree);
- elettrocardiografo;
- pompe infusionali.
Devono, inoltre, essere disponibili nell'ambito del Pronto Soccorso le seguenti apparecchiature: ecografo pluridisciplinare ed emogasanalizzatore.
Nell'OBI pediatrica devono essere presenti le dotazioni di dispositivi e apparecchiature adeguati alle diverse fasce di età. Nell'OBI ostetrica la dotazione tecnologica deve prevedere anche un ecografo multidisciplinare con sonda transvaginale (ecofast) e un apparecchio di cardiotocografia fetale.
Standard personale OBI. La postazione è l'unità dedicata al paziente ove si realizzano le attività di assistenza, diagnosi e cura, nel rispetto della privacy e del comfort. La dotazione delle postazioni dedicate all'OBI è individuata mediante il criterio di 1 postazione ogni 5.000 accessi al Pronto Soccorso
Per l'OBI pediatrica si prevedono almeno 2 postazioni per ogni U.O. di Pediatria o P.S. pediatrico, oppure 1 postazione ogni 4.000 accessi in P.S. Le postazioni di OBI sono funzionali e pertanto non devono essere considerate nella dotazione totale dei posti letto dedicati al ricovero ospedaliero.
E' necessario dotare almeno il 50% delle postazioni di sistemi di monitoraggio multiparametrico del paziente. Inoltre si precisa che la dotazione di personale assegnato all'OBI, in modo integrato con il Pronto Soccorso, è proporzionale alle dimensioni della struttura, intendendo per dimensione il numero di postazioni operanti
Per un modulo di 5-8 postazioni, si indica come dotazione minima la presenza di una unità infermieristica nelle 24 ore e di una unità medica per almeno 8 ore diurne non continuative. Nelle ore notturne la presenza del medico è assicurata dal personale in servizio presso il Pronto Soccorso. Per quanto riguarda il personale di supporto, è altresì indicata la presenza di una unità di OSS nelle 12 ore diurne; nelle ore notturne tale risorsa può essere condivisa con il P.S.
Il personale dell'OBI opera in maniera integrata e coordinata con il restante personale del Pronto Soccorso e, ove presente, della Medicina d'Urgenza, al fine di garantire la continuità assistenziale.

Azioni per ridurre il sovraffollamento in Pronto soccorso.
In generale nel documento si definiscono le azioni che possono essere introdotte per ridurre il fenomeno e che principalmente “richiedono un'azione integrata con la rete dei servizi territoriali sanitari e sociali presenti a livello locale”.
Di seguito sono elencate le principali azioni da attuarsi a livello di rete dei servizi ospedalieri e territoriali:
- Definizione per ciascun territorio di percorsi di "affidamento diretto" per la presa in carico da parte delle Unità Operative Ospedaliere dei casi urgenti già seguiti dalle stesse (es. pazienti oncologici- nefrologici-ematologici- supporto trasfusionale-urologici).
- Definizione per ciascun territorio di percorsi per la gestione delle urgenze ambulatoriali con classe di priorità di tipo U (entro 72 ore).
- Implementazione presso ciascun Pronto Soccorso di modalità strutturate per la gestione l'informazione/indirizzamento dei pazienti verso la rete dei servizi sociali sociosanitari per percorsi complessi.
- Definizione per ciascun territorio di protocolli per l'identificazione, trattamento, dimissione e presa in carico sanitaria e/o sociale dei "frequent user".
- Definizione per ciascun territorio di percorsi condivisi tra ospedale e territorio per la gestione del "fine vita" con particolare riferimento ai pazienti in Assistenza Domiciliare Integrata (ADI) e in strutture protette.
- Realizzare e rafforzare i servizi territoriali e soprattutto la loro capacità di intercettare quanto sarebbe inappropriato nell'ambito del Pronto Soccorso, incentivando la realizzazione di Aggregazioni Funzionali Territoriali (AFT), di Unità Complesse di Cure Primarie (UCCP) o anche di Case della salute e Ospedali di Comunità, Hospice.
- Attivazione di soluzioni volte a migliorare l'accessibilità ai servizi di continuità assistenziale, quali ad esempio l'attivazione del numero unico europeo 116117.
Ma non solo nelle linee guida si definiscono anche altre azioni specifiche:
- Adozione di protocolli per la gestione di casi clinici specifici (es.: dolore toracico, ictus
- Adozione dei percorsi di Fast Track per prestazioni a bassa complessità;
- Monitoraggio dei tempi di esecuzione e refertazione degli esami radiologici, di laboratorio e delle consulenze, per incrementare il grado di efficienza della fase di processo;
- Individuazione di percorsi dedicati per le prestazioni specialistiche rivolte al Pronto Soccorso, che devono essere separati da quelli rivolti ai pazienti degenti e ambulatoriali; inoltre, per garantire la tempestività di completamento dell'iter diagnostico in Pronto Soccorso, deve essere sempre specificato il livello di priorità distinguendo tra "emergenza" ed "urgenza";
- Adozione di strumenti di comunicazione (sistemi informativi) volti a condividere con i servizi ed il personale coinvolto i livelli di priorità e le informazioni sullo stato di avanzamento dei percorsi;
- Rilevazione dei carichi di lavoro e adeguamento delle risorse adottando anche modalità organizzative che consentano la flessibilità degli organici attivi in funzione del reale grado di attività del servizio nei periodi di prevedibile iperafflusso;
- Adeguamento della dotazione organica di personale anche in funzione del ruolo svolto nell'ambito della rete dell'emergenza- urgenza (Pronto Soccorso, DEA I livello, DEA II livello) e della presenza di strutture quali la Medicina d'urgenza, della Terapia sub intensiva, etc ...
- Attuazione di strategie di "rinforzo temporaneo" del personale medico, infermieristico e di supporto.
A prescindere da queste azioni preventive il documento suggerisce anche le azioni da mettere in atto in caso di iperafflusso:
- Definizione di un numero preordinato di posti letto, di area medica e chirurgica, quotidianamente a disposizione del Pronto Soccorso, al fine di assicurare le esigenze ordinarie di ricovero urgente di tale servizio.
- Implementazione di un cruscotto in grado di rappresentare l'effettiva situazione dei posti letto disponibili o che si renderanno disponibili in tempi brevi.
- Pianificazione di un numero di dimissioni medio pari al bisogno quotidiano del Pronto Soccorso, anche attraverso il monitoraggio della durata di degenza dei pazienti.
- Definizione di modalità che garantiscano la possibilità di dimissione dai reparti anche nei giorni prefestivi e festivi, soprattutto a ridosso del fine settimana, almeno per quei pazienti che dispongano già o non richiedano un percorso di presa in carico a livello territoriale.
- Adozione di specifiche procedure organizzative aziendali e interaziendali che garantiscano il rapido back transfer dei pazienti dai centri Hub di riferimento ai centri Spoke, con l'obiettivo prioritario di decongestionare i centri a maggior afflusso di pazienti.
- Definizione di accordi di rete con i presidi ospedalieri e/o cliniche, che non hanno ruolo nella rete dell'emergenza-urgenza, per la disponibilità di posti letto per acuti e per post-acuti.
- Istituzione della stanza/area di ricovero ("Admission Room"), aree dell'ospedale ed esterne al Pronto Soccorso, dedicate ai pazienti in attesa di ricovero, come soluzione provvisoria da utilizzare nel caso di grave sovraffollamento.
- Definizione di percorsi che consentano nelle situazioni più gravi, di operativa h possibilità di ricovero in altro presidio ospedaliero, previa verifica della reale disponibilità del Posto Letto, e senza interferire significativamente con l'attività di accettazione Pronto Soccorso / Ospedale.
- Definizione di percorsi ambulatoriali post-Pronto Soccorso per la presa in carico del paziente al fine di garantire una dimissione sicura e una minore percentuale di re-ingressi in Pronto Soccorso.
- Blocco temporaneo dei ricoveri programmati o non urgenti per un intervallo di tempo rapportato alla severità del sovraffollamento. Inizialmente la soluzione dovrà interessare le Unità Operative dell'area medica, compresa l'area medico-specialistica, e in seconda istanza le Unità Operative dell’area chirurgica.
Bed Management. Nel documento riveste particolare rilevanza l’implementazione delle funzioni di Bed Management, all'ottimizzazione all’utilizzo della risorsa "posto letto" mediante un puntuale e metodico governo delle fasi di ricovero e di dimissione.
“L'istituzione della funzione del Bed Management – si legge - rappresenta un elemento di facilitazione nel processo di governo dei flussi del paziente in ospedale e rappresenta una funzione della Direzione Aziendale tesa ad assicurare il coordinamento e l'integrazione tra logistica, aree produttive ospedaliere e percorsi diagnostici terapeutici. Al momento non c'è un unico modello di riferimento per la funzione di Bed Management, in quanto ogni realtà deve rispondere con proprie risorse umane, logistiche e tecniche, tuttavia tale funzione rappresenta un'espressione di integrazione professionale medico-infermieristica nell'ambito di un team i cui componenti devono possedere le seguenti caratteristiche: la conoscenza approfondita dell'ospedale e la conoscenza delle esigenze operative, al fine di garantire la massima integrazione tra i percorsi di urgenza e quelli programmati”.
La funzione del Bed Management dovrà essere declinata in un regolamento che ne evidenzi le modalità organizzative e le relative attività e dovrà basarsi su alcuni capisaldi:
- verifica in tempo reale della disponibilità dei posti letto; o indicazione dei tempi di ricovero attraverso un sistema di relazione continuo con le UUOO, supportato da un cruscotto per il monitoraggio;
- verifica della programmazione delle dimissioni e della continuità delle stesse nell'arco di tutta la settimana; organizzazione di un sistema di dimissioni verso altri setting assistenziali (Post acuzie, Riabilitazione, Ospedali di Comunità, Case della Salute, ecc.);
- di concerto con la Direzione Sanitaria, procede al monitoraggio della durata della degenza dei pazienti. Sviluppare un sistema di presa in carico precoce delle "dimissioni difficili" sin dal momento del ricovero;
- monitorare i percorsi dei pazienti considerati "frequent use/ anziani fragili e socialmente difficili.
Si dovrà poi prevedere un cruscotto per il monitoraggio dei posti letto e delle dimissioni in tempo reale che dovrà interfacciarsi con il sistema informativo del Pronto Soccorso. I dati di monitoraggio, disponibili on line, saranno visibili per le Unità Operative con l'obiettivo di promuovere una collaborazione tra tutte le strutture del presidio ospedaliero. Periodicamente saranno pubblicati report sui dati di attività.
L.F.
29 luglio 2019
© QS Edizioni - Riproduzione riservata
- Allegati
- Il testo delle linee guida del Ps
- Codifica Triage
- Iter Pronto soccorso
- Dotazione organica minima Obi