stampa | chiudi
Sabato 10 NOVEMBRE 2018
40 anni dalle grandi riforme sanitarie. Legge Basaglia e istituzione del Ssn: una riflessione comune (terza e ultima parte)
Lo sforzo per mantenere e rafforzare il nostro servizio sanitario pubblico e universalistico non è stato solo istituzionale ma delle collettività regionali e locali. E’ auspicabile che questa impostazione venga mantenuta per affrontare le sfide assistenziali dei prossimi anni. Ma contro questa impostazione sembra andare quanto è accaduto in questi ultimi anni con una rideterminazione al ribasso della programmazione poliennale della spesa sanitaria e con un aggiustamento verso il basso delle previsioni su base poliennale pari a 5,5 miliardi in meno rispetto al previsto
9. I problemi e le prospettive
9.1. Problemi e prospettive dei servizi per la salute mentale
Come si può rilevare leggendo i rapporti che il Ministero della salute produce in materia di prestazioni, attività e servizi per la tutela della salute mentale, i Dipartimenti di salute mentale ogni anno sono contattati da oltre 800.000 utenti di cui 310.000 sono utenti che per la prima volta nella loro vita contattano un DSM.
Annualmente le e prestazioni erogare dai servizi territoriali del DSM sono poco meno di 12 milioni. Le giornate di permanenza presso le strutture residenziali sono circa 7,5 milioni per 31.600 utenti. 1,8 milioni sono gli accessi alle strutture semiresidenziali per oltre 28 mila utenti. I dimessi dai servizi ospedalieri sono 109 mila per anno con una degenza media di 12,7 giorni.
I TSO nei SPDC sono annualmente 8 mila (l’8,1% dei ricoveri avvenuti nei reparti psichiatrici pubblici). Le unità di personale sono 31.586 di cui 18,65 per cento medici, 6,7 per cento psicologi e 44 per cento infermieri, Le strutture sono costituite da 1.460 servizi territoriali, 2.282 strutture residenziali e 898 strutture semiresidenziali, mentre gli SPDC sono 285 con 3.623 posti letto per ricoveri ordinari e 244 posti letto per ricoveri in day hospital.
Questo apparato assistenziale si relaziona con gli altri servizi sanitari, i servizi sociali, del volontariato e del privato sociale.. Esso è chiamato a farsi carico dei problemi connessi localmente alla specifica situazione epidemiologica dei disturbi psichici, ma anche all’emergere dei “nuovi bisogni“ in uno scenario sociale e sanitario mutato, che richiede ai servizi psichiatrici un adeguamento delle metodologie e degli approcci diagnostici, terapeutici, riabilitativi, preventivi.
In occasione della giornata dedicata alla salute mentale, 11 ottobre 2018, l’Organizzazione mondiale della sanità (Oms), ha ricordato che il peso globale dei disturbi mentali continua a crescere con un conseguente impatto sulla salute e sui principali aspetti sociali, umani ed economici in tutti i Paesi del mondo.
L’Oms ha poi evidenziato che i disturbi mentali, che comprendono i disturbi psicotici (come la schizofrenia, il disturbo schizofreniforme, il disturbo schizoaffettivo, il disturbo delirante), i disturbi dell’umore (come il disturbo bipolare I e la depressione maggiore), disturbi d’ansia, anoressia e bulimia nervose, disturbi da abuso di sostanze e di alcol, costituiscono un importante problema di sanità pubblica. Si presentano infatti in tutte le classi d’età, sono associati a difficoltà nelle attività quotidiane, nel lavoro, nei rapporti interpersonali e familiari, e sono all'origine di elevati costi sociali ed economici per le persone colpite e per le loro famiglie.
Nei DSM del nostro SSN si avverte l’esigenza di impegnarsi sulle seguenti aree di bisogno prioritarie:
- disturbi psichici gravi all’esordio e salute mentale nell’adolescenza e nella giovane etàadulta
- disturbi dell’umore, suicidi e tentati suicidi in tutte le età dellavita
- disturbi del Comportamento Alimentare in età evolutiva enell’adulto
- disturbi psichici correlati con le dipendenze patologiche e i comportamenti daabuso
- disabilità complesse e disturbi psichici correlati in età evolutiva eadulta
- disturbi psichici“comuni”
- disturbi psichici correlati alla patologia somatica specialmente ad evoluzionecronica
- disturbi psichicinell’anziano
- disturbi psichici dei detenuti, degli internati e dei minori sottoposti a provvedimento penale
- disturbi dipersonalità
- salute mentale del paziente adulto con disabilitàintellettiva
- salute fisica del pazientepsichiatrico
Una meta-area di bisogno è poi costituita dall’eccessiva disomogeneità regionale sui seguenti punti critici:
- iniziative a carattere continuativo sul tema dell’appropriatezza clinica e organizzativa, utilizzando le opportunità offerte da una più stringente finalizzazione del canale ECM e le ulteriori opportunità che potrebbero/dovrebbero venire dalla produzione di Linee guida nazionali nell’ambito del SNLG;
- variabilità dei costi e delle risorse assegnate, tra i DSM e, all’interno del DSM, tra i vari servizi , attivando processi di riorientamento del loro utilizzo verso i bisogni valutati su base epidemiologica;
- l’insufficienza dei servizi per i minori, con i problemi emergenti dell’età adolescenziale e dei gravi disturbi psichiciall’esordio;
-la opportunità di avviare iniziative per “guadagnare in salute” e di salutogenesi di interesse per la promozione della salute mentale, anche in collaborazione tra DSM, Dipartimenti della prevenzione e Servizi di NPI;
- l’area dipendenze patologiche e doppie diagnosi, con la necessità di attuare percorsi clinici adeguati e organicamente integrati nell’ambito dei DSM, a cui i SERT dovrebbero di normaafferire;
- la missione assistenziale delle cosiddette Case di cura private accreditate di neuropsichiatria, che in molte realtà svolgono una funzione importante ma scollegata daiDSM;
- la carenza di indirizzi omogenei di assetto strutturale e di funzioni dei CSM con l’attivazione di percorsi di cura diversificati per bisogni e tipologia di pazienti, maggiore flessibilità organizzativa e possibilità di centrispecialistici;
- la differenziazione dell’offerta residenziale per livelli di intensità riabilitativa (alta, media, bassa), grado di assistenza, tempi di degenza etariffe;
- il rapporto del DSM con enti locali, servizi pubblici e privati, terzo settore e associazioni, promuovendo il coordinamento di tutto il lavoro per la salute mentale nell’ambito complessivo dell’integrazionesocio-sanitaria;
- le carenze conoscitive e operative per i problemi della psichiatria negli istituti di pena e , in generale, le problematiche connesse alla chiusura degli OPG;
- il tema dei comportamenti che destano allarmesociale, segnalando la necessità che le connesse iniziative siano sempre ancorate a una valutazione di appropriatezza;
- la carenza di indirizzi sulla psichiatria di liaison e il rapporto con la medicina generale (es. disturbidell’anziano).
Queste priorità vanno poi approfondite ed integrate alla luce delle ulteriori indicazioni dell’OMS.
La crescente consapevolezza dell’aumento della sofferenza e del carico di malattia che circonda i disturbi mentali ha reso necessarie azioni di prevenzione oltre che di cura di queste patologie. L’Oms sottolinea, infatti, come la prevenzione e la promozione della salute mentale siano basate sulla consapevolezza e sulla comprensione dei segni premonitori e dei sintomi del disturbo mentale.
In particolare, considerando che secondo i dati Oms nel mondo il 10-20% di bambini e adolescenti soffre di disturbi mentali e che la metà di tutte le malattie mentali inizia all’età di 14 anni e tre quarti comincia entro i 25 anni, diventa fondamentale che sin da piccoli i ragazzi siano facilitati e sostenuti nella costruzione di abilità di vita (life skills) che possano aiutarli a far fronte alle sfide quotidiane.
Se non affrontate adeguatamente queste condizioni possono influenzare pesantemente lo sviluppo dei giovani e la possibilità di vivere vite soddisfacenti e produttive da adulti. In tal senso, la scuola, la famiglia, la comunità locale e il sistema sanitario hanno un ruolo fondamentale. La scuola intesa come luogo non solo per apprendere contenuti ma anche come contesto dove poter sviluppare life skills che consentono alla persona di scegliere in modo consapevole, di affrontare problemi, di confrontarsi con le proprie emozioni e di saperle gestire, di ascoltare e di rapportarsi con gli altri, di orientarsi e produrre un cambiamento nel proprio ambiente di vita.
9.2 Problemi e prospettive del SSN
Nel precedente punto 7.1 si è rilevato che il modello di riferimento per il nostro SSN è tutt’ora il modello universalistico tipo Beveridge, seppure adattato al contesto italiano, in quanto in esso sono sempre più presenti elementi di positiva emulazione e confrontabilità tra i diversi ambiti regionali. Si poi aggiunto che ciò ha reso il nostro SSN tra i più efficaci ed efficienti a livello europeo, perchè in grado di valorizzare le diverse esperienze attuate nei vari contesti regionali mantenendo però l’unitarietà del sistema, grazie a norme di principio fissate dallo Stato e a linee di indirizzo e programmazione condivise tra lo Stato e le Regioni.
Il problema principale che qui vogliamo porre è che questa peculiarità così positivamente rilevante, questo fattore “protettivo” che ha consentito al nostro SSN di consolidarsi e di contribuire a raggiungere importanti obiettivi di salute rischia di non essere più sufficiente.
Già le ultime elaborazioni dei qualificati centri nazionali di osservazione e ricerca che ogni anno pubblicano rapporti organici sul nostro SSN facevano emergere elementi di preoccupazione su aspetti vari di efficacia e di efficienza della sanità italiana (OASI, Osservasalute, CREA Sanità, CEIS Tor Vergata, Fond Gimbe, Censis). Tali elementi sono presenti anche nelle valutazioni che periodicamente vengono prodotte dall’OCSE-OECD.
Da un lato, positivamente, si rileva che:
- in Italia la speranza di vita alla nascita (82.6 anni nel 2015) è tra le più alte nel mondo;
- il Sistema Sanitario Nazionale in Italia offre una copertura universale, con prestazioni in buona parte gratuite a totale carico del SSN;
- i tempi di attesa per la chirurgia della cataratta sono inferiori a quelli di molti Paesi dell’OCSE con dati comparabili;
- l’assistenza primaria è generalmente di buona qualità, come indicato da bassi tassi di ricovero ospedaliero per asma e BPCO;
- l’Italia presenta dei buoni risultati per la sopravvivenza ai tumori e la mortalità a seguito di infarto miocardico acuto;
- la spesa sanitaria è contenuta attestandosi a 3391 dollari US pro capite (aggiustata per parità di potere d`acquisto), lievemente inferiore alla media OCSE;
- le riduzioni nel numero di letti ospedalieri in Italia sono in linea con la tendenza generale dell’area dell’OCSE;
- un sistema di monitoraggio nazionale è stato istituito dal 2008 per provare a ridurre la prevalenza dell’obesità. Politiche mirate ad affrontare il problema si sono concentrate sulle scuole, identificando grandi differenze regionali nella disponibilità di palestre, nelle iniziative atte a promuovere stili di vita salutari, e nella percentuale di scuole con mensa. Nell’ultimo decennio, il tasso di sovrappeso e obesità fra gli adolescenti è sceso leggermente;
- l’Italia ha elaborato una serie di interventi per aumentare il rapporto infermieri-medici. Il numero di infermieri laureati negli ultimi 20 anni è più che quadruplicato, grazie a un migliore iter formativo;
- l’Italia ha recentemente approvato una riforma e un’estensione del pacchetto di prestazioni sanitarie.
Dall’altro lato, negativamente, si rileva che
- l’aumento della speranza di vita pone nuovi problemi legati all’invecchiamento della popolazione. Per esempio, l’Italia ha la seconda più alta prevalenza di demenza fra i Paesi dell’OCSE;
- il tasso di obesità negli adolescenti è elevato (vedi sotto). La prevalenza di altri fattori di rischio, quali fumo e consumo di alcolici fra gli adulti, è simile alla media OCSE, ma l'aumento di stili di vita non salutari fra i giovani è preoccupante;
- il numero di antibiotici prescritti rimane molto alto con 27,5 dosi giornaliere per 1000 persone, il quarto più alto nell’OCSE;
- l’elevata speranza di vita in Italia potrebbe essere compromessa dall'aumento dei fattori di rischio fra gli adolescenti. Nonostante l’elevata speranza di vita e la diffusione di stili di vita salutari fra gli adulti, il quadro è allarmante fra gli adolescenti sono allarmanti, con la più alta percentuale di fumatori nei paesi OCSE al 21% (media OCSE 11.7%), bassi tassi di attività fisica (8%, il secondo tasso più basso nell’area dell’OCSE) ed elevati tassi di persone in sovrappeso ed obese (15.5%, con stime molto più alte da fonti nazionali). Un sistema di monitoraggio nazionale è stato istituito dal 2008 per provare a ridurre la prevalenza dell’obesità. Politiche mirate ad affrontare il problema si sono concentrate sulle scuole, identificando grandi differenze regionali nella disponibilità di palestre, nelle iniziative atte a promuovere stili di vita salutari, e nella percentuale di scuole con mensa;
- un riorientamento dei servizi sanitari è necessario a causa dell’invecchiamento demografico :una popolazione che invecchia (22% sopra i 65 anni nel 2015, la più anziana in Europa) ma che spende pochi anni in buona salute (7,7 anni rispetto a 9,4 in media nell’OCSE) con crescenti necessità per un’assistenza sanitaria di lungo termine;
- il cambiamento demografico ed epidemiologico causato dall’invecchiamento demografico e da un preoccupante aumento dei fattori di rischio fra gli adolescenti, richiede un riorientamento dei servizi sanitari verso l’assistenza di base ed i servizi di prevenzione, entrambi meno sviluppati rispetto ad altri Paesi dell’OCSE. Nonostante negli ultimi anni ci siano stati tentativi di riorganizzare l’assistenza di base offrendo incentivi ai medici di base affinché facciano rete fra loro o con altri professionisti sanitari, questi programmi non sono applicati o coordinati a livello nazionale, comportandone una diffusione disomogenea nel Paese;
- le disparità regionali rimangono preoccupanti, nonostante la riforma del pacchetto di prestazioni sanitarie garantite. Questa riforma è accolta con preoccupazioni in merito alla capacità di ogni regione di garantire la fornitura di servizi più estesi. Nonostante l’universalità della copertura sanitaria, le regioni del Sud sono storicamente meno in grado di fornire cure adeguate secondo le specifiche nazionali. Ciò si traduce in un aumento delle disparità fra i gruppi ad alto e basso reddito per quanto riguarda il fabbisogno sanitario insoddisfatto.
Prendendo spunto dall’ultimo punto, ma soprattutto richiamando il quadro evolutivo di questi 40 anni di SSN, si può osservare che le prospettive del nostro sistema sanitario a carattere universalistico si giocano sui seguenti punti:
1. I livelli essenziali di assistenza sono diventati sempre più il vero pilastro su cui si regge il Servizio sanitario nazionale. Se i LEA sono correttamente definiti e se la formulazione dei relativi standard qualitativi e quantitativi è adeguata (rispettando le indicazioni contenute in alcune sentenze della Corte Costituzionale, in particolare le sentenze n. 134/2006, n. 275/2016 e n. 168/2017) la sostenibilità dei LEA coincide con la sostenibilità del SSN;
2. Una rivalutazione del fabbisogno finanziario del SSN va prevista . per consentire quanto previsto dal punto 5 , tenuto conto della incisiva azione già sviluppata dal SSN sul versante dell’efficientamento, già indicata dalla Corte di Conti come azione esemplare nel panorama dei vari settori della spesa pubblica (sul tema vedi l’ultimo paragrafo);
3. L’integrazione tra attività di prevenzione, servizi per le cure primarie, servizi ospedalieri e servizi lungoassistenziali, conseguita sul piano istituzionale, è invece ben lontana dall’essere funzionalmente praticata;
4. Il potenziamento delle cure primarie - basato su modalità e regole nuove per la medicina generale, la pediatria di libera scelta. la specialistica ambulatoriale e le attività affidate agli infermieri e agli altri operatori sanitari sul territorio con il coordinamento distrettuale – non può essere rinviato, E’ il pilone fondamentale sul quale è stato progettato il ponte verso la sanità dei prossimi decenni ed avviata la riconversione ospedaliera. Senza questo pilone, il ponte non potrà reggere;
5. L’impegno prioritario sul versante dell’appropriatezza clinica ed organizzativa non può costituire solo una spinta necessaria ma non sufficiente verso la frontiera dell’efficacia e dell’efficienza ma deve sostanziarsi con l’adozione e la periodica rivalutazione di programmi nazionali di disinvestimento nelle sottoutilizzo e richiedenti un adeguamento tecnologico;
6. Va ripresa la strada basata su patti e accordi Stato regioni, a partire dal Patto per la salute 2014-2016 che va rilanciato ed emendato, senza trascurare il ricorso ad una nuova forma di Piano Sanitario Nazionale quale elemento cornice per detti patti e accordi.
Per sottolineare uno dei fattori più rilevanti tra quelli sopra elencati, cioè quello della integrazione e del coordinamento degli interventi sanitari e assistenziali rivolti a specifiche fasce di utenza, si riporta, con modifiche e adattamenti, una schematizzazione che non a caso abbiamo tratto dal settore della salute mentale, Infatti questo settore con i DSM è stato tra i primi a sperimentare l’approccio dipartimentale integrato.
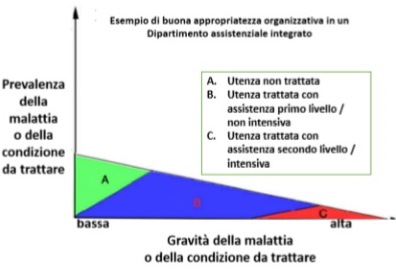
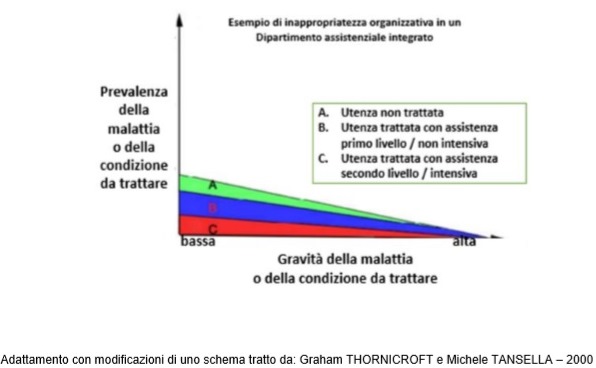
10. Patti e risorse per il Ssn
Rispetto ad altri settori della spesa pubblica, il settore sanitario è quello che ha mostrato maggiore capacità di coniugare un forte miglioramento sul versante dell’efficienza nell’utilizzo delle risorse ad esso assegnate con un incremento dell’ efficacia degli interventi e dei servizi per concretamente garantire l’erogazione delle prestazioni sanitarie riconducibili ai LEA. I LEA vanno continuamente monitorati ed aggiornati.
Non potendo ipotizzarsi nel breve e medio periodo un significativo aumento delle disponibilità finanziarie per il SSN, le frontiere dell’efficienza e dell’efficacia del settore sanitario vanno periodicamente spostate in avanti liberando risorse da riorientare alla copertura dei crescenti costi da sostenere al fine di reggere le sfide assistenziali dei prossimi decenni.
Questo obiettivo appare conseguibile mantenendo e rafforzando le modalità e gli strumenti della gestione pattizia sperimentata nell’ultimo decennio. Tale gestione basata su regole chiare e condivise deve prevedere una prioritaria linea di reimpiego nel settore sanitario delle risorse liberate grazie ai piani di razionalizzazione e ottimizzazione, dando su base poliennale certezza sui finanziamenti attesi.
Ciò anche al fine di conseguire una responsabile collaborazione delle realtà istituzionali, professionali, sindacali, sociali e produttive, che a livello nazionale e locale sono fortemente interessate alla salvaguardia e sviluppo di un SSN, per l’erogazione uniforme delle prestazioni comprese nei LEA, periodicamente ed opportunamente aggiornati.
Queste affermazioni si basano su quanto è avvenuto nella esperienza dei Patti e delle Intese con la possibilità di operare per cicli di programmazione triennale, basati sulla conoscenza a priori del quadro delle disponibilità finanziarie previste per le varie regioni. In questo modo tanto le regioni senza piano di rientro che quelle con piano di rientro hanno realizzato un percorso di efficientamento e di controllo dei disavanzi mantenendo la erogazione dei LEA e sanando le situazioni più gravi anche di cattiva assistenza.
I patti sono stati sottoscritti da Stato e Regioni ma hanno poi nella sostanza riguardato anche associazioni sindacali e professionali sanitarie, le associazioni dei pazienti, gli erogatori privati accreditati, i fornitori di beni e servizi e gli enti locali.
Si conferma anche in questa sede che lo sforzo per mantenere e rafforzare il nostro servizio sanitario pubblico e universalistico non è stato solo istituzionale ma delle collettività regionali e locali. E’ auspicabile che questa impostazione venga mantenuta per affrontare le sfide assistenziali dei prossimi anni.
Contro questa impostazione sembra andare quanto è accaduto in questi ultimi anni: cioè una rideterminazione al ribasso della programmazione poliennale della spesa sanitaria con un aggiustamento verso il basso delle previsioni su base poliennale di tale spesa.
Tale rideterminazione anche se corretta sul piano formale è sembrata esprimere una scelta di tipo politico programmatico: non riallocare nel settore sanitario le risorse liberatesi con i processi di razionalizzazione e i piani di rientro ma impiegarle in altri settori della spesa pubblica. Scelta questa che ha recato un vulnus alla logica pattizia sopra ricordata.
La Corte dei Conti, mentre nel passato è stata fortemente critica nei confronti della gestione del SSN, nei più recenti pronunciamenti ha espresso un giudizio positivo sulla capacità del SSN di correggere errori gestionali e inefficienze.
Conseguentemente la stessa Corte ha rilevato e criticato la ripetuta scelta compiuta da Governo e Parlamento di ridurre il finanziamento del SSN.
In sede di audizione parlamentare sulla legge di stabilità 2016 la Corte rilevava tra l’altro:
- La legge di stabilità dispone la riduzione di oltre 2 miliardi del fabbisogno sanitario nazionale standard per il 2016. In attesa di conoscere le conseguenti misure di razionalizzazione ed efficientamento della spesa (la cui individuazione è stata rinviata ad una successiva Intesa), va osservato che la riduzione operata, se valutata al netto degli 800 milioni necessari per l’adeguamento delle prestazioni ai nuovi LEA, fa sì che l’incremento delle risorse rispetto al livello 2015 sia solo di 500 milioni.
- A parità di condizioni (ante aggiornamento LEA) la correzione prevista porta ad un forte ampliamento della forbice tra andamento tendenziale della spesa e fabbisogno standard: si tratta di oltre 3.172 milioni. E ciò scontando il carattere permanente e strutturale delle misure di correzione, introdotte nel luglio scorso con il DL 78/2015, per oltre 2.352 milioni. Per evitare il sostanziale raddoppio del disavanzo rispetto a quanto previsto per il 2015, le Regioni e il Governo dovranno individuare misure di efficientamento che andranno ad aggiungersi a quelle del DL 78/2015, di cui si dovrebbe avere una prima valutazione di efficacia.
- La centralizzazione degli acquisti e i piani di rientro per le strutture ospedaliere potranno, infatti, produrre risultati consistenti solo nel medio periodo. La sostenibilità del sistema è, pertanto, legata al maturare dei processi che erano stati avviati con il Patto della salute nel luglio 2014 e che attengono anche alla revisione del sistema di compartecipazione alla spesa, alla ripresa di un’adeguata politica di investimenti, alla revisione dei meccanismi di calcolo dei fabbisogni regionali, nonché alla previsione di meccanismi premiali.
Nel Rapporto 2017 sul coordinamento della finanza pubblica, la Corte affermava:
“E' opportuno sottolineare che il sistema di monitoraggio della spesa e della qualità dei servizi, sperimentato a lungo nel settore sanitario, ormai consolidato negli anni, è quello che costituisce il modello di riferimento per gli altri settori.
Nella sanità infatti, sono stati via via messi a punto specifici strumenti di monitoraggio della spesa e dei servizi, accompagnati da meccanismi sanzionatori in caso di mancato rispetto degli obiettivi. Ciò ha consentito al settore di ottenere un sistema di controllo efficace contribuendo positivamente al contenimento della spesa pubblica”.
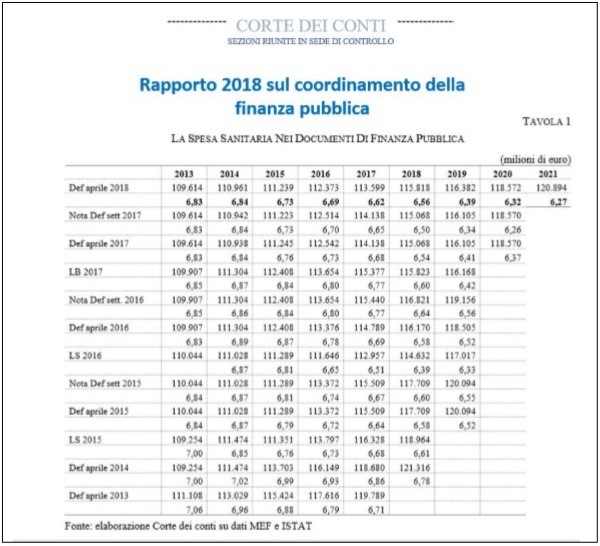
La tabella che segue (Corte dei Conti, Rapporto 2018 sul Coordinamento della finanza pubblica) contiene una ricostruzione della spesa sanitaria prevista nei documenti di finanza pubblica.
La riportiamo qui perché aiuta a capire cosa significa scontare nel nuovo quadro tendenziale gli effetti attesi dalle misure correttive Ad esempio si prenda l’anno 2018.
Per tale anno nell’aprile 2014 si stimava che il livello di spesa del SSN sarebbe stato di euro 121,316 MLD, ma tale livello di spesa atteso per l’anno 2018 viene progressivamente ridotto nei documenti di finanza pubblica via via approvati fino ad abbassarsi alla quota di euro 115,818 MLD, per effetto delle varie manovre di razionalizzazione via via disposte,, ad es D.L.78/2015 (art.9-septies), L. 208/2015 (art. 1, comma 568) e L. 232/2016 (art. 1, comma 392).
In altre parole circa 5,5 MLD in meno rispetto al previsto: cioè il risultato dell’efficientamento del SSN è stato sottratto allo stesso SSN e impiegato per altre finalità.
Fine terza e ultima parte
Filippo Palumbo
Già Direttore generale e Capo Dipartimento della Programmazione sanitaria del Ministero della Salute dal 2003 al 2013
Leggi la prima e la seconda parte
BIBLIOGRAFIA
Bertino A., Gli ospedali psichiatrici prima della legge Basaglia -reportage da un ex manicomio piemontese, 2018 (vai al link)
Buiatti E., Geddes M., Maciocco G., Manuale di Sanità Pubblica, La Nuova Italia Scientifica, Roma, 1981
Buse, Kent; Mays, Nicholas; and Walt, Gill.Making Health Policy, Second Edition. UK: McGraw-Hill Education, 2012
Corte de conti – Rapporto sul coordinamento della finanza pubblica anno 2017 (vai al link)
EpiCentro 11 ottobre 2018, Salute mentale - Aspetti epidemiologici nel mondo revisione a cura di Antonella Gigantesco - Centro di riferimento per le scienze comportamentali e la salute mentale-Iss (Vai al link)
Fondazione Franca e Franco Basaglia – biografia di Franco Basaglia (vai al link)
Storie in cammino (vai al link)
Melani G, La funzione dell'OPG Aspetti normativi e sociologici (vai al link)
Ministero della Salute – Rapporto salute mentale sui dati sism 2016 (vai al link)
Ocde Health at a Glance 2017: Italia a confronto (vai al link)
Taroni F. , Politiche sanitarie in Italia, 2011, Roma
Taroni F., Salute, sanità e regioni in un servizio sanitario nazionale, L’Italia e le sue Regioni, 2015, Istituto Treccani (vai al link)