stampa | chiudi
Lunedì 09 APRILE 2018
“Abbiamo i numeri giusti”. Un algoritmo per migliorare l’aderenza alla terapia. Lo ha messo a punto team della Cattolica
Il progetto “Abbiamo i numeri giusti” è stato presentato oggi all’Istituto superiore di Sanità. Il suo obiettivo è dimostrare che sarà possibile per le istituzioni scegliere, dati numerici alla mano, le politiche più efficaci per migliorare l’aderenza alle terapie e, di conseguenza, aumentare gli esiti di salute per i pazienti con automatica riduzione degli sprechi correlati a mancata guarigione e/o ricadute. Esordio in cinque Regioni: Veneto, Emilia Romagna, Toscana, Lazio e Puglia. A metterlo a punto l’Università Cattolica del Sacro Cuore. L'ANALISI PER IL PROGETTO.
La ricetta è coinvolgere i pazienti. Oggi lo sono nella gestione della terapia non più del 9% dei cronici. E il primo ingrediente, tutto italiano e che fa il suo esordio per essere sperimentato su campo con dati reali in cinque Regioni – Veneto, Emilia Romagna, Toscana, Lazio e Puglia - è un algoritmo messo a punto dall’Università Cattolica del Sacro Cuore, grazie al contributo non condizionante di Merck, nell’ambito di un programma di ricerca pluriennale le cui variabili sono le varie patologie.
Il progetto, che nella sua prima fase dura 18 mesi, ma è considerato nel complesso pluriennale, si chiama “Abbiamo i numeri giusti” ed è stato presentato oggi all’Istituto superiore di Sanità. Il suo obiettivo è dimostrare che sarà possibile per le istituzioni scegliere, dati numerici alla mano, le politiche più efficaci per migliorare l’aderenza alle terapie e, di conseguenza, aumentare gli esiti di salute per i pazienti con automatica riduzione degli sprechi correlati a mancata guarigione e/o ricadute.
La mancata aderenza alla terapia causa ogni anno 125.000 morti negli Stati Uniti, per una spesa di circa 300 miliardi di dollari, mentre in Europa si contano 200.000 decessi che causano una spesa di 120 miliardi di euro. Una maggiore aderenza comporta un ridotto rischio di ospedalizzazione, minori complicazioni legate alla malattia, una maggiore efficacia e sicurezza dei trattamenti e, nello stesso tempo, un risparmio in termini di costi. Per questo molti Paesi stanno mettendo in atto strategie per migliorare l’aderenza dei pazienti con cure più efficaci per i cittadini e una migliore gestione delle risorse e il progetto italiano farà da esempio da replicare in altri Paesi europei.
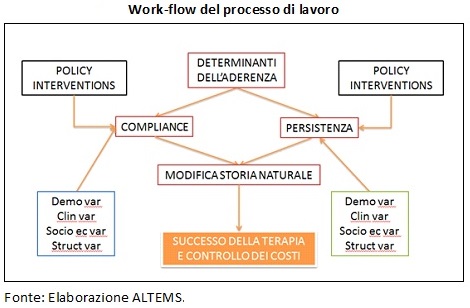
Per aderenza terapeutica si intende il grado di correlazione tra il comportamento di un paziente per la gestione di una determinata patologia e la prescrizione effettiva indicata dal medico per la stessa patologia. Con il termine aderenza si fa riferimento a due aspetti: alla “compliance”, l’adesione cioè alle modalità di assunzione di un farmaco in termini di dosaggio e frequenza indicati dal medico, e alla “persistenza”, cioè il periodo di tempo in cui il paziente assume il farmaco prescritto in modo continuativo.
Quando si parla di non aderenza, invece, si intende:
- un'incompleta attuazione delle prescrizioni;
- una prematura interruzione della terapia;
- il fallimento di un programma terapeutico;
Un recente studio rileva che sebbene i livelli di aderenza di “real-world” risultino costo-efficaci, un aumento dell’aderenza al livello del 100% si assocerebbe a risparmi di spesa.
Per questo è auspicabile la realizzazione di strategie che migliorino i livelli di aderenza alle terapie:
- interazione e follow-up tra medici e pazienti;
- interventi educazionali;
- intervalli più lunghi tra le dosi da assumere;
- sistemi di incentivi basati su feedback ai pazienti da parte del medico curante.
Un altro recente studio, con un focus sull’asma, ha evidenziato che l’aumento del monitoraggio dei pazienti da parte del farmacista si traduce in un risparmio per il Ssn che, al netto dei costi, potrebbe variare tra gli 82 ed i 720 milioni di euro.
Ancora, uno studio su un campione di 33.000 pazienti affetti da patologia cronica pubblicato su Health Affairs, ha dimostrato come un alto livello di patient engagement (il coinvolgimento dei pazienti, appunto) permetta di ridurre la spesa sanitaria fino al 21 per cento.
Ma promuovere il patient engagement significa anche aumentare la sicurezza e la qualità di vita dei pazienti: a rivelarlo è uno studio di Weingart et al. su un campione di oltre 2000 soggetti ospedalizzati e pubblicato sull’International Journal for Quality in Health Care, che ha messo in luce come un alto livello di patient engagement sia associato alla riduzione del 50% degli eventi avversi post-dimissione.
Invece, più della metà (56%) dei pazienti cronici italiani ha pensato di abbandonare le cure. E per uno su dieci (12%) si tratta di un pensiero ricorrente. Solo un paziente su tre (31%), inoltre, risulta essere completamente aderente alle terapie.
Il dato emerge dalla ricerca commissionata da Merck all’Università Cattolica del Sacro Cuore (Facoltà di Psicologia, Centro di Ricerca EngageMinds Hub) che si basa su un campione rappresentativo di mille pazienti cronici italiani, applica il modello del “Patient Health Engagement” (PHE Model) per misurare il livello di coinvolgimento attivo (engagement) dei pazienti e le relative ricadute sul percorso di cura.
I risultati evidenziano come la quasi totalità del campione (97%) si dichiara consapevole dell’importanza di avere un ruolo attivo nel percorso di cura. Eppure, solo il 9% dei pazienti cronici italiani risulta realmente coinvolto nel percorso di cura e in grado di proiettare la propria condizione di salute in una progettualità soddisfacente di vita.
Il 45% del campione dichiara, pensando alla propria malattia, di sentirsi in allerta, confuso e disorientato, o, addirittura, “in blackout”, sconvolto dalla diagnosi e incapace di gestire la propria condizione. Meno della metà i pazienti cronici italiani che, pensando alla propria malattia, si dichiarano consapevoli e informati, formalmente aderenti alle cure ma poco in grado di riconfigurare la propria traiettoria di vita in maniera positiva e soddisfacente.
La ricerca ha, inoltre, evidenziato che più il paziente è in grado di giocare un ruolo attivo e consapevole, più il percorso di cura viene rispettato. La percentuale di pazienti cronici che hanno pensato di abbandonare le cure, infatti, diminuisce sensibilmente tra le persone più coinvolte. Non solo, più il paziente è coinvolto, più alta è la sua qualità di vita: se quasi uno su due pazienti definisce “scadente” la propria qualità di vita, il numero scende a uno su cinque quando si tratta di pazienti ingaggiati. E anche il benessere psicologico varia considerevolmente a seconda del livello di partecipazione del paziente: persone poco ingaggiate nelle cure riportano sintomi depressivi, si sentono più un peso per i propri cari e mostrano peggiori capacità di mantenere buone relazioni familiari.
La ricerca ha esplorato anche la voce “costi sanitari”. Ogni trimestre, i pazienti cronici italiani spendono intorno ai 55 euro per le visite specialistiche, 31 euro per le analisi del sangue e 68 euro per l'acquisto di farmaci. Anche il dato di spesa cambia, però, al variare del livello di coinvolgimento nelle cure: i pazienti poco coinvolti arrivano a spendere tre volte di più di quelli più coinvolti per le visite dallo specialista, e circa il doppio per le analisi del sangue e per l’acquisto di farmaci.
“Individuare strategie mirate all’efficacia degli interventi è un’operazione essenziale per la difesa del nostro welfare – afferma Walter Ricciardi, Presidente dell’Istituto Superiore di Sanità – la compliance, in particolare, è uno di quei passaggi del percorso terapeutico essenziale al successo delle cure. Oltre a ridurre significativamente gli sprechi e le migrazioni sanitarie – sottolinea Ricciardi – la compliance è anche il segno di un’alleanza medico-paziente che restituisce all’intervento sanitario il valore della relazione umana nella cura”.
“Aumentare il livello dell’aderenza alla terapia - dichiara Americo Cicchetti, Direttore dell’Alta Scuola di Economia e Management dei Sistemi Sanitari dell’Università Cattolica del Sacro Cuore- significa aumentare le possibilità di guarigione e, automaticamente, ridurre, se non eliminare, gli sprechi conseguenti. Sprechi che non si limitano al costo della terapia poi interrotta, ma si riferiscono a recidive, ricoveri impropri, per non parlare dei costi correlati, ad esempio, a giornate di lavoro perse. Il problema che dovevamo risolvere - continua Cicchetti - era mettere a punto uno strumento che permettesse di identificare, sulla base di evidenze obiettive, gli interventi volti ad aumentare l’aderenza che dessero il miglior ritorno sia in termini di salute che di sostenibilità economica”.
“In un mio recentissimo editoriale ho scritto che la sanità è un gioco di squadra e il paziente non può stare in panchina - commenta Guendalina Graffigna, Professore Associato di Psicologia per il Marketing Sociale dell’Università Cattolica di Milano -. Senza la collaborazione attiva del paziente le terapie sono destinate all’insuccesso. Al contrario, una persona partecipe, ovvero ingaggiata, non solo segue la terapia con maggiore scrupolo, ma è anche in grado di attivarsi tempestivamente ai primi sintomi, nel proprio interesse e di quello del sistema. In definitiva, il paziente è una risorsa ancora tutta da sfruttare”.