stampa | chiudi
Mercoledì 27 MARZO 2024
Case di Comunità, una proposta metodologica per il calcolo del fabbisogno di risorse umane
Sono diffusi i timori che le Case della Comunità ed in generale le strutture del PNRR saranno “scatole vuote” perché non vi è sufficiente personale. La metodologia presentata in questo articolo vuole offrire un esempio di valutazione del fabbisogno di personale che nasce da due considerazioni: quali prestazioni si debbano garantire per quali e quanti pazienti cronici; da quale e quanto personale possono essere svolte
Lo sviluppo delle Case della Comunità, come previsto dalla Missione 6 del Piano Nazionale di Ripresa e Resilienza e dal Decreto Ministeriale n. 77/2022, rappresenta un’opportunità da non perdere per il rafforzamento dell’assistenza territoriale.
Tali strutture diverranno un punto di accesso polivalente nel territorio, facilmente raggiungibile dal cittadino, dove si potrà sperimentare la coesistenza delle seguenti funzioni in un contesto di multidisciplinarità e forte integrazione:
- assistenza primaria
- prevenzione e promozione alla salute
- gestione delle cronicità e delle fragilità
- erogazione di servizi sanitari territoriali
Benché nel DM 77/2022 vengano specificate le caratteristiche strutturali e funzionali delle due tipologie di Case della Comunità (Hub e Spoke) e lo standard di personale infermieristico e di supporto che dovrà trovarvi collocazione nelle prime (7-11 infermieri, 1 assistente sociale, 5-8 unità di personale di supporto sociosanitario-amministrativo), non viene fornita invece alcuna indicazione in merito alla numerosità ed alle caratteristiche delle risorse che vi troveranno impiego, in particolare per la gestione dei percorsi assistenziali dedicati ai pazienti cronici.
Nell’articolo-monografia riportato su Organizzazione Sanitaria 1/2024 edito da FRG EDITORE, gli Autori propongono una metodologia analitica e strutturata per la quantificazione dell’impegno delle risorse umane da allocare, limitatamente ai PDTA, nelle Case della Comunità, che sia flessibile e facilmente implementabile e che possa essere di supporto al Management Sanitario nella fase di programmazione e di razionalizzazione delle risorse già disponibili o da acquisire ex-novo.
La popolazione residente nella provincia autonoma di Bolzano conta 534.147 persone distribuite in 4 comprensori (Bolzano, Merano, Bressanone e Brunico), da assimilare al concetto di distretto del resto del Paese. Poco meno della metà della popolazione risiede nel Comprensorio di Bolzano (44,3%), un quarto circa in quello di Merano (26%) ed un sesto nei rimanenti due (rispettivamente il 14,7% nel Comprensorio di Bressanone ed il 15,1% in quello di Brunico). I comprensori sono poi articolati in 20 sub-articolazioni sedi di servizi e prestazioni sanitarie e sociali, caratterizzati da molte differenze per dimensione ed offerta: alcuni ospitano veri e propri poliambulatori (dove sono sviluppate attività specialistiche), altri invece sono principalmente dedicati ad attività amministrativa. Ad essi afferiscono inoltre bacini di utenza significativamente differenti, principalmente a causa del quadro orografico del territorio (valli difficilmente raggiungibili e connessioni non agevoli con le aree urbane).
Il PNRR prevede per la provincia il finanziamento di 10 Case della Comunità (anche se teoricamente ne sono attivabili 21), 5 centrali operative territoriali e 3 ospedali di comunità e la Provincia ha recepito ed adattato i contenuti del DM nr. 77, compatibilmente con il proprio Statuto di Autonomia, nel rispetto delle proprie peculiarità demografiche e territoriali, con la Deliberazione della Giunta Provinciale nr. 907/2022.
È proprio in tale dispositivo normativo che vengono definite, tra l’altro, le strategie di implementazione delle nuove linee di indirizzo dell’assistenza territoriale. In base ad esse, gli interventi volti alla gestione delle cronicità verranno in primis concentrati su 33.121 pazienti cronici over 65 (su oltre 161.000 pazienti cronici totali), affetti da una o più delle seguenti 4 patologie:
- scompenso cardiaco
- diabete mellito tipo 2
- BPCO
- artrite reumatoide
per le quali è stato adottato ed è in fase di sperimentazione il rispettivo PDTA (percorso diagnostico terapeutico assistenziale) a livello provinciale.
La scelta di orientare la presa in carico di tali pazienti è stata basata su alcune considerazioni strategiche che di seguito si elencano:
• la PA di Bolzano non ha mai attivato Case della Salute né Case della Comunità nel tempo; ben 5 delle 10 programmate sono costruzioni ex novo;
• i medici di medicina generale sono stati coinvolti nella predisposizione dei 4 PDTA prescelti e già prima della pandemia Covid-19 avevano preso in carico pazienti diabetici e pazienti con BPCO richiamandoli per una presa in carico condivisa;
• l’apertura al 2026 delle Case della Comunità (alcune già in fase di costruzione) richiede un approccio pragmatico limitato inizialmente all’esperienza dei PDTA esistenti.
Per la quantificazione del fabbisogno dei fattori produttivi da investire nelle Casa della Comunità, la proposta metodologica formulata prevede la valutazione preliminare dei seguenti aspetti:
1. numerosità e dislocazione territoriale delle strutture da attivare,
2. entità dei bacini di utenza serviti dalle singole strutture,
3. conseguenti carichi di lavoro previsti per le singole Case della Comunità, in relazione all’epidemiologia delle patologie oggetto dell’analisi e la loro distribuzione geografica,
4. professionalità coinvolte, prestazioni da erogare e loro frequenza, in funzione dei setting assistenziali previsti nei singoli PDTA attivati.
1. Nella PAB verranno attivate inizialmente 10 Case della Comunità, così distribuite nel territorio:
- Bolzano (hub)
- Laives
- Egna (hub)
- Merano (hub)
- Naturno-Bressanone (hub)
- Chiusa
- Vipiteno
- Brunico (hub)
- San Candido
- Bressanone
Potendo implementare fino ad un massimo di 21 strutture di tale tipo, nel prossimo futuro, verranno certamente attivate nuove Case della Comunità, non necessarimaente costruendole ex-novo o identificando nuove sedi, ma realizzandole più semplicemente sfruttando l’attuale organizzazione del territorio basata sulle articolazioni dei comprensori e facendo coesistere e coincidere in modalità organizzata tutte le attività necessarie all’espletamento dei servizi richiesti. L’approccio metodologico descritto potrà essere adottato anche in queste circostanze al fine di un dimensionamento realistico delle risorse umane complessivamente necessarie.
2. Per l’identificazione dei bacini di utenza, ovvero dei comuni che saranno associati singolarmente ad ogni casa della comunità è stato applicato il criterio della distanza km-etrica più conveniente.
Allo scopo è stata utilizzata la matrice delle distanze per la Regione Trentino-Alto Adige, riferita all’anno 2021, elaborata da ISTAT.
Con il supporto di questo file, dopo aver identificato i comuni sedi delle future Case delle Comunità, è stato possibile rilevare, per ciascuno di essi, il set di località logisticamente più vicino (20-40 KM).
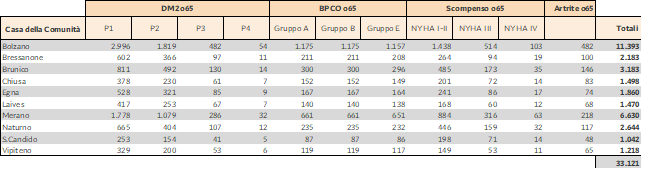
3. Per ogni singolo comune sono stati riportati i dati ASTAT relativi alla popolazione totale, ai soggetti over 65 e con l’ausilio dei dati dell’Osservatorio della Salute della PAB (anno 2019) sono stati rilevati i pazienti cronici over 65 afferenti alle 4 patologie oggetto di PDTA a livello di Comprensorio Sanitario (per il dettaglio analitico dei dati si rimanda all’appendice della pubblicazione).
La determinazione della numerosità di pazienti per ogni singolo comune e la successiva riconduzione delle cifre ottenute ad ogni Casa della Comunità (utilizzando la mappatura di cui al precedente paragrafo) ha permesso la determinazione del numero di assistibili per struttura e la successiva suddivisone per patologia cronica trattata (vedasi tabella seguente).
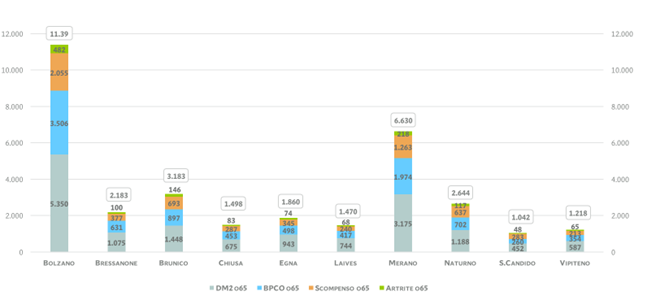
4. Per una valutazione realistica dei fabbisogni di risorse umane richiesti in ogni struttura, si è resa necessaria un’analisi dettagliata dei contenuti dei PDTA attivati al fine di identificare:
a le eventuali coorti di pazienti previste per la gestione dei livelli di gravità,
b la tipologia di professionalità da coinvolgere nel processo di cura,
c il set di prestazioni che ciascuna di esse dovrà erogare e le frequenze alle quali tali servizi dovranno essere effettuati, a loro volta funzione della stratificazione di cui al punto a.
Da ogni PDTA sono state estratte precise classi di pazienti, determinanti per la successiva identificazione delle attività da erogare e della relativa frequenza. È quindi seguita la valutazione della distribuzione (percentuale) dei pazienti cronici all’interno di esse, utilizzando, laddove possibile,
- i registri nazionali redatti da enti/organismi scientifici riconosciuti,
- le informazioni pubblicate nella letteratura sanitaria,
- la statistica disponibile in PAB .
I risultati sono rappresentati nella tabella seguente.
A questo punto, dai PDTA sono state estrapolate le figure professionali prevalentemente impegnate:
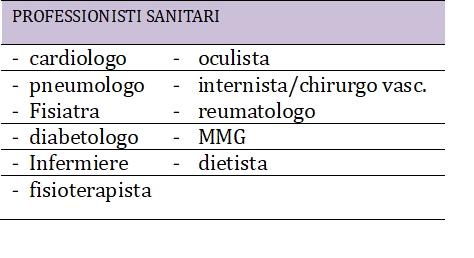
Sono state, quindi, identificate le prestazioni erogate dalle figure individuate, attribuendo a ciascuna di esse:
1. una tipologia (differenziando, ai fini del computo finale, i contributi da erogarsi puntualmente sul paziente – es. visita cardiologica - da quelli definiti a “forfait”, di natura prettamente organizzativo-burocratica, non destinati o non rilevabili per singolo soggetto – es. elaborazione piani terapeutici o partecipazioni alle riunioni del servizio)
2. una durata media (da esprimersi in minuti per singolo accesso o minuti per mese a seconda che la prestazione sia puntuale o forfettaria)
3. limitatamente alle prestazioni di tipo medico, la necessità di supporto infermieristico, valorizzandone il relativo contributo (espresso in minuti).
Vista la crucialità dell’informazione del punto 2. si è ritenuto opportuno impostare, per le prestazioni specialistiche puntuali, tempistiche coerenti con le indicazioni aziendali (durate standard di prenotazione del Centro Unico di Prenotazione Provinciale - CUPP). Queste impostazioni, così come tutti gli altri parametri e gli output del modello costruito, hanno comunque subito un processo di validazione finale con gli specialisti che avevano concorso alla stesura dei percorsi, per testarne l’attendibilità e la plausibilità.
Dalla considerazione di tutte le sopracitate variabili (professionisti, monte ore, tipo di prestazioni erogate, durata puntuale o forfettaria, numero degli accessi previsto per paziente e coorte, percentuale di applicazione) è stato quindi possibile dimensionare il fabbisogno delle risorse umane, apprezzandone il dettaglio sia per patologia che per Casa della Comunità.
In sintesi per le 10 case della comunità, l’attivazione dei 4 PDTA relativi ad oltre 33.000 pazienti richiede il seguente fabbisogno di personale:
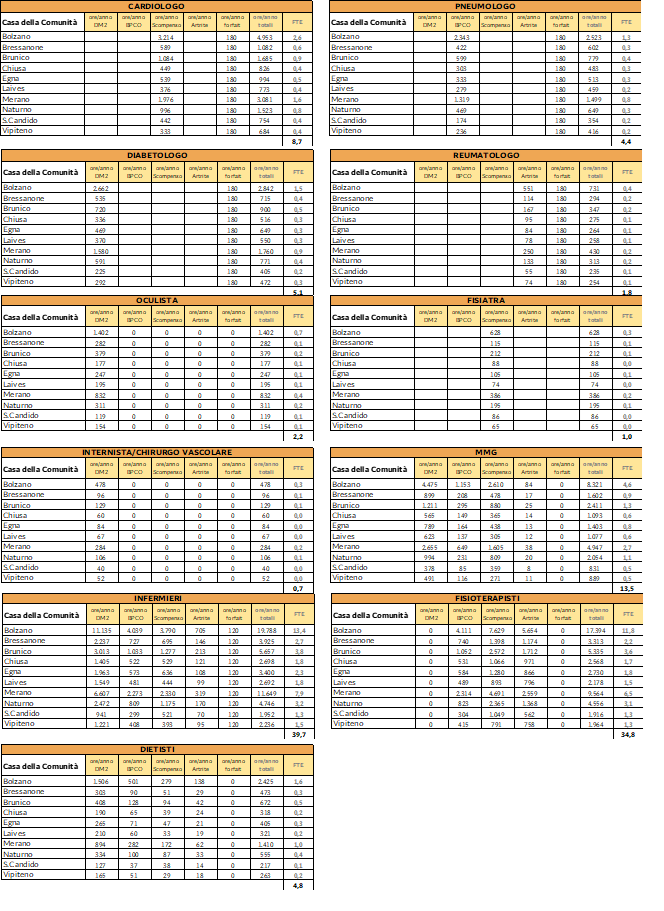
La metodologia presentata per una valutazione delle risorse necessarie alla presa in carico appropriata di oltre 33.000 pazienti cronici nelle 10 Case della Comunità previste dal PNRR rappresenta uno strumento utile per la definizione dell’entità delle eventuali nuove acquisizioni in termini di risorse umane da impegnare sul territorio.
Appare fondamentale sottolineare che molte delle prestazioni previste nei 4 PDTA sono oggi svolte negli ambulatori ospedalieri oppure in ambulatori pubblici territoriali e privati accreditati. Se dagli ospedali tali prestazioni usciranno sul territorio è possibile che seguiranno anche alcune figure professionali non più impegnate a lavorare negli ambulatori ospedalieri. Si pensi alle figure professionali più anziane non più impegnate nei turni di guardia o nelle attività notturne.
Sarà possibile in questo modo quantificare gli spostamenti di risorse umane tra ospedale e territorio.
Non si è fatta menzione in questo articolo al contemporaneo risultato che è stato ottenuto da 4 gruppi di lavoro nei 4 comprensori che hanno “setacciato “ tutti i servizi territoriali ad oggi esistenti sul territorio provinciale ,rappresentando gli orari di apertura, il personale coinvolto, la produzione di prestazioni. Molti di questi servizi troveranno sede definitiva ed ordinata nelle Case della Comunità dove saranno concentrate anche alcune strumentazioni ed ovviamente sarà trasferito anche il personale medico ed infermieristico.
Di grande importanza, poi, la possibilità del coinvolgimento del privato accreditato che sarà chiamato a garantire le prestazioni dei PDTA nei volumi richiesti da accordi specifici con le Case della Comunità.
La metodologia adottata può rappresentare lo strumento utilizzabile per il dimensionamento dei fabbisogni di personale in caso di estensione dei pazienti raggiungibili (es. cronici sotto i 65 anni non cronici), di applicazione di nuovi PDTA e di attivazione di nuove Case della Comunità.
Troppo spesso sono diffusi a livello nazionale i timori che le Case della Comunità ed in generale le strutture del PNRR saranno “scatole vuote” perché non vi è sufficiente personale. La metodologia presentata in questo articolo vuole offrire un esempio di valutazione del fabbisogno di personale che nasce da due considerazioni a nostro avviso fondamentali: quali prestazioni si debbano garantire per quali e quanti pazienti cronici, da quale e quanto personale possono essere svolte, dove si trova il personale ad oggi impegnato in attività territoriali (comprese quelle svolte negli ambulatori ospedalieri) e come può essere riorganizzato.
Isabella Mastrobuono
Direttore assistenza sanitaria di base, direttore assistenza territoriale e cronicità (Azienda dell’Alto Adige), referente unico di parte del PNRR Provincia Autonoma di Bolzano
Dario Stefanoni
Senior Consultant presso Matt & Partner - Bolzano
Andreas Federspieler
Senior Consultant presso Matt & Partner - Bolzano
Michele Goia
Analysis Consultant NTT Data Italia