Quotidiano on line
di informazione sanitaria
Venerdì 22 NOVEMBRE 2024
Studi e Analisidi informazione sanitaria
Venerdì 22 NOVEMBRE 2024
Sanità Lazio. Il "buco" infinito da Storace a Bondi. Storia di un default annunciato
di Roberto PolilloLa cattiva gestione politica delle diverse amministrazioni succedutesi alla guida della Regione Lazio ha portato il Servizio sanitario regionale ad una situazione unica in Italia. In termini di deficit e di disservizio ai cittadini. Una condizione di triplice “default”: finanziario, sanitario e morale. Perché e come uscirne
08 GEN - La cattiva gestione politica delle diverse amministrazioni succedutesi alla guida della Regione Lazio hanno portato il Servizio Sanitario Regionale (SSR) del Lazio ad una situazione unica in Italia. Una condizione di triplice “default”: finanziario per la montagna di debiti via via accumulati; sanitario per la bassissima qualità dei servizi nonostante l’eccesso di offerta sanitaria; morale per il degrado di buona parte della sua classe politica responsabile del disastro attuale.Nel nostro lavoro tuttavia ci concentreremo esclusivamente sui primi due aspetti. Non perché il terzo non sia importante ma perché, aldilà della meritevole azione della magistratura, sono solo i cittadini con il loro voto che possono determinare la differenza, scegliendo una classe politica che dia maggiori garanzie di onestà e competenza.
Segnalo solo che se in Costituzione fosse stato già introdotto l’istituto del fallimento politico per quei politici che sperperano il denaro pubblico e portano al fallimento le istituzioni che dovrebbero invece ben governare, gran parte della classe politica del paese e non solo della regione Lazio sarebbe automaticamente esclusa dalla politica attiva per un lungo numero di anni con grande guadagno per i cittadini, per le istituzioni e ancora di più per la credibilità del paese in sede internazionale.
Nella parte conclusiva proporremo infine alcuni temi di discussione e formuleremo una serie di proposte per una riorganizzazione dell’intero sistema di cure della regione
Il dissesto finanziario
Le cifre del default finanziario sono impressionanti.
Nel 2006 una prima ricognitiva del disavanzo strutturale formatosi nel primo quinquennio degli anni 2000 (di cui dobbiamo ringraziare in larga misura l’ex Governatore Storace) calcolava il deficit della regione al 31 dicembre 2005 in circa 9.900 milioni di €. Per coprire tali somme la regione accese un mutuo trentennale con lo Stato il cui costo per le casse regionali è di 300 milioni annui. Successivamente il governo Prodi si fece carico di coprire con proprie risorse il 50% del debito maturato prima del 2000 sollevando le irate proteste delle opposizioni, Lega in testa, che vedevano in questo un sostegno indebito alla amministrazione di centro sinistra alla guida della Regione Lazio.
Nonostante questo nessun atteggiamento prudenziale fu assunto dai successivi amministratori della regione e la gestione finanziaria del SSR ha continuato a registrare per tutti gli anni successivi pesanti disavanzi (vedi tabella successiva) che hanno comportato un massiccio ricorso alla imposizione regionale (IRPEF pari a 1,73) e che hanno portato la regione al commissariamento da parte dello Stato e alla stesura di diversi Piani di rientro ( peraltro mai completamente onorati).
Disavanzi Lazio prima delle coperture
2007 -1.696.481
2008 -1.673.478
2009 -1.419.449
2010 -991.396
2011 -815.091
2012 -780.00
2013 (tendenziale) -900,00
Di fatto la regione è responsabile del 30% del deficit complessivo nel settore sanitario ed è ben magra consolazione costatare che il trend ha subito comunque un andamento in discesa nell’ultimo biennio. Le misure assunte finora si sono dimostrate largamente insufficienti come emerso chiaramente nella ultima riunione del 14 novembre 2012 sulla verifica trimestrale degli adempimenti, le cui conclusioni sono state le seguenti:
“In relazione alle numerose criticità in essere e al fine di consolidare e rendere effettivamente strutturali gli interventi previsti nel Piano di rientro la cui realizzazione sta avvenendo con notevoli ritardi, Tavolo e Comitato chiedono al Commissario di redigere ed adottare il Programma operativo per gli anni 2013-2015 entro 31 dicembre 2012. Alla luce di quanto valutato nella riunione odierna, anche in considerazione dell’ingente somma destinata al SSR trattenuta dal bilancio regionale, Tavolo e Comitato, valutano che non risultano conseguiti i presupposti per erogare alla regione le spettanze residue. Tali eventualità saranno valutate nelle prossime riunioni di verifica in considerazione dello stato di avanzamento delle attività per l’attuazione del Piano di rientro e delle effettive rimesse da parte del bilancio regionale delle risorse ancora trattenute del SSR".
La situazione finanziaria è talmente compromessa a causa anche degli scandali succedutisi senza sosta e che hanno portato alle dimissioni della ex Presidente Polverini, che riportare il sistema in equilibrio sarà impresa difficilmente perseguibile per chiunque sarà chiamato alla guida della regione. Servirà comunque un complesso “piano industriale” che dovrà fare a meno di due modi di affrontare il problema, complementari ed entrambi forieri di guai: il decisionismo di chi vuole decidere in solitudine senza sentire nessuno e la demagogia di chi sostiene che razionalizzare e ristrutturare l’offerta, oggi largamente in eccesso e squilibrata tra i diversi territori , sia un attentato all’articolo 32 della Costituzione
Il dissesto sanitario
Nonostante la cospicua offerta sanitaria, di cui si dirà dopo, la qualità complessiva del SSR è tra le più basse del paese. Basta a tal riguardo leggere il documento del Ministero della Salute del Marzo 2012 “Adempimento “mantenimento dell’erogazione dei LEA” attraverso gli indicatori della griglia Lea Metodologia e Risultati dell’anno 2010 sulla valutazione dei LEA” erogati in ciascuna regione . Il monitoraggio, specifico obbligo di legge, viene effettuato attraverso la valutazione dei seguenti 21 indicatori
1.1 Copertura vaccinale nei bambini a 24 mesi per ciclo base (3 dosi)
1.2 Vaccinazioni raccomandate (MPR)
1.3 Vaccinazioni raccomandate( influenza nell’anziano)
2 Proporzione di persone che hanno effettuato test di screening di primo livello, in un programma organizzato, per: cervice uterina, mammella e colon retto
3 Costo pro-capite assistenza collettiva in ambiente di vita e di lavoro
4 Percentuale di unità controllate sul totale da controllare
5.1 Percentuale di allevamenti controllati per TBC bovina
5.2 Percentuale di allevamenti controllati per brucellosi ovicaprina, bovina bufalina
5.3 Percentuale di aziende ovicaprine controllate per l’anagrafe ovicaprina
6.1 Percentuale dei campioni analizzati su totale dei campioni programmati dal Piano Nazionale Residui (ricerca di farmaci e contaminanti negli alimenti di origine animale) - Decreto legislativo 158/2006
6.2 Percentuale di campionamenti effettuati sul totale dei programmati, negli esercizi di commercializzazione e di ristorazione - articoli 5 e 6 del DPR 14/07/95
7 Somma ponderata di tassi specifici normalizzati per alcune condizioni/patologie evitabili in ricovero ordinario: asma pediatrico, complicanze del diabete, scompenso cardiaco, infezioni delle vie urinarie, polmonite batterica nell'anziano, BPCO
8 Percentuale di anziani ≥ 65 anni trattati in ADI
9 Numero di posti equivalenti per assistenza agli anziani in strutture residenziali ogni 1000 anziani residenti
10 Numero di posti equivalenti residenziali e semiresidenziali in strutture che erogano assistenza ai disabili ogni 1000 residenti
11 Posti letto attivi in hospice sul totale dei deceduti per tumore (per 100)
12 Costo percentuale dell’assistenza farmaceutica territoriale (comprensiva della distribuzione diretta e per conto)
13 Numero prestazioni specialistiche ambulatoriali di risonanza magnetica per 100 residenti
14 Utenti presi in carico dai centri di salute mentale per 100.000 ab.
15.1 Tasso di ospedalizzazione standardizzato (ordinario e diurno) per età per 1.000
15.2 Tasso di ricovero diurno di tipo diagnostico
16 Percentuale di ricoveri con DRG chirurgico in regime ordinario sul totale dei ricoveri ordinari
17 Tasso ospedalizzazione standardizzato di ricoveri ordinari (di 2 o più giornate) attribuiti a DRG a alto rischio di inappropriatezza del Patto della Salute 2010-2012
18 Percentuale parti cesarei
19 Percentuale di pazienti (età 65+) con diagnosi principale di frattura del femore operati entro 3 giornate in regime ordinario
20 Degenza media trimmata standardizzata per case-mix
21 Intervallo Allarme-Target dei mezzi di soccorso
A ciascuno dei quali viene attribuito un punteggio di merito come premesso dal documento stesso:
“Nello specifico la certificazione dell’adempimento relativo all’area ‘mantenimento nell’erogazione dei LEA’ avviene attraverso l’utilizzo di un definito set di indicatori ripartiti tra l’attività di assistenza negli ambienti di vita e di lavoro, l’assistenza territoriale e l’assistenza ospedaliera, raccolti in una griglia (cd. Griglia Lea) che consente di conoscere e cogliere nell’insieme le diversità ed il disomogeneo livello di erogazione dei livelli di assistenza. La selezione degli indicatori riflette da un lato la ripartizione delle risorse del SSN tra i livelli di assistenza e dall’altra le maggiori indicazioni politico-programmatorie. La metodologia di valutazione complessiva comprende un sistema di pesi che attribuisce ad ogni indicatore un peso di riferimento, e assegna dei punteggi rispetto al livello raggiunto dalla regione nei confronti di standard nazionali. Annualmente il set di indicatori è soggetto a revisione da parte di un gruppo di esperti che, sulla base di provvedimenti, documenti programmatici istituzionali nazionali ed internazionali, progetti di ricerca sanitaria nonché esperienza degli anni precedenti, lavora al fine di aggiornarli. Il panel di esperti, composto da tecnici operanti sui tre livelli di assistenza, valutano l’affidabilità, la significatività e la rilevanza dei singoli indicatori e ne decidono l’eventuale conferma, modifica o sostituzione da un anno all’altro".
Degli indicatori prescelti 6 sono relativi al macrolivello della assistenza collettiva con peso complessivo di 5; 9 alla assistenza distrettuale con peso complessivo di 10 e 6 alla assistenza ospedaliera con peso complessivo di 10. Il grading di scostamento dall’obiettivo è espresso in valori numerici ed è visualizzato in appositi rosoni dedicati a ciascuna regione, attraverso una serie di colori che vanno dal verde (valore normale) al rosso (scostamento non accettabile) passando per l’arancio (scostamento minimo) e il viola (scostamento rilevante ma in miglioramento)
Il visual con il livello di scostamento per ciascun indicatore riservato al Lazio, di seguito riportato, evidenzia chiaramente le gravi insufficienze della regione (specie per gli indicatori 2,3,9,10 e 18) che realizzando un punteggio globale inferiore a 130 si situa tra le regioni in condizioni critiche.

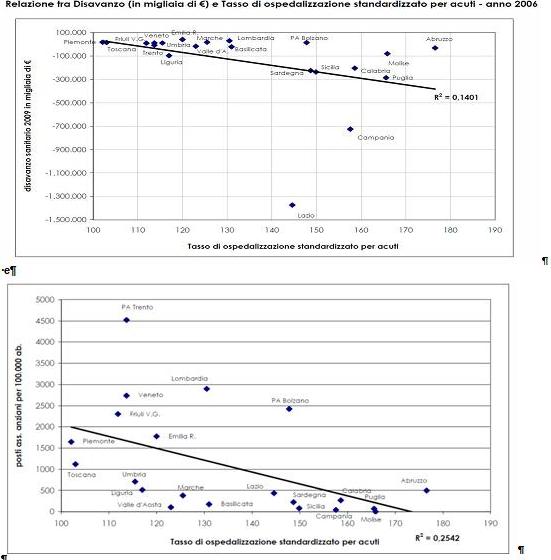
Vale la pena sottolineare come esista una relazione negativa tra disavanzo, tasso di ospedalizzazione per acuti e disponibilità di posti letto per anziani (tabelle successive): due parametri (specialmente il secondo) nei confronti dei quali il Lazio evidenzia vistose carenze e la cui correzione dovrebbe essere uno degli obiettivi principali in un azione di riordino del SSR.
Le condizioni strutturali della regione Lazio
Le caratteristiche salienti del SSR della regione Lazio, ulteriormente accentuate a seguito della delibera 80/2010 della Giunta Polverini possono così essere sintetizzate:
• Eccesso di offerta ospedaliera, (con una presenza di posti letto “privati accreditati ” che super il 40% e che realizza oltre il 50% di ricoveri).
• Massima concentrazione delle strutture ospedaliere e delle alte specialità nella area metropolitana e forte carenza nelle provincie.
• Alto grado di inappropriatezza clinica e organizzativa.
• Bassa qualità delle cure con elevata frequenza di episodi di “malasanità” come certificato dalla Commissione parlamentare d'inchiesta sugli errori in campo sanitario e i disavanzi sanitari regionali che colloca la regione al terzo posto dopo Calabria e Sicilia.
• Irrazionale presenza di ben 5 Aziende ospedaliere Universitarie (di cui 2 private) da cui dipende gran parte dell’offerta formativa dei professionisti della sanità dell’intero territorio nazionale, ma gravanti sul SSR per 400 milioni annui.
• Scarso o scarsissimo sviluppo delle cure primarie nonostante la riconversione di 24 ospedali (specie della provincia) trasformati in ospedali difettivi o poliambulatori, semplici bancomat di prestazioni in larga misura inappropriate e del tutto inadeguati a realizzare la medicina dei iniziativa con l’implementazione dei modelli assistenziali di presa in carico dei pazienti e di gestione delle cronicità (Chronic care model).
• Grave carenza di posti in RSA e lungodegenza (diverse migliaia di posti).
I vincoli imposti dalla spending review e i posti letto effettivamente presenti
Non è ancora chiaro quanti siano i posti letto esistenti nella regione Lazio. In una tabella del Ministero della salute i PL presenti alla data del 1/1/2012 risultano essere 23.041 (di cui 4307 di post acuzie). Nella tabella allegata al Verbale già citato del 7 Novembre 2011 i PL sarebbero invece in numero inferiore e cioè 22.833 (di cui 4215 di post acuzie) per tendere al valore programmato di 22.243 (tabella successiva).

La scarsa attendibilità dei dati regionali è del resto una consuetudine; basta pensare che i PL risultanti al 2006 (dati SIS) erano 21.311 mentre quelli censiti con la delibera 80/2010 erano 25.000. Una differenza di oltre 4.000 PL di cui la Regione dovrebbe dare una spiegazione: si è trattato di un errore o al contrario c’è stata una espansione di PL nonostante il Piano di rientro?
Indipendentemente da questo, poiché a norma della spending review del Governo Monti il parametro di riferimento per il numero di PL è ora il 3,7 per mille, la dotazione complessiva di PL della regione dovrà scendere di 1.900 PL circa, di cui la metà nel Pubblico. Non è chiaro quanti saranno invece i PL tagliati nel privato considerato che una parte di questi dovrà necessariamente essere riconvertiti in posti di RSA, la cui carenza è, come abbiamo visto, uno dei problemi più gravi del servizio sanitario della regione.
Un dato deve però essere subito rimarcato se si vogliono ottenere dei risparmi non è pensabile procedere ad una sforbiciata di PL distribuita a pioggia su tutte le strutture ospedaliere. In questo caso infatti si andrebbe ad incidere solo ed esclusivamente su i cosiddetti costi marginali che sono un parte trascurabile rispetto ai costi generali di ciascuna struttura. Una politica di questo genere ancora meno inciderebbe sulla qualità bassissima del nostro servizio sanitario che soffre di una moltiplicazione delle strutture sanitarie ad alto valore aggiunto (UTIC, Cardiochirurgie, Neurochirurgie, Centri trapianti etc.) ma i cui volumi sono talmente da bassi da non rappresentare né una garanzia per gli utenti né un modello di efficienza economica che deve basarsi necessariamente su economie di scala. Che senso ha infatti mantenere nella nostra regione 5 centri per il trapianto di fegato se questi complessivamente lavorano meno dell’Ospedale Molinette, unico centro abilitato per il Piemonte? O che senso ha che su oltre 25 UTIC presenti nella regione solo sei lavorino h24?
Bisogna invece ricordare che le regioni che hanno una performance decisamente superiore a quella del Lazio e che vedono oggi i loro conti in equilibrio sono quelle che attraverso la programmazione pluriannuale (sconosciuta nella nostra regione) hanno disattivato decine e decine di piccoli complessi ospedalieri a bassa complessità assistenziale (sollevando le ire delle popolazioni locali) per aggregarli in strutture più grosse e creando un sistema a rete fortemente integrato ed effettivamente governato.
Un altro punto che va tenuto presente riguarda invece le politiche anti-distributive portate avanti dall’ex Presidente Polverini. Con il varo della DA 80/2010 e la suddivisione della regione in macroaree il taglio degli oltre 2.000 PL previsti si è infatti concentrato prevalentemente sulle provincie, e pochissimo sulla realtà cittadina rimasta sovra dimensionata. Un percorso che a suo tempo definii di desertificazione sanitaria delle provincie come si può evincere dalla distribuzione percentuali di PL per acuti che ne discendeva e all’origine di fortissime criticità. La carenza di PL infatti incide pesantemente sulle garanzie per i cittadini nel caso in cui abbiano necessità di interventi urgenti e complessi specie se si considerano le drammatiche difficoltà in cui versa il sistema di trasporto del 118 (carenza di 40 ambulanze e di 600 operatori tra medici e infermieri) e i lunghi tempi di percorrenza per raggiungere gli ospedali di riferimento per le alte specialità.
• Frosinone: 2,1
• Rieti: 2,6
• Latina: 2,75
• Viterbo: 2,32
• Roma: 3,56
Il ruolo del Commissario Bondi
A seguito delle dimissioni della Giunta Polverini con deliberazione del Presidente del Consiglio dei Ministri del 16 ottobre 2012, Enrico Bondi è stato, come noto, nominato commissario ad acta per l’attuazione del vigente piano di rientro dai disavanzi del settore sanitario della Regione Lazio, fino alla data di insediamento del nuovo presidente della Giunta della Regione Lazio. Un compito sicuramente non facile che ha già prodotto due deliberazioni: la prima rivolta agli erogatori privati ed equiparati (Policlinici Universitari non Statali, Ospedali Classificati, IRCCS Privati) con la quale ha proceduto a una rideterminazione in diminuzione nella percentuale di 6,8% del budget 2012 delle prestazioni ospedaliere; la seconda rivolta alle strutture private e professionisti accreditati con una rideterminazione in diminuzione nella percentuale di 0,4243% delle prestazioni di specialistica ambulatoriale.
Si è ora in attesa del Piano relativo alle spedalità pubblica e a quella convenzionata avendo già il Commissario Bondi dichiarato che il taglio di PL nel pubblico sarà all’incirca pari a 900 unità. Compito che dovrebbe ormai spettare al neo Commissario Filippo Palumbo appena nominato dopo le dimissioni del 7 gennaio scorso da parte di Enrico Bondi.
Rimane il problema di dove e come saranno effettuati i tagli e quello ancora più complesso di come re-ingegnerizzare l’intero sistema di erogazione delle cure. Un compito che ovviamente ricadrà per intero sulla prossima Giunta e che richiederà quello sforzo di concertazione che sembra difettare nell’attuale Commissario ad acta. Una ri-programmazione che tuttavia non potrà e non dovrà lasciare l’organizzazione attuale del SSR in quanto dati incontrovertibili dimostrano che questo modello è fallito e che il mix pubblico – privato tanto decantato anche dal presidente Monti non va verso l’efficientizzazione del sistema ma verso il suo esatto contrario: eccesso di spesa, bassi livelli qualitativi dei sevizi resi. Non è un caso inoltre che anche le altre regioni in cui il privato è più presente versino nelle stesse condizioni del Lazio.
Le strutture territoriali e le cure primarie
Abbiamo già ricordato come nella regione Lazio siano poco o nulla sviluppate le cure primarie, le strutture intermedie e la prevenzione. Fa fede di questo il riparto della spesa sanitaria tra i tre macrolivelli assistenziali riportata nella tabella successiva
Riparto percentuale della spesa per macrolivello
2009 2010 2011 2012
Prevenzione 3.29% 3.80% 4.10% 4.40%
Ass.Ospedaliera 52.12% 50.20% 48.00% 47.00%
Ass Territoriale 44.59% 46.00% 47.90% 48.60%
TOTALE 100% 100% 100% 100%
Nel 2009 rispetto ai valori ottimali la spesa per l’assistenza ospedaliera è stata superiore del 7% (52.12% vs 45%) , quella per l’assistenza distrettuale inferiore del 5% (44.59% vs 50%) e quella per la prevenzione del 1,71% (3.29% vs 5%). In termini assoluti questo significa per l’assistenza ospedaliera un eccesso di spesa di oltre 800 milioni mentre il difetto per l’assistenza distrettuale è stato di 600 milioni e per la per la prevenzione di 200 milioni.
Il DA 80/2010 ha tentato di invertire tale andamento trasformando 24 ex presidi ospedalieri in ospedali distrettuali. Abbiamo già in precedenza espresso perplessità sulla scelta del nome che rappresenta un regresso culturale rispetto alla dizione PTP o casa della salute. Aldilà dell’aspetto nominalistico bisogna tuttavia fare riferimento alle caratteristiche e alle funzioni attribuite a tali strutture.
Nell’allegato A “Modello assistenziale per le strutture pubbliche per acuti da riconvertire:l’Ospedale Distrettuale”, la nuova struttura viene definita come:
“Una struttura a vocazione multifunzionale e a gestione multiprofessionale/ multidisciplinare, orientata in particolare alla presa in carico delle condizioni di fragilità e di complessità assistenziale collegate alla cronicità e alla risoluzione di problematiche acute che non necessitano di degenza ospedaliera in acuzie. All’interno di tale struttura, che vede la valorizzazione del ruolo del Medico di Medicina Generale e degli altri professionisti che operano nell’area delle cure primarie e intermedie, l’attività è svolta in forma integrata anche con il comparto sociale. ….Le funzioni della struttura si esplicano all’interno di specifici percorsi assistenziali nell’ottica della continuità delle cure e della integrazione sia professionale che istituzionale”.
In relazione alle diverse tipologie di servizi offerti si distinguono funzioni core (Punto unico di accesso, specialistica ambulatoriale, infermieristica di comunità, continuità assistenziale, ADI) e moduli funzionali aggiuntivi, dalla cui diversa combinazione si delineano due diverse tipologie di strutture:
• l’Ospedale Distrettuale di I livello, con le soli funzioni “core” o “core” + moduli funzionali aggiuntivi,
• l’Ospedale Distrettuale di II livello, costituito da funzioni “core” + moduli funzionali aggiuntivi + moduli funzionali caratterizzanti; tale Ospedale di II livello può essere ulteriormente articolato, a seconda della tipologia del modulo dell’emergenza, in tre gradi di diversa complessità (tipo A , tipo B e tipo C).
A completamento dell’offerta territoriale dell’Ospedale Distrettuale di I o di II livello possono essere poi previsti i moduli funzionali residenziali e sociali.
Il modello preposto non presenta dunque sostanziali differenze rispetto ai PTP proposti dalla precedente Giunta ed è apparentemente in linea con quanto si sta facendo nelle altre regioni e in altri paesi non solo europei. Bisogna tuttavia dire che avere delineato scopi e funzioni di tali strutture non è un elemento di per sé sufficiente a garantire l’effettivo raggiungimento degli outocomes desiderati: “l’integrazione ospedale-territorio, con particolare riferimento alla gestione delle condizioni di fragilità e di non autosufficienza, anche relativamente alla gestione della dimissione nell’ottica della continuità assistenziale”.
Per ottenere questo infatti sarà indispensabile elaborare, sotto la guida della regione, specifici protocolli tra i diversi operatori (medici di medicina generale, specialisti ambulatoriali, medici di distretto, infermieri, riabilitatori, assistenti sociali etc.) e gli attori sociali, le risorse della società come vengono definite nel “ chronic care model” a cui l’allegato fa riferimento. In tale modello, bisogna ricordarlo, un elemento di rilievo è attribuito al lavoro in team, alla funzione di “case e disease management” svolto dal medico di medicina generale e dall’infermiere, alla educazione alla autogestione delle malattie da parte del paziente e della famiglia ( family learning) e soprattutto allo sviluppo della medicina pro attiva o dell’iniziativa. Elementi questi che purtroppo non vengono riportati nella descrizione delle funzioni dell’ospedale distrettuale come pure ben poco viene detto sulla reale integrazione con l’ospedale di riferimento che continua a rimanere una struttura separata e priva di collegamenti.
Dunque in mancanza di un diverso approccio che superi il tradizionale modello della medicina dell’attesa, gli Ospedali distrettuali ben difficilmente riusciranno ad affrontare con successo il problema delle patologie croniche e della loro gestione partecipata. Come già avvenuto per i PTP attualmente presenti, senza una visione chiara su come realizzare l’ integrazione tra i diversi momenti della promozione della salute, della prevenzione e della cura e tra l’equipe mutidisciplinare e le risorse della comunità intese in senso lato gli Ospedali distrettuali corrono il concreto rischio di essere semplicemente degli ospedali “difettivi” meno attrezzati e meno efficienti rispetto alle strutture da cui discendono.
Considerazioni conclusive: contributi e proposte
Il modello socio-assistenziale della regione Lazio ha mostrato la sua totale inadeguatezza a fronteggiare le nuove sfide che una società profondamente mutata impone al decisore politico. L’inadeguatezza di una classe politica priva di ogni capacità di programmazione ha portato la regione ad una condizione di default da cui sarà opera improba uscire.
Occorre che le persone di buona volontà diano tutte il loro contributo per rilanciare il SSR e superare definitivamente quella fase di vera emergenza democratica determinata dal fallimento finanziario , sanitario e morale di cui abbiamo parlato in premessa.
Da parte mia cerco di non sottrarmi a tale compito e provo a definire alcuni temi di discussione nel tentativo di riuscire a coniugare difesa della salute, equità e efficienza economica.
1. Come condizione prioritaria il riequilibrio dell’offerta sanitaria a favore delle provincie dove deve essere garantito lo standard di 3,7 PL per mille. Questo significa non far dipendere territori lontani dalla Capitale attraverso l’artificiosa divisone in macroaree introdotto dalla Giunta Polverini.
2. Semplificare e concentrare la rete ospedaliera della capitale accorpando reparti e prevedendo un uso delle alte tecnologie e della alte specialità come anche delle sale operatorie per un tempo prossimo alle 24 ore.
3. Realizzare una reale integrazione tra le reti ad alta complessità con quelle a media e bassa intensità offrendo una copertura a tutto il territorio regionale attraverso la definizione chiara dei percorsi e dei tempi.
4. Chiarire il ruolo dei Policlinici Universitari stabilendo la quota parte dei costi da questi sostenuti per formare medici e altri professionisti sanitari che saranno utilizzati da regioni che però non hanno investito nel processo formativo. Si tratta di un cifra calcolata in 400 milioni di € che dovrebbero tornare in larga parte nella casse della regione Lazio.
5. Definire meglio i rapporti con gli Istituti religiosi a convenzione obbligatoria con i quali è lo Stato italiano ad avere sottoscritto i rapporti contrattuali fin dalla legge 833/78 prevedendo che anche tali istituti sottostiano agli stessi obblighi del pubblico per quanto concerne percorsi assistenziali, sistema di prenotazione e reclutamento del personale.
6. Prevedere specifici protocolli di dimissione di pazienti e di loro affidamento a strutture a minore intensità assistenziale istituendo sul modello toscano le cosiddette “discharge room” in ogni presidio ospedaliero.
7. Procedere all’accreditamento definitivo secondo le procedure validate a livello nazionale e internazionali prevedendo, pena l’esclusione, tempi certi per l’adeguamento delle strutture eventualmente carenti.
8. Attivare immediatamente i posti di RSA e di lungo-degenza di cui è carente la regione . Si tratta di diverse migliaia di posti la cui carenza comporta un uso improprio degli ospedali che da presidi adibiti all’acuzia si trasformano invece in strutture per lungo degenza o simili. Un provvedimento essenziale per efficientizzare il sistema e salvaguardare migliaia di posti di lavoro.
9. Rafforzare la rete del 118, prevedendo il suo adeguamento per quanto riguarda mezzi e personale e dare concreto avvio alle osservazioni breve intensiva (OBI).
10. Adeguare gli ospedali distrettuali, (da chiamare più propriamente case della salute) ai principi del “chronic care model” sviluppando una medicina pro-attiva e dell’iniziativa e valorizzando il ruolo degli infermieri come “case” e “care” manager.
11. Ridefinire gli accordi con i MMG puntando ad una loro effettiva integrazione nelle strutture della ASL, nelle case della salute e con gli altri operatori superando così quella condizione di separatezza che ancora li caratterizza negativamente e che è l’ostacolo principale per implementare la medicina di iniziativa.
Roberto Polillo
08 gennaio 2013
© Riproduzione riservata
Altri articoli in Studi e Analisi
gli speciali
Quotidianosanità.it
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Quotidiano online
d'informazione sanitaria.
QS Edizioni srl
P.I. 12298601001
Sede legale e operativa:
Via della Stelletta, 23
00186 - Roma
Direttore responsabile
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Luciano Fassari
Direttore editoriale
Francesco Maria Avitto
Tel. (+39) 06.89.27.28.41
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
info@qsedizioni.it
redazione@qsedizioni.it
Coordinamento Pubblicità
commerciale@qsedizioni.it
Copyright 2013 © QS Edizioni srl. Tutti i diritti sono riservati
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy
- P.I. 12298601001
- iscrizione al ROC n. 23387
- iscrizione Tribunale di Roma n. 115/3013 del 22/05/2013
Riproduzione riservata.
Policy privacy






